Pardubický kraj: Pacienti čekají na kardiologické vyšetření i dlouhé měsíce

Pardubický kraj patří mezi regiony s dlouhými čekacími dobami na kardiologické vyšetření. Při testu dostupnosti byla průměrná čekací doba 83 dní. Lékaři z kraje ale hovoří i o extrémech, kdy někteří pacienti čekají až devět měsíců. Nerovnoměrná dostupnost péče je patrná zejména v okrajových oblastech, jako je jih Chrudimska a okolí Hlinska, kde je vysoká prevalence kardiovaskulárních onemocnění (KVO). Lékaři si navíc často nechávají jednodušší pacienty, což prodlužuje čekací doby pro akutní případy. Vedení kraje se snaží situaci zlepšit podporou telemedicíny a zapojením praktických lékařů (VPL) s důrazem na prevenci a zdravotní gramotnost obyvatel.
 Krajské debaty v rámci projektu Cesta ke zdravému srdci byly zakončeny v Pardubickém kraji (PAK). Odborníci se během celého projektu věnovali nejen dostupnosti a kvalitě péče v jednotlivých regionech, ale také prevenci a rizikovým faktorům, které zásadně ovlivňují výskyt KVO. Kompletní výsledky hodnocení všech krajů jsou k dispozici v tabulce se skórováním jednotlivých regionů (viz Kompletní srovnání krajů na konci článku).
Krajské debaty v rámci projektu Cesta ke zdravému srdci byly zakončeny v Pardubickém kraji (PAK). Odborníci se během celého projektu věnovali nejen dostupnosti a kvalitě péče v jednotlivých regionech, ale také prevenci a rizikovým faktorům, které zásadně ovlivňují výskyt KVO. Kompletní výsledky hodnocení všech krajů jsou k dispozici v tabulce se skórováním jednotlivých regionů (viz Kompletní srovnání krajů na konci článku).
PAK se v hodnocení KV péče umístil mezi regiony s nejhoršími výsledky se skóre –5. „Podíváme-li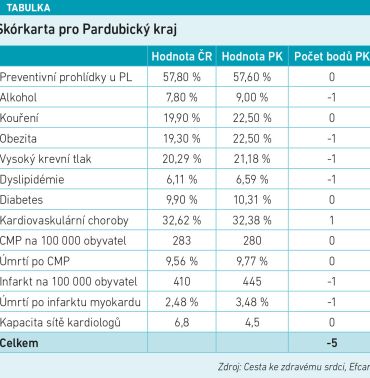 se na data PAK, vidíte, že máme zelenou jen v jedné kategorii,“ uvedl JUDr. Václav Janalík, MHA, jednatel EFCARE a organizátor projektu. „PAK patří mezi čtyři nejlepší kraje ve výskytu KVO přepočteném na obyvatele. Na druhou stranu jsou zde i kategorie, kde se PAK řadí mezi nejhorší třetinu krajů,“ vysvětlil nelichotivé skóre. Janalík také upozornil na vysoký výskyt rizikových faktorů, jako je obezita, hypertenze, ale i vyšší podíl pacientů s dyslipidémií. „To ale nemusí být automaticky negativní zpráva, protože to také může znamenat, že více lidí o své nemoci ví a léčí se,“ vysvětlil Janalík.
se na data PAK, vidíte, že máme zelenou jen v jedné kategorii,“ uvedl JUDr. Václav Janalík, MHA, jednatel EFCARE a organizátor projektu. „PAK patří mezi čtyři nejlepší kraje ve výskytu KVO přepočteném na obyvatele. Na druhou stranu jsou zde i kategorie, kde se PAK řadí mezi nejhorší třetinu krajů,“ vysvětlil nelichotivé skóre. Janalík také upozornil na vysoký výskyt rizikových faktorů, jako je obezita, hypertenze, ale i vyšší podíl pacientů s dyslipidémií. „To ale nemusí být automaticky negativní zpráva, protože to také může znamenat, že více lidí o své nemoci ví a léčí se,“ vysvětlil Janalík.
MUDr. Kristýna Žejglicová ze Státního zdravotního ústavu doplnila, že PAK byl v roce 2019 ve střední délce života na úrovni republikového průměru. „Nepatří ani mezi kraje s nejdelší, ani s nejkratší střední délkou života,“ uvedla. Pokud jde o celkovou úmrtnost na kardiovaskulární onemocnění, Pardubický kraj se řadil mezi regiony s nižší mírou úmrtnosti. „V roce 2019 zemřelo na tato onemocnění 6 000 mužů, což tvořilo 37 procent všech úmrtí a 43 procent úmrtí mužů,“ upřesnila. Ze statistik vyplývá, že předčasná úmrtnost na KVO do 65 let, kde je možné těmto úmrtím předejít, byla v PAK nižší než republikový průměr, což je podle Žejglicové pozitivní ukazatel. „Muži jsou v tomto ohledu více ohroženi než ženy,“ dodala. Zároveň upozornila, že 70–80 procent KVO je možné předejít prostřednictvím prevence. „Stále je velká část populace, která o svých rizikových faktorech neví, což je třeba zlepšit,“ uzavřela. Právě prevence je klíčová i z hlediska Národního kardiovaskulárního plánu (NKP), k jehož hladší implementaci májí přispět i širší odborné diskuse jako ty v rámci projektu Cesta ke zdravému srdci. Tomuto aspektu problematiky KVO bylo v jednotlivých krajských diskusích věnováno mnoho prostoru. Celá problematika péče o pacienty s KVO a kompletní vyhodnocení projektu je také tématem velké závěrečné diskuse na půdě Poslanecké sněmovny dne 8. října.
Reálná dostupnost péče
Pokud jde o test reálné dostupnosti péče, PAK se umístil pod celorepublikovým průměrem. Anonymně bylo osloveno 14 kardiologických ambulancí s žádankou od VPL. V jednom případě se nepodařilo spojit a ze zbylých 13 ve dvou nepřijímali nové pacienty. V 11 ambulancích byl získán termín s průměrnou čekací dobou 83 dnů. Jak vysvětlil JUDr. Václav Janalík, procento ambulancí, které nabídly termín, bylo sice nadprůměrné, ale čekací doba 83 dnů je stále příliš dlouhá. „V jiných krajích, kde nabírají nové pacienty, jsou tyto termíny výrazně kratší, nejkratší něco přes 30 dnů,“ uvedl.
Janalík dále upozornil na zajímavý trend patrný napříč kraji – čím méně ambulancí v regionu je, tím větší je pravděpodobnost, že pacient nebude odmítnut. „Ambulance v menších krajích cítí větší odpovědnost, protože vědí, že pokud pacienta odmítnou, nebude mít kam jinam zavolat. Naopak v krajích s hustší sítí ambulancí je častější, že jsou pacienti odmítáni s tím, aby zkusili jiné pracoviště,“ dodal. Tento jev podtrhuje význam kapacity a dostupnosti péče, která má zásadní vliv na kvalitu a včasnost léčby KVO.
Rozvoj kardiocentra a spolupráce s ambulantní péčí
V tématu dostupnosti péče pokračoval za nemocniční sektor MUDr. Jan Matějka, primář kardiologického oddělení Pardubické nemocnice. V této souvislosti zdůraznil nutnost dalšího rozvoje komplexního KV centra, včetně intenzivní péče. „Počet akutních infarktů stagnuje nebo mírně klesá, ale počet intervencí stále roste a tato léčba je náročná,“ uvedl. Nemocnice plánuje rozvoj Centra pro srdeční selhání, jehož význam roste vzhledem k očekávanému nárůstu pacientů o více než 60 procent do roku 2030. Matějka varoval, že tento nárůst bude vyžadovat posílení lůžkových kapacit nejen v kardiocentru, ale i v následné péči. „V našem kraji máme nyní 23 000 pacientů se srdečním selháním, což je více než tři procenta populace, a očekáváme nárůst o 68 procent do roku 2030,“ vysvětlil.
 Přestože personální obsazení lékařů zatím není problém, Matějka upozornil na dlouhodobý nedostatek sester. „Pardubice jsou dostatečně velké město, které přitahuje zájemce o kardiologii. Dlouhodobě však čelíme nedostatku sester, a to i přesto, že zde máme Fakultu zdravotních studií. Mnoho absolventek odchází do jiných regionů,“ dodal.
Přestože personální obsazení lékařů zatím není problém, Matějka upozornil na dlouhodobý nedostatek sester. „Pardubice jsou dostatečně velké město, které přitahuje zájemce o kardiologii. Dlouhodobě však čelíme nedostatku sester, a to i přesto, že zde máme Fakultu zdravotních studií. Mnoho absolventek odchází do jiných regionů,“ dodal.
Matějka rovněž zdůraznil potenciál telemedicíny v léčbě srdečního selhání, která by mohla pomoci zefektivnit péči a snížit zatížení ambulantních specialistů. „Telemedicína nám umožňuje monitorovat pacienty na dálku, což výrazně snižuje zatížení specialistů a zlepšuje kontinuitu péče,“ řekl.
Problémem však podle Matějky zůstává přetížení kapacit. „Pacienty v křehké fázi po propuštění se snažíme zvát na kontrolu do 14 dní, maximálně do měsíce. Pokud však čekají 80 dní na ambulantního specialistu, často dochází ke komplikacím nebo rehospitalizaci,“ varoval Matějka. Navrhuje, aby ambulantní specialisté vyhrazovali jeden až dva sloty denně pro akutní pacienty po propuštění, čímž by se riziko rehospitalizace výrazně snížilo.
Matějka také zdůraznil důležitost spolupráce mezi VPL a ambulantními specialisty. „Specialisté často provádějí rutinní kontroly hypertoniků a stabilních pacientů, což by mohli převzít praktici. Specialisté by se měli soustředit na křehké pacienty, hlavně krátce po propuštění,“ vysvětlil. To by umožnilo specialistům lépe se zaměřit na náročnější případy a zlepšit kvalitu následné péče.
Na otázku JUDr. Václava Janalíka ohledně spolupráce mezi kardiology, nefrology a diabetology Matějka odpověděl, že tato spolupráce probíhá převážně na konziliárním základě. „Pacienti s kardiorenálním syndromem, kdy dochází k selhání srdce i ledvin, jsou obvykle diabetici, kteří jsou v péči diabetologů. Tato neformální spolupráce mezi specialisty se osvědčila, ale existuje prostor pro její zlepšení a rozšíření,“ dodal Matějka.
Spolupráce mezi VPL a ambulantními specialisty
Na téma posílení spolupráce ambulantních specielistů a VPL reagovala MUDr. Tereza Švarcová z České asociace ambulantních kardiologů. Zdůraznila význam spolupráce mezi VPL a specialisty, zejména v léčbě srdečního selhání, hypertenze a fibrilace síní. „Fibrilace síní je častou příčinou srdečního selhání se zachovanou ejekční frakcí, u těchto pacientů je klíčové aktivní monitorování,“ uvedla Švarcová. Dále podotkla, že zapojení VPL do monitorování stabilních pacientů může specialistům uvolnit kapacity pro péči o pacienty s akutními problémy.
Švarcová také zdůraznila důležitost aktivního screeningu u pacientů s rizikem fibrilace síní a spánkové apnoe. Tyto rizikové faktory jsou zásadní pro prevenci srdečního selhání a právě VPL by měli hrát důležitou roli v jejich časném zachycení. „Domácí monitoring a tlakové Holtery by měly být standardními nástroji VPL v péči o pacienty s hypertenzí,“ podotkla.
Důležitou součástí efektivní léčby je podle ní také systematická edukace a spolupráce mezi VPL a specialisty. Nová doporučení, jako například ta z roku 2024 o léčbě hypertenze, by měla být pravidelně komunikována VPL. „Správná edukace a domácí monitoring jsou klíčové pro prevenci závažnějších stavů,“ zdůraznila Švarcová.
Ing. Michal Provazník, ředitel Regionální pobočky VZP Hradec Králové, přidal pohled plátce. Podle něj mohou ke zlepšení dostupnosti péče přispět bonifikace motivující speciailisty k péči o náročnější pacienty. „Úhrady pro ambulantní specialisty nejsou problém, systém bonifikací zlepší finanční ohodnocení za náročnější pacienty,“ uvedl. Zkrácení čekacích dob je podle něj klíčové, zejména v regionech jako PAK, kde se někteří pacienti potýkají s dlouhými čekacími dobami na vyšetření. Provazník dále uvedl, že centralizace péče pomohla zlepšit dostupnost moderních technologií a přístup pacientů k léčbě včas. „Tento krok přinesl lepší výsledky nejen pro pacienty, ale i pro efektivnější využívání finančních zdrojů pojišťoven,“ uzavřel.
Různé pohledy na dostupnost péče
Pokud jde o ambulantní péči, MUDr. Kateřina Nechvátalová, krajská předsedkyně Sdružení praktických lékařů ČR, si stěžovala na extrémně dlouhé čekací doby u některých kardiologů, které jsou podle ní pro akutní pacienty naprosto nevyhovující. „V PAK jsou čekací doby na kardiologickou péči klidně i devět měsíců, což je pro akutní pacienty nepřijatelné,“ uvedla. Výsledek testu dostupnosti péče, který prokázal průměrnou čekací dobu 83 dnů, podle ní nereflektuje extrémy a nezohledňuje situace, kdy jsou někteří specialisté přetíženi méně rizikovými pacienty. „U nás je obecně trošku trend mezi ambulantními kardiology, že si nechávají pacienty s jednoduchými diagnózami, jako je hypertenze, nepředepisují jim moc léků, moc je nevyšetřují, a péče u VPL by možná byla lepší, i když by byla méně častá,“ myslí si. K tomu dodala, že kardiologové drží pacienty, kteří nejsou rizikoví, mladé lidi s vysokým tlakem, a když se objeví problém, posílají je zpět k VPL. „To je pro mě trošku frustrující,“ uzavřela.
Na tuto výtku reagovala kardioložka Tereza Švarcová. „Nedá se to zevšeobecnit, ale jsem v kontaktu s dalšími kardiology a vím, že to vnímají jako hodně práce navíc a že jsou přetížení. Za svou ambulanci mohu říct, že garantuji vyšetření pacienta po propuštění do dvou týdnů,“ uvedla. Svůj harmonogram prý přizpůsobuje tak, aby mohla vyšetřit akutní pacienty, i když to znamená posunutí méně akutních případů. „Zaberu tím sice dalších 15 minut, ale snažím se garantovat titraci léků srdečního selhání a také vyšetření pacienta po infarktu myokardu měsíc po propuštění,“ doplnila. Švarcová také zmínila, že bonifikace za časné kontroly by mohly být pro kardiology motivující a pomohly by lépe zvládnout nápor pacientů.
Primář Jan Matějka doplnil, že regionální rozdíly v přístupu k pacientům nejsou problémem pouze PAK, ale jsou běžné po celé České republice. „Všichni známe situace, kdy jsou na privátních pracovištích přednostně sledováni pacienti ve stabilním stavu, zatímco noví pacienti s akutními problémy čekají déle, což je problém, který musíme řešit,“ uvedl. Matějka vysvětlil, že pro kardiology je jednodušší pečovat o stabilní pacienty, které už mají zaregistrované, než přijímat nové pacienty v křehkém stavu po propuštění, kteří vyžadují častější a náročnější péči. „Nechci jim křivdit, ale stabilní pacienti znamenají pro kardiology méně náročnou péči,“ dodal.
Matějka také zdůraznil, že centralizace některých typů péče, zejména v oblasti kardiochirurgie, by mohla přispět k optimalizaci rozložení pacientů mezi menšími a většími zařízeními a snížit tlak na přetížené ambulance.
Václav Janalík poukázal na to, že dlouhé čekací doby mohou být často způsobeny ekonomickými a administrativními bariérami spojenými s úhradovými mechanismy. „Spousta výkonů je ohodnocena stejně, ať už je pacient jednoduchý, nebo složitý, což znamená, že práce s náročnějšími pacienty není finančně adekvátně kompenzována,“ vysvětlil s tím, že tyto problémy popisovali poskytovatelé prakticky ve všech krajích. Janalík nastínil i možnou příčinu tohoto chování některých lékařů – tedy že VZP sice dlouhodobě neuplatňuje regulační srážky u poskytovatelů zapojených do programu VZP PLUS, nicméně zaměstnanecké pojišťovny tyto srážky stále využívají. „Poskytovatelé jsou pak často v situaci, kdy musejí rozhodnout, zda pokryjí více péče, než kolik jim bylo zaplaceno,“ dodal. Tento systém podle něj nutí specialisty vyvažovat poměr mezi náročnými a méně rizikovými pacienty, aby mohli poskytovat péči v souladu s úhradovými pravidly, což dále komplikuje přetíženost ambulancí. Podrobně byl tento problém rozebrán například při diskusi v Ústeckém kraji.
Michal Provazník reagoval na Janalíkova slova s dodatkem, že systém úhrad skutečně ovlivňuje volbu léčebných postupů. „Volí se metoda, kterou pojišťovna lépe zaplatí, to je přirozené,“ řekl Provazník a poukázal na konkrétní příklad v oblasti kardiologie: „Některá ambulantní zařízení udělají více než polovinu kateterizací ve stacionáři, zatímco v Hradci Králové neudělají ani jednoho, protože lépe zaplatíme hospitalizaci.“ Tato situace podle něj přispívá k regionálním rozdílům v přístupu k určitým typům zákroků, což může mít vliv na dostupnost péče v různých částech republiky. Téma se následně přesunulo k iniciativám PAK, které se zaměřují nejen na zlepšení dostupnosti zdravotní péče, ale také na podporu prevence a vzdělávání obyvatel.
Prevence a budoucnost zdravotní péče v PAK
Podle Ing. Michaely Matouškové, náměstkyně hejtmana PAK, se kraj snaží řešit problémy s dostupností péče, jak jen může – tedy nejen podporou prevence, ale také zvýšením zdravotní gramotnosti obyvatel. „Nedostatečná prevence je hlavní příčinou pozdního záchytu onemocnění, což následně přetěžuje zdravotnické kapacity,“ upozornila Matoušková a dodala, že mnozí obyvatelé nevyužívají preventivní programy ani pravidelně nenavštěvují své VPL. V reakci na tento problém prý kraj zavedl vzdělávací programy na středních školách ve spolupráci se záchrannou službou. „Studentům vysvětlujeme nejen to, jak je prevence důležitá, ale i jak funguje zdravotní systém, například v oblasti plateb za zdravotní pojištění,“ uvedla.
 Matoušková upozornila na to, že programy zaměřené na zdravotní gramotnost jsou klíčové, protože mnozí občané nejsou dostatečně informováni o svých možnostech v oblasti preventivní péče. „Denně se setkáváme s lidmi, kteří ani nemají svého ošetřujícího lékaře, což je mimo jiné spojeno s tím, že nejsou plátci zdravotního pojištění,“ dodala.
Matoušková upozornila na to, že programy zaměřené na zdravotní gramotnost jsou klíčové, protože mnozí občané nejsou dostatečně informováni o svých možnostech v oblasti preventivní péče. „Denně se setkáváme s lidmi, kteří ani nemají svého ošetřujícího lékaře, což je mimo jiné spojeno s tím, že nejsou plátci zdravotního pojištění,“ dodala.
Kromě prevence se podle Matouškové PAK zaměřuje i na posílení kapacit péče. „Nedávno dokončený Centrální urgentní příjem v Pardubické nemocnici, největší zdravotnická stavba v ČR, výrazně posílí kapacity regionu. Budova je skvělá, ale bez dostatečného personálu by zůstala jen prázdnou infrastrukturou,“ poznamenala Matoušková.
Matoušková rovněž upozornila na potřebu rozvoje paliativní péče a integrace zdravotní a sociální péče pomocí telemedicíny. „Naším cílem je, aby pacienti mohli zůstat déle ve svém domácím prostředí, kde mohou být monitorováni na dálku,“ uvedla. Dodala také, že kraj plánuje zavést regionální datovou síť, která by usnadnila sdílení informací mezi lékaři a pomohla snížit tlak na akutní péči.
Matoušková se také pochlubila, že PAK intenzivně pracuje na zlepšení péče o pacienty po cévních mozkových příhodách (CMP). „Díky programu, který se snažíme rozšiřovat, pomáháme pacientům vrátit se do běžného života. Spolupráce mezi našimi dvěma iktovými centry a Hamzovou léčebnou je klíčová pro efektivní rehabilitaci,“ uvedla.
Podle Matouškové má kraj 28 ordinací, které poskytují péči v oblasti kardiologie, z toho některé jsou integrovány do všeobecné praxe. „Abychom pacientům usnadnili orientaci, vytvořili jsme na našich webových stránkách interaktivní mapu, kde si mohou vyhledat konkrétní lékaře, například diabetology nebo kardiology. Na mapě se jim pak zobrazí kontakt na lékaře, kterého potřebují,“ dodala.
Zmínila také, že přechod pacientů z nemocnic zpět do běžného života je usnadněn právě díky komplexnímu přístupu regionu. „Rehabilitační programy po CMP jsou zásadní pro návrat pacientů do běžného života. Například v Hamzově léčebně máme kapacity pro rehabilitaci po cévních mozkových příhodách, která zahrnuje fyzickou, ale i psychologickou podporu,“ poznamenala.
Na závěr Michaela Matoušková uvedla, že kraj podnikl řadu důležitých kroků ke zlepšení péče, ale stále zůstávají výzvy. Důraz klade zejména na další rozvoj telemedicíny a propojení zdravotní a sociální péče, které mají pomoci sledovat pacienty v domácím prostředí, a tím snížit tlak na nemocnice. „Naším cílem je zlepšit dostupnost jak akutní, tak i následné péče. Ráda bych, aby nám nové technologie, jako je umělá inteligence, pomohly zjednodušit práci a aby nám to ve 21. století šlo co nejhladčeji. Věřím, že se nám to podaří,“ uzavřela s nadějí a vyjádřila přání, aby i nadále docházelo ke spolupráci a otevřenému dialogu.
Kompletní srovnání jednotlivých krajů - souhrnné výsledky
