Liberecký kraj: Kardiovaskulární péče silná v centru, periferie strádají

Liberecký kraj se v dostupnosti kardiovaskulární péče řadí mezi lepší regiony, zejména pokud jde o centrum. Na periferii ovšem pacienti stále čelí omezené dostupnosti a dlouhým čekacím dobám. Atraktivita těchto oblastí je pro nové lékaře nízká, což se projevuje i v neúspěšných výběrových řízeních na nové kardiologické ambulance. Zdravotní pojišťovny volají po větší flexibilitě při uzavírání smluv, zatímco kraj se zaměřuje na podporu lékařů prostřednictvím dotačních programů na vybavení ordinací, stavební úpravy, nájemné i personální náklady. Cílem je zajištění rovnoměrné dostupnosti péče v celém regionu a posílení prevence.
 Další diskuse ze série regionálních kulatých stolů v rámci projektu Cesta ke zdravému srdci, který mapuje dostupnost prevence a léčby kardiovaskulárních onemocnění (KVO), se uskutečnila v Libereckém kraji. Diskutující se zaměřili na prevenci, dispenzarizaci rizikových pacientů a problémy, které negativně ovlivňují dostupnost péče, jako například roztříštěnost systému. Jak na úvod poznamenal organizátor projektu, jednatel společnosti Efcare JUDr. Václav Janalík: „Známe rizikové faktory, ale otázka je, zda známe rizikového pacienta.“ Poukázal tím na problém, který se projevuje napříč Českem – nedostatečnou schopnost současných postupů efektivně identifikovat rizikové pacienty a pracovat s nimi.
Další diskuse ze série regionálních kulatých stolů v rámci projektu Cesta ke zdravému srdci, který mapuje dostupnost prevence a léčby kardiovaskulárních onemocnění (KVO), se uskutečnila v Libereckém kraji. Diskutující se zaměřili na prevenci, dispenzarizaci rizikových pacientů a problémy, které negativně ovlivňují dostupnost péče, jako například roztříštěnost systému. Jak na úvod poznamenal organizátor projektu, jednatel společnosti Efcare JUDr. Václav Janalík: „Známe rizikové faktory, ale otázka je, zda známe rizikového pacienta.“ Poukázal tím na problém, který se projevuje napříč Českem – nedostatečnou schopnost současných postupů efektivně identifikovat rizikové pacienty a pracovat s nimi.
Janalík také zdůraznil, že systém kardiovaskulární péče v České republice je rozdrobený. „Máme zde primární péči, ambulantní specializovanou péči a lůžkovou péči, ať už akutní, nebo následnou. Trochu nám ale chybějí pravidla dispenzarizace pacientů na jednotlivých úrovních,“ vysvětlil. Tato situace může vést podle diskutujících k tomu, že pacienti nejsou vždy léčeni na správné úrovni péče, což může zbytečně zatěžovat vyšší stupně péče, kde by měla být věnována pozornost jiným pacientům.
Podle Janalíka také zůstává otázkou, jak současný systém úhrad motivuje poskytovatele k poskytování kvalitní péče. V této souvislosti upozornil na to, že úhradové mechanismy pro léčbu KVO jsou nastaveny stejně jako pro jiné diagnózy, což nemusí vždy podněcovat k efektivnímu využívání zdrojů. „Můžeme diskutovat o tom, zda máme k dispozici všechna potřebná data a zda jsou dostupná tam, kde je potřebujeme,“ dodal s tím, že efektivita péče úzce souvisí s kvalitou a dostupností dat v systému. „Nemůžeme měřit bez dat,“ poznamenal.
Efektivnější systém péče o KVO by mohl přinést Národní kardiovaskulární plán, který později detailně představil zástupce České kardiologické společnosti prof. MUDr. Petr Widimský, DrSc. Zdůraznil, že nový Národní kardiovaskulární plán představuje „radikální změnu“ se zaměřením nikoli na akutní péči, ale na prevenci. „Vizí Národního kardiovaskulárního plánu je zajistit každému obyvateli České republiky možnost prevence vzniku kardiovaskulárního onemocnění a v případě jeho rozvoje zajistit nejvyšší možnou kvalitu péče a života, bez ohledu na geografickou polohu nebo stadium nemoci,“ uvedl Widimský. Cílem by podle něj mělo být nejen snížení úmrtnosti, ale také posunutí nástupu těchto chorob do pozdějšího věku. Celková kvalita a dostupnost péče v Česku je však prý i ve srovnání se zahraničím na vysoké úrovni. Nicméně nedostatky jsou patrné v oblasti regionální dostupnosti ambulantní kardiologické péče. To ostatně dokazují i proběhnuvší šetření v krajích v rámci tohoto projektu. Pokud však jde o Liberecký kraj, ten patří jednoznačně k dosavadním vítězům.
Liberecký kraj bodoval. Patří mezi nejlepší
Liberecký kraj se v hodnocení kardiovaskulární péče umístil mezi nejlepšími kraji republiky. Při hodnocení se sleduje 13 hlavních kategorií a výsledkem je bilance zaznamenaná do tzv. skórkarty (viz obrázek). Liberecký kraj se v klíčových kategoriích umístil mezi čtyřmi nejlepšími a zaznamenal celkové skóre +4. Oblastí, v níž kraj zabodoval, jsou například preventivní prohlídky. „To znamená návštěvnost a dodržování termínů pro prevenci,“ upřesnil Václav Janalík s tím, že toto umístění je především zásluhou praktických lékařů, kteří zajišťují nadprůměrnou návštěvnost a vykazování preventivních vyšetření. Kromě toho kraj vykazuje také podprůměrnou míru obezity a diabetu. To je významné, protože nižší prevalence těchto chronických onemocnění snižuje celkové kardiovaskulární riziko obyvatel. Pod republikovým průměrem je zde i počet cévních mozkových příhod a s nimi související úmrtnost.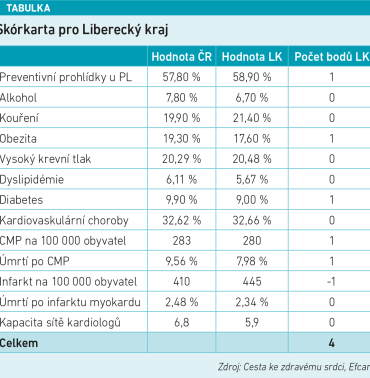
Pouze v jednom případě kraj „propadl“. „Jediná kategorie, ve které se Liberecký kraj dostává do čtveřice nejhorších krajů, je počet ischemických nemocí srdečních,“ přiznal Janalík. Tento výsledek tak zůstává v Libereckém kraji výzvou, kterou je nutné řešit, aby se celková úroveň kardiovaskulární péče v kraji zlepšila.
Kraj zabodoval i v testu reálné dostupnosti péče
Liberecký kraj si vedl velmi dobře také v testu reálné dostupnosti kardiologické péče, který se provádí vždy týden před konáním diskuse. V rámci testu se anonymně oslovují všechny místní kardiologické ambulance, kdy pacient s žádankou od praktického lékaře žádá o objednací termín. „Takto zjišťujeme, jaká je kapacita sítě v jednotlivých krajích. Telefonáty probíhají opakovaně. Když se nedovoláme, pokus opakujeme až třikrát,“ vysvětlil Janalík metodiku tohoto hodnocení.
„Myslím, že i v tomto ohledu Liberecký kraj nedopadl vůbec špatně,“ řekl Janalík. Ze 15 oslovených ambulancí se podařilo spojit se 14 z nich. „Pouze ve dvou nám bylo řečeno, že nepřijímají nové pacienty. Ve 12 ambulancích jsme skutečně získali objednací termín v průměru za 42,8 dne,“ dodal. Tento výsledek je ve srovnání s jinými kraji pozitivní a ukazuje na poměrně dobré možnosti pro pacienty získat včasné vyšetření.
Zajímavým zjištěním je, že v krajích s vyšší hustotou ambulancí může být tendence odmítat pacienty s odkazem na kolegy. „Skoro bych řekl, že čím více ambulancí v daném kraji je, tím je reálná dostupnost mírně horší,“ podotkl Janalík. V Libereckém kraji však dle závěru mystery shoppingu téměř nedocházelo k odmítání pacientů, což svědčí o vysoké vstřícnosti a efektivním fungování ambulancí v regionu.
Zacíleno na prevenci
MUDr. Kristýna Žejglicová ze Státního zdravotního ústavu doplnila další data. Například střední délka života je v kraji na republikovém průměru – před pandemií (2019) zde byla střední délka života u mužů 76,1 roku a 81,7 roku u žen. V této statistice si vede nejlépe Praha, nejhůře pak Ústecký a Karlovarský kraj.
 Přibližně uprostřed je Liberecký kraj, i pokud jde o celkovou úmrtnost žen na KVO, u mužů je ale pod tímto průměrem. „Přibližně 38 procent mužů a 43 procent žen v Libereckém kraji zemřelo na tato onemocnění. Vyšší celková úmrtnost u žen je typická jak pro všechny kraje, tak pro celou republiku,“ vysvětlila Žejglicová. Důležitým údajem je pak úmrtnost na tato onemocnění do věku 65 let, kdy je ještě možné nejhorším následkům předejít. V roce 2019 v kraji takto předčasně zemřelo na KVO přibližně 50 mužů a 24 žen. „Vidíme, že v Libereckém kraji jsou na tom v tomto ohledu výrazně hůře muži než ženy. V takto mladém věku je na tom ale Liberecký kraj v porovnání s celou Českou republikou spíše lépe,“ konstatovala Žejglicová s odkazem na poměrně vysokou úroveň prevence v tomto kraji. Ostatně význam primární prevence je podle Žejglicové u těchto onemocnění mimořádný. „Odhaduje se, že až 80 procent kardiovaskulárních onemocnění je preventabilních,“ dodala.
Přibližně uprostřed je Liberecký kraj, i pokud jde o celkovou úmrtnost žen na KVO, u mužů je ale pod tímto průměrem. „Přibližně 38 procent mužů a 43 procent žen v Libereckém kraji zemřelo na tato onemocnění. Vyšší celková úmrtnost u žen je typická jak pro všechny kraje, tak pro celou republiku,“ vysvětlila Žejglicová. Důležitým údajem je pak úmrtnost na tato onemocnění do věku 65 let, kdy je ještě možné nejhorším následkům předejít. V roce 2019 v kraji takto předčasně zemřelo na KVO přibližně 50 mužů a 24 žen. „Vidíme, že v Libereckém kraji jsou na tom v tomto ohledu výrazně hůře muži než ženy. V takto mladém věku je na tom ale Liberecký kraj v porovnání s celou Českou republikou spíše lépe,“ konstatovala Žejglicová s odkazem na poměrně vysokou úroveň prevence v tomto kraji. Ostatně význam primární prevence je podle Žejglicové u těchto onemocnění mimořádný. „Odhaduje se, že až 80 procent kardiovaskulárních onemocnění je preventabilních,“ dodala.
MUDr. Zuzana Kofferová, krajská předsedkyně Sdružení praktických lékařů ČR, zdůraznila, že prevence by měla začínat již v raném věku. „Prevence není jen o chození k lékaři nebo o návštěvě specialisty," uvedla a poukázala na to, že povědomí o prevenci by se mělo šířit mezi laickou veřejností, včetně vzdělávání ve školách. Děti by měly mít základní povědomí o tom, co znamená péče o vlastní zdraví, aby byly schopny rozlišit, kdy je nutné vyhledat lékařskou pomoc.
MUDr. Jiří Veselý z České asociace ambulantních kardiologů zdůraznil, že preventivní prohlídky v současnosti často postrádají terapeutickou nebo intervenční důslednost. „Ve věku 55 až 65 let má dyslipidémii podle definice 92 procent populace,“ upozornil Veselý. Poukázal také na to, že i mladší populace, včetně třicátníků, má vysoký výskyt dyslipidémie, což by mělo vést k nějakému terapeutickému řešení. Často však dochází k tomu, že pacienti s vysokým LDL cholesterolem nejsou správně informováni a lékaři jim říkají, že jejich cholesterol je „v pořádku“, i když tomu tak není. „Když přijdou s LDL cholesterolem 5 po prvním infarktu, tvrdí, že ho měli vždycky dobrý. Když se podívám do historických hodnot, vidím, že byl vždycky takhle vysoký,“ uvedl Veselý.
Prof. MUDr. Petr Widimský, DrSc., ilustroval přístup českých pacientů na příkladu pacientů s fibrilací síní. „Vždy s těmito pacienty diskutujeme o tom, jestli jsou ochotni přejít na přísnou abstinenci, nebo jestli raději podstoupí zákrok,“ řekl a popsal, že většina těchto pacientů si raději zvolí operaci, než aby omezili konzumaci alkoholu, což podle něj dobře vystihuje mentalitu české populace a ukazuje na hlavní problém prevence.
Celkově je ale zřejmé, že prevence v Libereckém kraji je na relativně vysoké úrovni. Stále ovšem existují mezery, zejména v oblasti terapeutického zásahu po zjištění rizikových faktorů a v posílení zodpovědného přístupu pacientů ke svému zdraví.
Srdeční selhání – narůstající výzva
 Zvláštní pozornost byla věnována tématu srdečního selhání. „Srdeční selhání je závažným zdravotním problémem, který v České republice postihuje tisíce lidí,“ uvedl MUDr. Jiří Veselý z České asociace ambulantních kardiologů. Podle nejnovějších statistik bylo v roce 2018 v České republice registrováno 285 745 pacientů se srdečním selháním, z nichž 127 341 bylo léčeno. Předpokládaný vývoj naznačuje, že situace bude dále eskalovat. Incidence srdečního selhání by se dle predikcí měla zvýšit z 49 223 případů v roce 2021 na více než 75 500 do roku 2040. To představuje násobný nárůst pacientů, z 361 000 v roce 2021 na 885 000 v roce 2040.
Zvláštní pozornost byla věnována tématu srdečního selhání. „Srdeční selhání je závažným zdravotním problémem, který v České republice postihuje tisíce lidí,“ uvedl MUDr. Jiří Veselý z České asociace ambulantních kardiologů. Podle nejnovějších statistik bylo v roce 2018 v České republice registrováno 285 745 pacientů se srdečním selháním, z nichž 127 341 bylo léčeno. Předpokládaný vývoj naznačuje, že situace bude dále eskalovat. Incidence srdečního selhání by se dle predikcí měla zvýšit z 49 223 případů v roce 2021 na více než 75 500 do roku 2040. To představuje násobný nárůst pacientů, z 361 000 v roce 2021 na 885 000 v roce 2040.
Kardiolog Veselý zdůraznil, že srdeční selhání je často konečným stadiem mnoha KVO. „Počet těchto pacientů stoupá ze dvou důvodů. Za prvé dokážeme udržet naživu pacienty, kteří prodělali infarkt myokardu nebo jiné kardiovaskulární onemocnění, a oni pak žijí delší dobu právě s tímto onemocněním. Nestoupá tedy incidence, ale prevalence díky delšímu přežívání. Vidíme, že například v populaci starších 75 let má každý čtvrtý pacient v České republice srdeční selhání,“ vysvětlil Veselý. Tato situace vytváří tlak na reorganizaci a zlepšení zdravotní péče, zejména na úrovni regionálních služeb.
„Švédská zkušenost ukazuje, že zavedení regionálních klinik srdečního selhání v centrech primární péče může výrazně přispět ke zlepšení péče o pacienty a snížení počtu hospitalizací,“ řekl Veselý. Inspirací by mohlo být zavedení obdobného systému v České republice, který by umožnil poskytovat specializovanou péči blíže k místu bydliště pacientů a zároveň by efektivněji využil dostupné zdroje.
Veselý rovněž zdůraznil, že je nutné posílit spolupráci mezi praktickými lékaři a kardiology. „Pokud máme v okrese 3 000 lidí se srdečním selháním a očekáváme, že jich za patnáct let bude 8 000, musíme si rozdělit, které pacienty budeme léčit my a které můžeme sdílet s praktickými lékaři,“ dodal. Praktičtí lékaři by mohli pomoci s praktickou medicínou, jako je kontrola renálních funkcí nebo měření krevního tlaku, a tak uvolnit kardiology pro komplikovanější případy.
Důležitá je i edukace pacientů a jejich rodin. Srdeční selhání vyžaduje dlouhodobou spolupráci a dodržování léčebného režimu. Včasná diagnostika a intervence mohou výrazně zlepšit kvalitu života pacientů a snížit počet hospitalizací. Jak Veselý poznamenal, dobře nastavený systém péče může být velmi efektivní, což dokazuje právě švédský model. V České republice již vzniká rámec pro tuto péči, avšak je třeba jej dále rozvíjet a přizpůsobovat rostoucím potřebám pacientů se srdečním selháním.
Pravidla dispenzarizace – bariéra dostupnosti péče
Jak již bylo naznačeno, jedním ze stěžejních témat liberecké diskuse byla potřeba jasných pravidel pro dispenzarizaci pacientů. Praktická lékařka Zuzana Kofferová poukázala na současnou absenci těchto pravidel. „V mnoha oblastech je to individuální, každý si to řeší po svém. Existuje řada pacientů, kteří by péči kardiologa vůbec nepotřebovali,“ nabídla Kofferová pohled praktického lékaře s příkladem pacientů s nekomplikovanou hypertenzí, jejichž stav nevyžaduje péči kardiologa a mohli by zůstat v rukou praktických lékařů. .
I podle kardiologa Jiřího Veselého je dispenzarizace dlouhodobým problémem, který se řeší již desetiletí. „Vidíme určité pokroky, ale nejsou dramatické,“ poznamenal. Poukázal na to, že například v oblasti diabetologie existují určité ukazatele a pravidla pro dispenzarizaci, která by mohla být vzorem i pro kardiologii. „Dnes diabetolog sleduje přibližně 70 procent pacientů s diabetem, což je zhruba 700 000 pacientů. Zbytek sledují praktičtí lékaři. Existují určitá pravidla, koho by měl dispenzarizovat diabetolog a koho praktik. Není to všude dodržováno, ale aspoň existuje nějaký ukazatel, kam ty pacienty směrovat,“ uvedl.
Klíčovou roli v implementaci těchto pravidel by měly podle Veselého sehrát zdravotní pojišťovny. „Zdravotní pojišťovny by měly tato pravidla vynucovat, například formou programů jako VZP PLUS Hypertenze, VZP PLUS Srdeční selhání, VZP PLUS Diabetes,“ navrhl Veselý. Systém bonusů a malusů však podle něj zůstává jen na úrovni diskusí. „O bonusech a malusech se hodně mluví, ale nezavádějí se do praxe," uvedl a navrhl systém penalizací lékařů. „Představuji si například, že pokud si v programu VZP PLUS Diabetes praktický lékař bude nechávat pacienta, kterého nedokáže zvládnout, třeba pacienta s pokročilými komplikacemi, a nebude ho posílat k diabetologovi, měl by být nějakým způsobem penalizován,“ uvedl příklad. Podobně by pak mohl být penalizován i diabetolog, jenž si ponechá pacienty, které by mohl mít v péči praktický lékař. Obdobný princip by pak mohl být aplikován i v případě kardiologů.
Absence jasných pravidel pro dispenzarizaci tedy podle diskutujících přispívá k nerovnoměrnému zatížení zdravotního systému. Někteří pacienti se zbytečně dostávají k odborníkům, zatímco jiní potřebují specializovanou péči, ale zůstávají v péči primární. K vytvoření funkčního systému, který zajistí kvalitu i dostupnost péče, je proto nutná spolupráce mezi praktickými lékaři, kardiology a pojišťovnami.
Krajské centrum táhne, periferie však zaostává
Na konferenci byly diskutovány také aktuální problémy zdravotnictví v Libereckém kraji, konkrétně pak aspekt nižší dostupnosti ambulantní kardiologické péče na periferiích. PhDr. Alena Riegerová, krajská vedoucí odboru zdravotnictví, zmínila, že ačkoli jsou pravidelně vypisována výběrová řízení pro nové kardiologické ambulance, zájem lékařů zůstává nízký. „Výběrové řízení vypisujeme tehdy, pokud nás o to někdo požádá. Problém je, že se pak často žádná výběrová řízení nekonají, protože se nikdo nepřihlásí,“ uvedla s tím, že nové ordinace v regionu vznikají spíše výjimečně.
Praktická lékařka Zuzana Kofferová potvrdila, že situace v centru kraje, tedy v Liberci, je relativně uspokojivá. Nicméně na periferii, jako je Frýdlantsko, je dostupnost kardiologické péče horší. „Pro pacienty z těchto oblastí zbývá péče kardiologie v Liberci. Z hlediska kapacity na tom nejsme špatně, ale někdy jsou čekací lhůty delší, než bychom očekávali,“ vysvětlila. Navrhla také, že by kardiologické ambulance mohly mít vyhrazen prostor pro akutní pacienty, kteří sice nepotřebují hospitalizaci, ale jejich stav by mohl být řešen ambulantně. „Někteří ambulantní kardiologové akutního pacienta nevezmou nebo ho musejí objednat, nakonec to skončí na ‚neprůstřelné‘ sestře. Existují ale i ordinace, které takového pacienta akutně vezmou. Souvisí to s tím, o čem jsme již mluvili, tedy že v kardiologických ambulancích jsou dispenzarizováni pacienti, kteří by tam nemuseli být a kteří by mohli chodit pouze k praktikovi,“ připomněla Kofferová význam pravidel dispenzarizace.
dostupnost kardiologické péče horší. „Pro pacienty z těchto oblastí zbývá péče kardiologie v Liberci. Z hlediska kapacity na tom nejsme špatně, ale někdy jsou čekací lhůty delší, než bychom očekávali,“ vysvětlila. Navrhla také, že by kardiologické ambulance mohly mít vyhrazen prostor pro akutní pacienty, kteří sice nepotřebují hospitalizaci, ale jejich stav by mohl být řešen ambulantně. „Někteří ambulantní kardiologové akutního pacienta nevezmou nebo ho musejí objednat, nakonec to skončí na ‚neprůstřelné‘ sestře. Existují ale i ordinace, které takového pacienta akutně vezmou. Souvisí to s tím, o čem jsme již mluvili, tedy že v kardiologických ambulancích jsou dispenzarizováni pacienti, kteří by tam nemuseli být a kteří by mohli chodit pouze k praktikovi,“ připomněla Kofferová význam pravidel dispenzarizace.
Kardiolog Jiří Veselý přispěl do diskuse s informací, že probíhá snaha vytvořit mapu ambulancí schopných rychle obsloužit pacienty se srdečním selháním. „Původně byl plán na 14 dní, nakonec se šlo do kompromisu na měsíc, aby bylo jasné, kdo má kapacitu tuto péči poskytovat,“ vysvětlil. Poukázal také na rozdíly mezi ambulancemi – některé se starají hlavně o své dlouhodobé pacienty, zatímco jiné mají kapacitu přijímat nové. Veselý zmínil také možné větší zapojení sester. „Před měsícem proběhl kurs na internu ve spolupráci s dalšími významnými kardiologickými pracovišti. Byl určen pro sestry, které mají už i zvýšené kompetence a v budoucnu by to mělo být legislativně ošetřeno,“ uvedl s tím, že tyto sestry by mohly výrazně přispět v péči o pacienty se srdečním selháním.
MUDr. JUDr. Petr Honěk, ředitel Regionální pobočky VZP Ústí nad Labem, pak upozornil na problém s motivací lékařů k práci v odlehlejších oblastech. „Pokud nebudeme moci legálně zaplatit třeba třikrát tolik někomu, kdo bude sloužit ve Šluknovském nebo Frýdlantském výběžku, těžko zajistíme rovnoměrnou dostupnost péče,“ poznamenal. Připustil, že bonifikace nebo zvýšené úhrady by mohly být řešením, ale současná legislativa neumožňuje výrazně odlišné finanční ohodnocení podle regionu.
Flexibilnější úhrady a cílená podpora lékařů
Závěr diskuse akcentoval potřebu systémových změn, které by uvedené problémy řešily. Jednou z navrhovaných možností byla větší flexibilita úhrad zdravotní péče ze strany zdravotních pojišťoven. Petr Honěk vysvětlil, že současná legislativa neumožňuje výrazné finanční zvýhodnění lékařů podle regionu. „Když lékař otevře kardiologickou ambulanci v Ústí nad Labem, vítáme ho s otevřenou náručí, ale ani to nám nezaručí, že se tam lékař rozhodne jít. Řešením by mohla být bonifikace nebo zvýšená úhrada, což můžeme do jisté míry udělat, ale nemůžeme to dělat násobně,“ vysvětlil.
Honěk dále zmínil, že jedním z možných řešení by mohla být centralizace a specializace péče. „Vidíme možnost spolupráce mezi pojišťovnami a kardiologickou společností, abychom vytvořili síť ambulancí, které by se specializovaly jen na srdeční selhání. Tito lékaři by se mohli o pacienty starat na specializované úrovni,“ řekl. Navrhl inspiraci modely z oblasti onkologie, kde specializovaná centra hrají klíčovou roli v poskytování vysoce kvalitní péče. „Vyžadovalo by to ale jasnou síť ambulancí se smlouvou se zdravotní pojišťovnou,“ dodal.
Liberecký kraj, obdobně jako ostatní kraje, podporuje stávající i nově vznikající ordinace svou dotační politikou. Zaměřuje se ale zejména na stomatology a praktické lékaře pro dospělé i děti. „Liberecký kraj se snaží podporovat primární péči a ‚nalákat‘ lékaře prostřednictvím svého dotačního programu,“ uvedla Riegerová. Tento program umožňuje obcím poskytovat finanční prostředky lékařům na vybavení ordinace, stavební úpravy, nájemné nebo personální náklady. I když zatím nejde o zcela nové ordinace, program pomáhá udržovat dostupnost péče v regionech, kde by jinak mohla zaniknout. Konkrétně zatím požádaly o dotaci obce Frýdlant a Kamenický Šenov, kde bylo potřeba zajistit předání ordinací a pokračování praxe.
Václav Janalík v závěru upozornil na komplikace spojené s financováním vyšších úhrad ze strany zdravotních pojišťoven a na postoj kontrolních orgánů, který tuto flexibilitu omezuje. „Je zajímavé, že kontrolní orgány jako NKÚ pojišťovnám vyčítají nebo by to vnímaly jako velmi v rozporu s tím, jak by měly pojišťovny hospodařit s veřejnými prostředky, kdyby nasmlouvaly dvojnásobnou nebo trojnásobnou úhradu,“ poznamenal. Přitom poukázal na paradoxní situaci, kdy kraje využívají veřejné peníze na dotace pro lékaře, a tím vlastně suplují roli pojišťoven v zajištění dostupnosti péče. „V podstatě suplujeme roli pojišťoven v řízení sítě a zajištění dostupnosti péče pro klienty tím, že tyto subjekty nabízejí lékařům finanční nebo nefinanční benefity,“ dodal Janalík.
Diskuse tak upozornila na důležitost legislativních změn, které by umožnily pojišťovnám pružněji reagovat na potřeby různých regionů, a tím podpořit rovnoměrnou dostupnost kardiologické péče. Zároveň byla zdůrazněna nutnost cílených intervencí, které by motivovaly lékaře k práci v méně atraktivních lokalitách. Přijetí Národního kardiovaskulárního plánu je v této oblasti obecně vnímáno jako klíčový krok k dosažení těchto cílů.
Národní kardiovaskulární plán by měl zajistit nejen zlepšení prevence, ale také celkové posílení koordinace mezi jednotlivými poskytovateli péče a specializovanými centry. Tím by se měla zvýšit kvalita života pacientů a zajistit rovnoměrná dostupnost péče napříč regiony. Výstupy z šetření v rámci projektu Cesta ke zdravému srdci a jednotlivých debat budou projednány v závěrečné diskusi, která se má uskutečnit 8. října na půdě Poslanecké sněmovny.