Kardiologie v jižních Čechách: nejmenší počet ambulancí

Prevence a léčba kardiovaskulárních (KV) onemocnění je hlavním tématem cyklu kulatých stolů Cesta ke zdravému srdci, které mapují situaci v této oblasti v jednotlivých krajích ČR. Jedna z posledních diskusí, která se konala 18. 6. v Českých Budějovicích, se zaměřila i na to, jak by mohl Národní kardiovaskulární plán (NKVP) pomoci se zlepšením dostupnosti péče v Jihočeském kraji (JČK).
 „Při pohledu na epidemiologická data patří Jihočeský kraj ke znevýhodněným regionům. Je zde vysoký výskyt KV onemocnění, zejména AKS, CHSS, poruch srdečního rytmu a srdečních vad. Je to kraj s vysoce rizikovou populací a zároveň horší percepcí KV prevence. Na druhé straně KV centrum Nemocnice České Budějovice pracuje velmi dobře a má dostatečný počet výkonů v jednotlivých segmentech centra. V ambulantní sféře je ale určitá nerovnoměrnost v dostupnosti kvalitní KV péče. Také zde chybí moderní forma multioborové spolupráce,“ uvedl prof. MUDr. Miloš Táborský, CSc., přednosta I. interní kardiologické kliniky FN Olomouc.
„Při pohledu na epidemiologická data patří Jihočeský kraj ke znevýhodněným regionům. Je zde vysoký výskyt KV onemocnění, zejména AKS, CHSS, poruch srdečního rytmu a srdečních vad. Je to kraj s vysoce rizikovou populací a zároveň horší percepcí KV prevence. Na druhé straně KV centrum Nemocnice České Budějovice pracuje velmi dobře a má dostatečný počet výkonů v jednotlivých segmentech centra. V ambulantní sféře je ale určitá nerovnoměrnost v dostupnosti kvalitní KV péče. Také zde chybí moderní forma multioborové spolupráce,“ uvedl prof. MUDr. Miloš Táborský, CSc., přednosta I. interní kardiologické kliniky FN Olomouc.
Implementace NKVP by měla stát na regionech
NKVP může v současné situaci pomoci kromě prevence i v terapeutické oblasti:
- zajištěním a ev. zlepšením časové dostupnosti péče o akutní stavy podmíněné KV onemocněním,
- posilováním centralizované péče,
- snížením hlavních příčin morbidity a mortality na KV onemocnění kultivací systému následné péče o nemocné po prodělaných akutních stavech,
- posílením a rozvojem stávající sítě KV center s důrazem na jejich technologické vybavení a lidské zdroje,
- centralizací výkonů cévní chirurgie ve stávajících centrech specializované KV péče,
- vznikem a rozvojem již existujících specializovaných ambulancí a center pro narůstající choroby s vysokým výskytem, zejména srdeční selhání, poruchy rytmu nebo vrozené srdeční vady,
- vznikem nebo rozvojem již existujících vysoce specializovaných center pro některé vzácné choroby.
„Největší mezerou, kterou vidíme napříč celou ČR, je skutečnost, že pacient je propuštěn z nemocnice a pak velmi obtížným způsobem hledá ambulantního specialistu, v našem případě kardiologa. Časová dostupnost prvního vyšetření není dobrá, což nesvědčí o tom, že by stávající systém dobře fungoval,“ upozornil prof. Táborský, podle něhož si NKVP klade velký úkol. „Po jeho schválení bychom v horizontu pěti let měli prokázat snížení KV mortality o pět procent. Chceme pracovat s centry, kterých jako samostatných jednotek máme v ČR 23. Velkým problémem v těchto centrech je cévní chirurgie, která jako samostatný obor existuje jen v několika z nich, ačkoli je podmínkou akreditace centra,“ dodal.
Za nedílnou součást KV péče považuje dobrou komunikaci s neurology. Diskutovat by se mělo o vzniku iktového centra ve Strakonicích, kde je velmi dobrá neurologie a bylo by užitečné péči rozšířit i o pacienty s problematikou cévních mozkových příhod. Podle Ing. Miroslava Břehovského z regionální pobočky VZP v Plzni je aktuálně pro pojišťovnu prioritou vznik iktového centra v klatovské nemocnici, která má ke splnění jednotlivých kritérií nejblíže.
V JČK je podle prof. Táborského zcela nedostačující počet ambulantních zdravotních služeb v oblasti kardiologie. „Zatímco počet ambulancí v Praze je až patologický, JČK je na smutném posledním místě. Za cíl považuji, aby zde do roku 2026 došlo k navýšení minimálně na sedm pracovišť na 100 000 obyvatel.“
NKVP se blíží ke svému schválení a čeká jej implementace do praxe, kde jako systémový plán bude pomáhat v boji s KV chorobami, podobně jako třeba plán onkologický. Vymahatelnost plánu musí být na formálním koordinátorovi, který by měl vytvořit jízdní řád, jak jednotlivé body NKVP implementovat do praxe. „Mnohem důležitější by ale měli být krajští koordinátoři KV péče. Ti by měli v kraji řídit a v postupných krocích zavádět předem vypracovaný a krajem schválený akční plán pro daný region. Národním koordinátorem by pak mohl být např. SZÚ, krajským koordinátorem pak logicky např. v JČK někdo z kardiovaskulárního centra. Nesmí však řešit jen problémy jednoho pracoviště, ale i nepopulární záležitosti celého regionu,“ domnívá se prof. Táborský.
Co je potřeba podpořit a zlepšit v JČK
V ambulantní sféře by měla být podpořena dostupnost kardiologické péče ve vzdálenějších regionech, nejhůře jsou na tom okresy Český Krumlov nebo Strakonice. Pomoci by mohla změna systému hodnocení zdravotních pojišťoven, který by stál na objektivním hodnocení práce jednotlivých ambulancí.
V krajském kardiocentru České Budějovice je potřeba rozvíjet program nekoronárních intervencí, nutné je posílit oblast péče o pacienty se srdečním selháním (SS), kterých bude přibývat. Vzniknout by měla centrální preventivní kardiologie s úkolem detekovat a zahájit biologickou léčbu u pacientů s hypercholesterolémií. „Kardiocentrum provádí hodně katetrizačních ablací fibrilace síní (FS), v tomto směru patří České Budějovice do první ligy v managementu tohoto onemocnění. Do budoucna by pomohlo navýšení počtu sálů. Investovat je potřeba do HR – lidské zdroje jsou největší mezerou a nemocnice by se měla intenzivně snažit vychovávat odborníky, z nichž část odchází do ambulancí. Potřeba je více digitalizovat. Kardiochirurgie funguje dobře. Kardiocentrum by si mělo vytvořit seznam ambulancí a do propouštěcí zprávy uvádět konkrétní kontakty, aby se pacienti lépe orientovali. Cílem by mělo být v JČK po dohodě s plátci vytvořit alespoň další tři, čtyři kardiologické ambulance. Posílit je potřeba okresy Jindřichův Hradec, Strakonice a Český Krumlov. Základem je nebránit vzniku ambulancí, naopak motivovat lékaře k jejich zakládání,“ zhodnotil situaci v JČK prof. Táborský.
Moderní koncepce KV péče v JČK podle něho spočívá v tom, že zde bude existovat silný holding jihočeských nemocnic, který se bude stále zlepšovat, a dobrá a definovaná síť kardiologických ambulancí, které budou vzájemně propojeny digitálními systémy, aby vše fungovalo rychle a ve prospěch pacientů.
Bariéry efektivnější péče
K hlavním bariérám patří nerealizovaný potenciál ležící v prevenci, rozdrobený systém péče, absence pravidel pacientů s KV onemocněním pro léčbu u konkrétních specialistů, chybějící sdílení dat a informací a rozpor mezi existující terapií a její dostupností.
 Krokem vpřed v racionalizaci cesty pacienta zdravotním systémem je určitě uvolnění preskripce pro VPL. Důkazem snahy o posílení kompetencí VPL je možnost preskripce léčiv dosud určených specialistům (DOAC – dabigatran od 1. 7. 2024 pro pacienty s FS, od 1.9. i zbývající molekuly). Jak se přítomní shodli, VZP na rozdíl od svazových ZP již regulační omezení neuplatňuje ani u VPL, ani u ambulantních specialistů. Zato nejslabší ZP mají nejtvrdší regulační mechanismy. Lékaři zapojení do programu VZP PLUS riziko překročení preskripce nemají. Odbourání malusů je přitom pro mnoho poskytovatelů mnohem důležitější než případné bonusy. O podobných programech, jako má VZP např. pro SS, již kardiologové jednají i s menšími ZP. Podle JUDr. Václava Janalíka, jednatele Efcare, je totiž jednou z bariér efektivnější léčby to, že jednotlivé ZP odrazují od určité preskripce a vytvářejí strach, že ekonomický výsledek ambulance bude méně příznivý ve chvíli, kdy bude lékař léčit podle svého přesvědčení a doporučených postupů.
Krokem vpřed v racionalizaci cesty pacienta zdravotním systémem je určitě uvolnění preskripce pro VPL. Důkazem snahy o posílení kompetencí VPL je možnost preskripce léčiv dosud určených specialistům (DOAC – dabigatran od 1. 7. 2024 pro pacienty s FS, od 1.9. i zbývající molekuly). Jak se přítomní shodli, VZP na rozdíl od svazových ZP již regulační omezení neuplatňuje ani u VPL, ani u ambulantních specialistů. Zato nejslabší ZP mají nejtvrdší regulační mechanismy. Lékaři zapojení do programu VZP PLUS riziko překročení preskripce nemají. Odbourání malusů je přitom pro mnoho poskytovatelů mnohem důležitější než případné bonusy. O podobných programech, jako má VZP např. pro SS, již kardiologové jednají i s menšími ZP. Podle JUDr. Václava Janalíka, jednatele Efcare, je totiž jednou z bariér efektivnější léčby to, že jednotlivé ZP odrazují od určité preskripce a vytvářejí strach, že ekonomický výsledek ambulance bude méně příznivý ve chvíli, kdy bude lékař léčit podle svého přesvědčení a doporučených postupů.
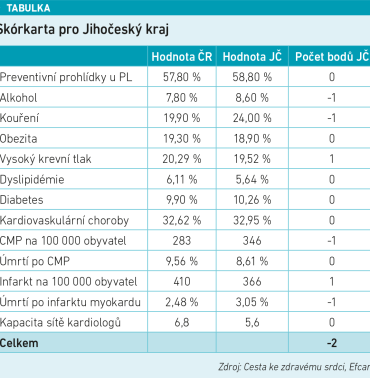 Celková skórkarta pro JČK ukázala skóre –2. Lehce zde převažují parametry, ve kterých je kraj mezi čtyřmi nejhoršími – spotřeba alkoholu, počet kuřáků, nadprůměrný počet CMP (na 100 000 obyvatel) a počet úmrtí po ICHS. Naopak kategoriemi, kde je na tom jihočeský region dobře, jsou počet osob s diagnostikovanou hypertenzí a počet ICHS na 100 000 osob. Zde je ale otázkou, zda je to tím, že jich je v kraji skutečně tak nízký počet, nebo onemocnění nebylo vzhledem k horší diagnostice rizikových pacientů odhaleno.
Celková skórkarta pro JČK ukázala skóre –2. Lehce zde převažují parametry, ve kterých je kraj mezi čtyřmi nejhoršími – spotřeba alkoholu, počet kuřáků, nadprůměrný počet CMP (na 100 000 obyvatel) a počet úmrtí po ICHS. Naopak kategoriemi, kde je na tom jihočeský region dobře, jsou počet osob s diagnostikovanou hypertenzí a počet ICHS na 100 000 osob. Zde je ale otázkou, zda je to tím, že jich je v kraji skutečně tak nízký počet, nebo onemocnění nebylo vzhledem k horší diagnostice rizikových pacientů odhaleno.
I v JČK byla zjišťována kapacita ambulantní sítě. Ze 23 ambulancí se ve čtyřech případech nepodařilo ani opakovaně dovolat a ze zbylých 19 pracovišť jich šest nové pacienty nepřijímá. Úspěšně se podařilo získat objednací termín ve 13 ambulancích, průměrně za 64,39 dne.
„Z našich dosavadních šetření i v jiných krajích paradoxně vyplynulo, že čím hustší síť ambulancí v kraji, tím vyšší je procentuální podíl těch, kteří řeknou, že nové pacienty nepřijímají. Vysvětlujeme si to tím, že v regionech s nedostatečnou sítí ambulancí lékaři vědí, že když pacienta odmítnou, jen těžko najde pomoc jinde, a snaží se termín najít, byť za delší dobu. Kdežto v krajích, kde vědí, že je ambulancí mnoho, nemají takový problém pacienta odmítnout,“ domnívá se JUDr. Janalík.
Osmdesát procent KV onemocnění je preventabilních
Jak uvedla MUDr. Kristýna Žejglicová ze SZÚ, střední délka života v JČK je na úrovni průměrné hodnoty v celé ČR (81,9 roku u žen, 76,2 roku u mužů). V roce 2019 dosahovala v JČK 76,6 roku u mužů, 82 let u žen. Nejvyšší střední délka života je v Praze, nejnižší v Ústeckém a Karlovarském kraji. JČK byl v roce 2019 ve standardizované úmrtnosti na nemoci oběhové soustavy na 13. místě u mužů, na 14. u žen (řazeno sestupně), přesto jsou zde KV úmrtí nejčastější příčinou mortality. V roce 2019 zemřelo v JČK 3 574 mužů a 3 311 žen, z toho 1 206 mužů (34 %) a 1 251 žen (38 %) na KV onemocnění.
Z pohledu prevence považuje MUDr. Žejglicová za důležitější data ukazující mortalitu do 65 let věku, což je považováno za úmrtí předčasná. Zde je zřejmé, že muži jsou na tom ve všech krajích hůř než ženy. JČK je na tom lépe, než je průměr v ČR, nicméně je potřeba připomenout, že až 80 procent KV onemocnění je preventabilních. Mezi rizikové faktory patří především nezdravý životní styl, ale i faktory zdravotního stavu (hypertenze, diabetes, dyslipidémie).
Pro větší motivovanost k dodržování zásad zdravého životního stylu a preventivních programů by podle Ing. Michale Čarvaše, předsedy představenstva Nemocnice Prachatice, pomohla vedle podmínění čerpání benefitů preventivními prohlídkami i zvýšená spoluúčast pacientů v případě některých výkonů. Dostat význam prevence do povědomí populace považuje za zásadní i Ing. Břehovský, podle něhož již nyní VZP podmiňuje získání benefitů právě účastí na preventivních programech, přičemž postupně bude pojišťovna další podmínky přidávat.
Přínos moderních technologií nejen pro prevenci
Zatím ale velká část pacientů nemá o preventivní akce zájem. Podle MUDr. Jana Koláře ze Sdružení praktických lékařů ČR je adherence k informacím, které se pacient dozví na preventivní prohlídce, poměrně nízká. Pomoci by mohly moderní technologie a aplikace, díky nimž by měl pacient stále k dispozici potřebné informace, včetně vysvětlení toho, co hrozí při nedodržení cílových hodnot. Jak se odborníci shodují, o své zdraví by se lidé měli starat, čehož asi bez rozumných sankcí dosáhnout nelze. Vymyslet ale sankce, které by byly politicky a lidsky průchodné, je velmi obtížné. Dnes je situace paradoxně taková, že když se lékaři snaží pacienty léčit dobře, jsou sankcionalizováni zdravotními pojišťovnami oni.
Stejně tak je potřeba zvýhodnit ty, kteří o sebe skutečně dbají. „Vše je o pojištěnci. I když uděláme tisíc krásných aplikací, tisíc krásných Dnů zdraví, tisíc preventivních prohlídek, pokud sám pojištěnec nebude chtít, nebude finančně, morálně nebo jinak motivován, ani sebelepší aplikace nepomůže. Na druhou stranu z toho všeho vždy aspoň něco pomůže a na někoho zafunguje,“ zdůraznil Ing. Břehovský. Již dnes je zřejmé, že benefity v rámci prevence fungují a lidé jsou ochotni kvůli nim i měnit zdravotní pojišťovnu.
Příkladem úspěšnosti moderních technologií je aplikace Kardi AI zaměřená na srdeční arytmie. Jak zdůraznil zakladatel společnosti Kardi AI prof. MUDr. Tomáš Skála, Ph.D., jen v EU se očekává, že nejčastější arytmie, kterou je FS, bude do konce této dekády diagnostikována u 17 milionů nových pacientů. Neobjevená, tudíž neléčená FS zvyšuje komplikace, mezi něž patří CMP, srdeční selhání a časný nástup demence. Detekce a léčba znamená snížení rizika vážných komplikací např. u CMP o 25 procent, není-li FS detekována, je zde vysoké riziko recidivy CMP s 30procentní úmrtností. „Arytmie nelze předvídat, chodí ve vlnách, minimálně třetina pacientů je nevnímá, přitom rizika jsou stejná. Čím déle a lépe monitorujeme, tím více najdeme a můžeme léčit. Díky zařízení Kardi AI má pacient k dispozici dlouhodobý přístroj měřící EKG kdykoli a kdekoli a lékař rychlý, snadný a spolehlivý přehled srdečního rytmu pacientů, včetně upozornění v případě závažné arytmie,“ vysvětlil prof. Skála. V současné době se již jedná o schválený zdravotnický prostředek třídy II, hrazen by měl být od roku 2026. Podle dosavadních dat ÚZIS trpí FS pět procent populace, Kardi Ai zachytila FS u 20 procent z první tisícovky hodnocených pacientů.
KV zdraví Jihočechů pohledem plátců
Jen za uplynulý rok bylo léčeno na Kardiologickém oddělení Nemocnice České Budějovice 2 600 pojištěnců VZP ČR a ambulantně jich bylo ošetřeno 9 600. „Jde o reálná data, která jsou však zkreslena tím, že péče není dostupná tak, jak bychom si představovali, a je zde určitá skupina nemocných, kteří péči potřebují, nicméně se do budějovické nemocnice nedostali. Důležitá je prevence – kardiologická prohlídka může odhalit počátky srdečního či cévního onemocnění, které začíná zcela bez příznaků, a my musíme nějakým způsobem ovlivňovat a řídit chování našich pojištěnců, abychom šetřili náklady a zlepšovali dostupnost zdravotních služeb,“ zdůraznil Ing. Břehovský.
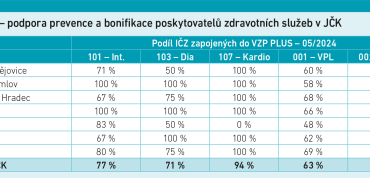
VZP podle něho bojuje s KVO hned na třech frontách: příspěvky pojištěncům, spolupráce s VPL a ambulantními specialisty prostřednictvím programu VZP PLUS a pořádáním Dnů zdraví. Zapojení do programu VZP PLUS je v JČK vysoké (viz tabulku 1).
Za rok 2023 v rámci JČK zaplatila VZP v programu VZP PLUS Diabetes za bonifikaci diabetu 1,75 mil. Kč (bonifikováno 16 % účastníků) a 0,59 mil Kč v programu VZP PLUS Hypertenze (bonifikováno 15 % účastníků).
V JČK spolupracuje VZP s cca 600 VPL a ambulantními specialisty, průměrný věk lékaře napříč všemi odbornostmi je zde 53 let. „Za důležitý údaj považuji počet nových RČ evidovaných každým rokem v jednotlivých ambulancích. Nové RČ znamená, že v roce 2021 do diabetologické ordinace přišlo 2 000 nových pojištěnců, do kardiologické okolo 7 500. Čísla každoročně rostou a noví pacienti přibývají,“ upozornil Ing. Břehovský, podle něhož by pomohl vznik cloudového centrálního úložiště, kde by se scházely veškeré informace z laboratoří, RTG a všech dalších vyšetření a hodnot např. od kardiologů, lékaři by do tohoto systému průběžně přispívali a byli finančně motivováni za validní, aktuální a správná data.
„Základem pro další rozvoj je digitalizace medicíny. Bez propojení informací a dat se neobejdeme, nebude možné dělat účinnou prevenci, nebude efektivní zdravotnictví, bude se ztrácet spousta prostředků… Potřebujeme suverénnější zdravotní pojišťovny, aby mohly více rozhodovat o tom, jak budou motivovat své pojištěnce, jak naloží s vybranými prostředky nebo jak budou nakupovat péči. Stejně tak je důležité, aby se rozjel Národní KV plán a aby si politici uvědomili, že KV onemocnění jsou opravdu rizikem číslo jedna,“ uzavřela místopředsedkyně pacientské organizace Česká aliance pro KV onemocnění (ČAKO) Mgr. Kristýna Čillíková.