PsoriaTYK pod lupou

Psoriáza je chronické zánětlivé kožní onemocnění, které kromě tělesných příznaků často vykazuje značný negativní vliv na celkovou kvalitu života nemocných. Jde navíc o velmi časté onemocnění, které postihuje kolem 60 milionů lidí na celém světě, mimo jiné tři procenta evropské populace. Naštěstí přišla doba, kdy mohou lékaři a pacienti pomýšlet na ambiciózní léčebné cíle a také jich dosahovat, a to dlouhodobě. Do praxe přicházejí nové cílené terapie s novými mechanismy účinku a pacient na ně může dosáhnout mnohem dříve, než tomu bylo v minulosti.
Společnost Bristol‑Myers Squibb uspořádala ve dnech 15. a 16. listopadu mezioborové setkání pro dermatology, jehož cílem bylo podívat se na problematiku psoriázy od základu, tedy od dějin dermatovenerologie a historie léčby psoriázy přes popsání imunitního systému kůže až po možnosti moderní léčby psoriázy s důrazem na tzv. malé molekuly a monoklonální protilátky nebo aktuální výsledky z registru BIOREP. Čeští pacienti totiž mají od září tohoto roku hrazen nový léčivý přípravek pro systémovou léčbu středně těžké až těžké psoriázy ze zatím úzké skupiny malých molekul – jde o vůbec prvního zástupce nové třídy inhibitorů tyrosinkinázy 2 (TYK2) deukravacitinib, který má prokázánu trvalou účinnost po dobu až čtyř let. Jeho výhodou je kromě perorálního užívání především vysoká selektivita působení, daná právě inhibicí TYK2. Terapie tak není zatížena systémovými efekty, jako je riziko neutropenie, anémie, změny trombocytů, abnormality lymfocytů, zvýšené jaterní enzymy, dyslipidémie nebo zvýšený kreatinin v séru. Odpadá tak i nutnost časté monitorace pacienta. Co deukravacitinib naopak nabízí, je vyšší klinická účinnost v porovnání s placebem a apremilastem, přetrvávající odpověď z hlediska PASI 75, PASI 90, PASI 100 a sPGA 0/1 a konzistentní bezpečnostní profil až do 208. týdne léčby.
Na mezioborovém setkání s názvem PsoriaTYK pod lupou (gramaticky odkazujícím na inhibici TYK i obchodní název deukravacitinibu – Sotyktu) se sešly a svými sděleními přispěly přední osobnosti české dermatovenerologie jako prof. MUDr. Petr Arenberger, DrSc., předseda České dermatovenerologické společnosti ČLS JEP, nebo doc. MUDr. Miloslav Salavec, CSc., z Kliniky nemocí kožních a pohlavních FN Hradec Králové, kteří celou akci také moderovali, a odborníci další, jejichž příspěvky budou popsány podrobněji níže. Speciálními mezioborovými hosty byli doc. PhDr. Dr. phil. Laura Janáčková, CSc., z Institutu partnerských vztahů Praha, která se zaměřila na stále více akcentovanou problematiku poruch sexuálních funkcí u nemocných s psoriázou,prof. RNDr. Jan Krejsek, CSc., z Ústavu klinické imunologie a alergologie FN Hradec Králové, který podrobně popsal fungování imunitního systému kůže a jeho ovlivnění psoriázou a léčbou psoriázy a také vysvětlil mechanismus působení inhibitoru TYK2 v modulaci poškozujícího zánětu u nemocných s psoriázou, a primář MUDr. David Suchý, Ph.D., z FN Plzeň, který se zabýval efektem malých molekul v léčbě revmatologických onemocnění, která jsou často těsně propojena s dermatologickou problematikou.
Jak připomněl prof. Arenberger, již Hippokrates a jeho žáci zřejmě jako první popsali psoriatické plaky pod označením „lopoi“. Do této skupiny náležela kromě psoriázy také lepra. Termín „psora“ použil poprvé v letech 129–99 př. n. l. Galén, ale zřejmě se jednalo o druh ekzému. Tento termín „psora“ – olupování kůže – je popisný a způsobil po mnoho staletí záměnu mezi lupénkou a leprou, v historii je známo např. i upálení nemocných s psoriázou ve 14. století. První přesný popis psoriázy učinil roku 1809 Robert Willan, ale teprve v roce 1841 definitivně oddělil klinický obraz psoriázy od lepry Ferdinand von Hebra, rakouský dermatolog narozený v Brně, také autor učebnice dermatologie, za jehož vedení se z vídeňské kliniky stalo světové centrum dermatologie. V roce 1879 popsal německý dermatolog Heinrich Koebner izomorfní fenomén, tedy vznik psoriatického plaku na neporušené kůži po poranění (původně se používal k odlišení lézí sekundární syfilidy). První léčbou psoriázy bylo zřejmě slunění, v druhé polovině 19. století byly používány dehet, chrysarobin, pyrogalol, β‑naftol a intramuskulární injekce síry. V první polovině 20. století byly do léčby zavedeny fototerapie, kyselina salicylová, injekce extraktů kůry nadledvin, vyvolávání horečky, intramuskulární injekce mléka, arzén a diety s vyloučením tuků. V druhé polovině 20. století byla většina těchto postupů prohlášena za neúčinné, ale fototerapie se dále rozvíjela a přibyly topické kortikosteroidy, metotrexát, retinoidy, cyklosporin, deriváty vitaminu D3 a další, moderní terapie.
Mechanismus účinku deukravacitinibu je jedinečný
Psoriáza je heterogenní zánětlivé autoimunitní onemocnění, které vzniká na podkladě zvýšeného uvolňování prozánětlivých mediátorů z imunitně asociovaných buněk (například i keratinocytů) a vede ke zvýšené proliferaci epidermis. Klíčové dráhy v patofyziologii psoriázy zahrnují aktivaci regulační osy IL12/IL23/IL17, s čímž souvisí aktivace imunitních buněk zejména subsetu Th17 (ale i Th1 a Th22). Počátečním spouštěcím mechanismem u psoriázy je aktivace plazmocytoidních dendritických buněk stimulovaných komplexy hostitelské DNA a antimikrobiálního peptidu LL 37, které jsou produkovány keratinocyty po drobných poraněních. Aktivované dendritické buňky a poškozené keratinocyty produkují interferon alfa (IFNα) a TNFα, což vede k následné stimulaci plazmocytoidních dendritických buněk a k další produkci TNFα, IL‑12 a IL‑23. Následně IL‑12 podporuje funkční polarizaci CD4+ T lymfocytů na pomocné lymfocyty subsetu Th1. Aktivace přes receptor IL‑23 (IL‑23R) podporuje vývoj Th17 lymfocytů charakterizovaný produkcí IL‑17A, IL‑17F a IL‑22. Následná produkce četných prozánětlivých cytokinů, chemokinů a antimikrobiálních peptidů řídí zánětlivou odpověď u psoriatických lézí. Zejména IL‑17A zvyšuje proliferaci keratinocytů, snižuje jejich diferenciaci, zesiluje přestup neutrofilů a napomáhá při komunikaci mezi neutrofily a keratinocyty pomocí zvýšení regulace neutrofilů atraktivních chemokinů CXCL8 a CXCL1. Interleukin 17A podporuje expresi TNFα keratinocytů, což naznačuje, že osa TNFα/IL‑23/IL‑17 pravděpodobně vytvoří začarovanou smyčku ve vývoji psoriatických lézí.
Jak zdůraznil a rozvedl prof. Krejsek, v patofyziologii psoriázy se uplatňuje signální systém JAK/STAT (Janusových kináz/transkripčních faktorů „Signal Transducer and Activator of Transcription“), který zajišťuje převod aktivačních signálů z membránových receptorů buněk. „Tento informační systém je přítomen na všech buňkách lidského těla a je zodpovědný za mnoho dějů probíhajících v organismu,“ uvedl prof. Krejsek. Fosforylaci jednotlivých transkripčních faktorů zajišťují tyrosinové kinázy JAK1–3 a TYK2. Tyrosinkináza 2 (TYK2) je členem rodiny Janusových kináz (JAK), což jsou intracelulární tyrosinkinázy, které aktivují řadu drah uplatňujících se v transdukci signálu. Na rozdíl od ostatních členů rodiny JAK, kteří podporují širší imunitní a extraimunitní dráhy, jako je metabolismus lipidů či hematopoeza, je signální dráha TYK2 zodpovědná pouze za některé vybrané imunitní dráhy – TYK2 zprostředkovává signalizaci zánětlivých cytokinů v rámci adaptivní (např. IL‑12 a IL‑23) i vrozené (např. interferony typu I) imunitní odpovědi. Jak už bylo popsáno, IL‑23 se podílí na patogenezi imunitně podmíněných onemocnění, jako je psoriáza a psoriatická artritida. Aktivuje a podporuje proliferaci buněk Th17, následně buňky Th17 vylučují zánětlivé mediátory, jako je IL‑17 a TNFα, které stimulují epidermální buňky k produkci cytokinů a chemokinů, jež přitahují a aktivují buňky vrozeného imunitního systému. Zvýšená aktivita buněk Th17 vede k trvalým zánětlivým reakcím v kůži a kloubech.
Deukravacitinib, malá molekula s inovativním mechanismem účinku, inhibuje TYK2 alosterickým mechanismem: váže se na regulační doménu enzymu – známou také jako pseudokinázová (JH2) doména – namísto katalytické domény. Tato vazebná aktivita umožňuje vysokou selektivitu vůči TYK2 oproti jiným enzymům tyrosinkináz. V buněčných testech in vitro vykazoval deukravacitinib 100násobnou až 2000násobnou selektivitu pro TYK2 oproti JAK1/2/3 a vykazoval minimální nebo žádnou aktivitu vůči JAK1/2/3. Po navázání na TYK2 vyvolá deukravacitinib konformační změnu a uzamkne regulační doménu TYK2 do inhibiční konfirmace s katalytickou doménou, čímž uvězní TYK2 v neaktivním stavu. Inhibice TYK2 vede ke snížení signalizace dráhy IL‑23/Th17, signalizace IL‑12, signalizace dráhy interferonu typu 1, čímž se výrazně snižuje aktivace keratinocytů. Inhibice TYK2 pomocí deukravacitinibu neovlivňuje například hematopoezu, další mechanismy vrozené a adaptivní imunitní odpovědi, tvorbu osteoklastů či přežití neuronů.
Poetyka klinických studií s deukravacitinibem
 Prim. MUDr. Jiří Horažďovský, Ph.D., z Kožního oddělení Nemocnice České Budějovice podrobněji popsal randomizované, dvojitě zaslepené a placebem kontrolované klinické studie, které doložily účinnost a bezpečnost deukravacitinibu. Jednalo se o dvě mezinárodní, 52 týdnů trvající studie fáze III, POETYK PSO‑1 (Armstrong et al., J Am Acad Dermatol. 2023) a POETYK PSO‑2 (Strober et al., J Am Acad Dermatol. 2023). Obě prokázaly, že deukravacitinib v dávce 6 mg jednou denně byl v 16. týdnu významně účinnější než placebo a apremilast a byl dobře tolerován u pacientů se středně těžkou až těžkou ložiskovou psoriázou. Klinická účinnost byla u pacientů léčených deukravacitinibem zachována po dobu čtyř let, což ukázala otevřená extenze obou studií POETYK PSO‑LTE (Lebwohl et al., Br J Dermatol. 2024; Armstrong et al., Presented at the Fall Clinical Dermatology Conference for PAs and NPs). „Rovněž se ukázalo, že u pacientů, kteří dostávali kontinuální léčbu deukravacitinibem, se klinická účinnost udržuje bez ohledu na předchozí expozici biologické léčbě. Míra odpovědi hodnocená v 208. týdnu v podskupinách stratifikovaných podle předchozí biologické léčby psoriázy: předchozí systémová biologická léčba (všechny třídy), předchozí léčba anti‑IL (anti‑IL‑12/23, anti‑IL‑17, anti‑IL‑23), předchozí léčba anti‑tumor nekrotizujícím faktorem (TNFα), byla podobná s tím, že četnost odpovědí byla numericky lehce vyšší u pacientů bez předchozí biologické léčby než u pacientů s předchozí anti‑IL nebo anti‑TNF léčbou. Míra odpovědi PASI 90 se v každé populaci udržela i po dobu čtyř let, stejně jako míra odpovědi sPGA 0/1,“ uvedl prim. Horažďovský.
Prim. MUDr. Jiří Horažďovský, Ph.D., z Kožního oddělení Nemocnice České Budějovice podrobněji popsal randomizované, dvojitě zaslepené a placebem kontrolované klinické studie, které doložily účinnost a bezpečnost deukravacitinibu. Jednalo se o dvě mezinárodní, 52 týdnů trvající studie fáze III, POETYK PSO‑1 (Armstrong et al., J Am Acad Dermatol. 2023) a POETYK PSO‑2 (Strober et al., J Am Acad Dermatol. 2023). Obě prokázaly, že deukravacitinib v dávce 6 mg jednou denně byl v 16. týdnu významně účinnější než placebo a apremilast a byl dobře tolerován u pacientů se středně těžkou až těžkou ložiskovou psoriázou. Klinická účinnost byla u pacientů léčených deukravacitinibem zachována po dobu čtyř let, což ukázala otevřená extenze obou studií POETYK PSO‑LTE (Lebwohl et al., Br J Dermatol. 2024; Armstrong et al., Presented at the Fall Clinical Dermatology Conference for PAs and NPs). „Rovněž se ukázalo, že u pacientů, kteří dostávali kontinuální léčbu deukravacitinibem, se klinická účinnost udržuje bez ohledu na předchozí expozici biologické léčbě. Míra odpovědi hodnocená v 208. týdnu v podskupinách stratifikovaných podle předchozí biologické léčby psoriázy: předchozí systémová biologická léčba (všechny třídy), předchozí léčba anti‑IL (anti‑IL‑12/23, anti‑IL‑17, anti‑IL‑23), předchozí léčba anti‑tumor nekrotizujícím faktorem (TNFα), byla podobná s tím, že četnost odpovědí byla numericky lehce vyšší u pacientů bez předchozí biologické léčby než u pacientů s předchozí anti‑IL nebo anti‑TNF léčbou. Míra odpovědi PASI 90 se v každé populaci udržela i po dobu čtyř let, stejně jako míra odpovědi sPGA 0/1,“ uvedl prim. Horažďovský.
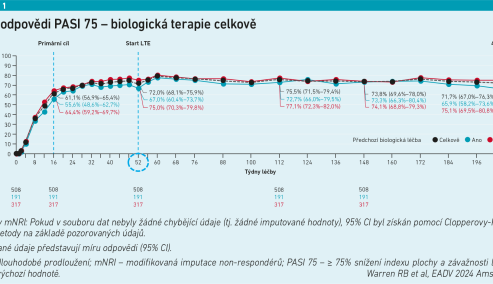
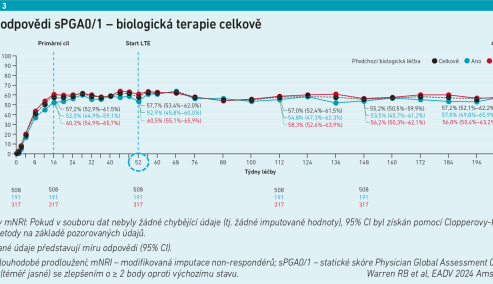
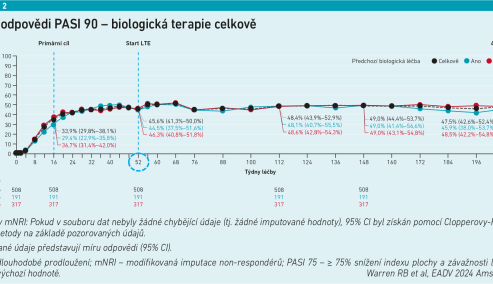 „V 52. týdnu vidíme, že celkem 46 procent pacientů dosáhlo PASI 90, lehký vzestup trendu je patrný do čtyřletého intervalu, kde si 48,5 procenta pacientů udrželo PASI 90. Pokud se podíváme na zhojení pacientů vyjádřené sPGA 0/1, to se týká přibližně 60 procent pacientů od týdne 52 do týdne 208,“ ukázal na číslech prim. Horažďovský (viz grafy 1–3).
„V 52. týdnu vidíme, že celkem 46 procent pacientů dosáhlo PASI 90, lehký vzestup trendu je patrný do čtyřletého intervalu, kde si 48,5 procenta pacientů udrželo PASI 90. Pokud se podíváme na zhojení pacientů vyjádřené sPGA 0/1, to se týká přibližně 60 procent pacientů od týdne 52 do týdne 208,“ ukázal na číslech prim. Horažďovský (viz grafy 1–3).
 Lze tak shrnout, že léčba deukravacitinibem podávaná jednou denně si zachovala vysokou míru účinnosti po dobu čtyř let u pacientů s ložiskovou psoriázou, bez ohledu na předchozí užívání biologické léčby, včetně anti‑IL terapie (která cílí na podobné dráhy jako deukravacitinib) a anti‑TNF terapie.
Lze tak shrnout, že léčba deukravacitinibem podávaná jednou denně si zachovala vysokou míru účinnosti po dobu čtyř let u pacientů s ložiskovou psoriázou, bez ohledu na předchozí užívání biologické léčby, včetně anti‑IL terapie (která cílí na podobné dráhy jako deukravacitinib) a anti‑TNF terapie.
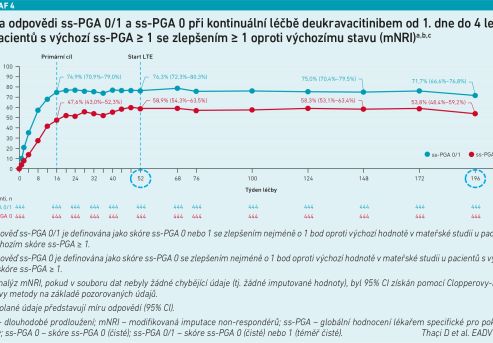 Studie POETYK ovšem přinesly i další cenná data, a to u pacientů se středně těžkou až těžkou psoriázou v oblasti kštice a nehtů. I v této podskupině byla sledována léčebná odpověď po čtyřech letech u populace pacientů ve studiích POETYK PSO‑1, POETYK PSO‑2 a v POETYK PSO‑LTE (Thaçi et al., EADV 2024). V případě parametrů ss‑PGA 0/1 a ss‑PGA 0 (globální hodnocení lékařů v rámci pokožky na hlavě) se míra odpovědi udržovala od 52. týdne do 196. týdne, bez ohledu na výchozí závažnost psoriázy ve kštici. V 52. týdnu došlo ke zhojení (ss‑PGA 0) nebo téměř zhojení (ss‑PGA 0/1) na kštici u 59, resp. 76 procent pacientů, do 196. týdne si tuto odpověď drželo 72, resp. 54 procent pacientů. Pokud jde o PGA‑F 0/1 a PGA‑F 0 (globální hodnocení lékařů – nehty na prstech), míra odpovědi se obecně udržovala nebo zlepšovala od 52. do 196. týdne, bez ohledu na výchozí závažnost psoriázy nehtů na rukou (viz graf 4).
Studie POETYK ovšem přinesly i další cenná data, a to u pacientů se středně těžkou až těžkou psoriázou v oblasti kštice a nehtů. I v této podskupině byla sledována léčebná odpověď po čtyřech letech u populace pacientů ve studiích POETYK PSO‑1, POETYK PSO‑2 a v POETYK PSO‑LTE (Thaçi et al., EADV 2024). V případě parametrů ss‑PGA 0/1 a ss‑PGA 0 (globální hodnocení lékařů v rámci pokožky na hlavě) se míra odpovědi udržovala od 52. týdne do 196. týdne, bez ohledu na výchozí závažnost psoriázy ve kštici. V 52. týdnu došlo ke zhojení (ss‑PGA 0) nebo téměř zhojení (ss‑PGA 0/1) na kštici u 59, resp. 76 procent pacientů, do 196. týdne si tuto odpověď drželo 72, resp. 54 procent pacientů. Pokud jde o PGA‑F 0/1 a PGA‑F 0 (globální hodnocení lékařů – nehty na prstech), míra odpovědi se obecně udržovala nebo zlepšovala od 52. do 196. týdne, bez ohledu na výchozí závažnost psoriázy nehtů na rukou (viz graf 4).
Prim. Horažďovský zmínil i další letos publikované výsledky, studii, jež se týkala jen pacientů, kteří měli kštici postiženu dominantně a jiné postižení na těle nemuseli mít tak výrazné – PSORIATYK SCALP (Duffin et al., EADV 2024). „Psoriáza vlasové části hlavy, která se může vyskytovat až u 80 procent pacientů s psoriázou a je spojena se svěděním, olupováním, bolestí a krvácením, neúměrně snižuje kvalitu života a je náročná na léčbu lokálními přípravky,“ vykreslil. PSORIATYK SCALP je probíhající multicentrická, randomizovaná, dvojitě zaslepená, placebem kontrolovaná studie fáze IIIb/IV, jejímž cílem je zhodnotit účinnost a bezpečnost deukravacitinibu u pacientů se středně těžkou až těžkou psoriázou hlavy, definovanou cílenějšími a objektivnějšími kritérii zařazení, a méně rozsáhlou celkovou tělesnou psoriázou (postižení BSA – body surface area – 3–10 %) ve srovnání se studiemi fáze III POETYK PSO‑1 a POETYK PSO‑2. Konkrétně, pacienti byli starší 18 let, měli ss‑PGA ≥3, SSA (scalp surface area) postižení ≥ 20 procent, PSSI (Psoriasis Scalp Severity Index) ≥ 12, známky plakové psoriázy v oblasti mimo pokožku hlavy, byli kandidáty na systémovou léčbu nebo fototerapii a nereagovali na nejméně jednu lokální léčbu psoriázy hlavy nebo ji netolerovali. Míry odpovědi ss‑PGA 0/1 v 16. týdnu (primární cílový ukazatel) dosáhlo 48,5 procenta pacientů, ss‑PGA 0/1 (sPGA ≥ 3 subpopulace, tj. všichni pacienti, kteří byli randomizováni ke studijní léčbě a měli výchozí sPGA ≥ 3) dokonce 50 procent pacientů. Míra odpovědi na PSSI 90 (≥ 90% zlepšení v PSSI od začátku léčby) v 16. týdnu byla klíčovým sekundárním cílem. Této míry odpovědi dosáhlo 39 procent pacientů na deukravacitinibu ve srovnání s dvěma procenty na placebu, u sPGA ≥ 3 subpopulace to bylo téměř 41 procent pacientů (vs. 2 % na placebu). Podle prim. Horažďovského lze shrnout, že ve studii PSORIATYK SCALP byl deukravacitinib účinný a dobře tolerován u pacientů se středně těžkou až těžkou psoriázou vlasové části hlavy, včetně pacientů s méně rozsáhlou celkovou psoriázou.
Bezpečnostní nálezy v rámci studie PSORIATYK SCALP odpovídaly známému bezpečnostnímu profilu deukravacitinibu a nebyly pozorovány žádné nové bezpečnostní signály.
Bezpečnost deukravacitinibu po čtyřech letech léčby
Na bezpečnostní profil deukravacitinibu po čtyřech letech léčby se zaměřila prof. MUDr. Petra Cetkovská, Ph.D., z Dermatovenerologické kliniky LF UK a FN Plzeň. Bezpečnost deukravacitinibu byla hodnocena v již zmíněných studiích POETYK PSO‑1 a POETYK PSO‑2 a v jejich otevřeném prodloužení POETYK PSO‑LTE. „Když se podíváme na bezpečnostní data do 16. týdne léčby, tak uvidíme, že žádné závažné nežádoucí účinky nebyly přítomny. Převažovaly pro nás známé nežádoucí účinky apremilastu, který dostávala kontrolní skupina. Tyto účinky nastávají tradičně v úvodu léčby a jde o bolesti hlavy, průjem a nevolnost,“ popsala prof. Cetkovská a pokračovala, že do konce prvního roku léčby, tedy do 52. týdne, se ve všech skupinách nejčastěji vyskytovala nazofaryngitida a infekce horních cest dýchacích. Výskyt bolestí hlavy, průjmu a nevolnosti byl srovnatelný mezi deukravacitinibem a placebem a byl nižší než na apremilastu. Během placebem kontrolovaného období byly tzv. závažné nežádoucí účinky (SAE) srovnatelné mezi skupinami s deukravacitinibem, placebem a apremilastem.
Ve studiích byly sledovány také tzv. zájmové kožní příhody, kterými byla folikulitida a akné. Folikulitida se vyskytla u 2,0 procenta pacientů a akné u 2,1 procenta pacientů léčených deukravacitinibem. „Případů bylo minimálně a všechny byly mírné až středně závažné. Jen jeden pacient s folikulitidou přerušil léčbu deukravacitinibem,“ komentovala prof. Cetkovská. V týdnech 16–52 nebyly u populace studií POETYK PSO‑1 a POETYK PSO‑2 pozorovány žádné nové bezpečnostní signály. Nežádoucí účinky se vyskytovaly relativně zřídka a byly srovnatelné ve všech studijních skupinách. Výskyt závažných infekcí, malignit jiných než nemelanomových karcinomů kůže a kardiovaskulárních příhod byl podobný jako v klinických studiích a RWD (datech reálné klinické praxe) u jiných způsobů léčby psoriázy. Důležité bylo i potvrzení, že hematologické, chemické a lipidové laboratorní parametry byly během léčby deukravacitinibem stabilní. „Lze tedy konstatovat, že nežádoucí účinky ve studiích POETYK PSO‑1 a POETYK PSO‑2 byly většinou mírné až středně závažné, což ukazuje, že deukravacitinib je obecně bezpečný a dobře snášený léčivý přípravek,“ shrnula prof. Cetkovská.
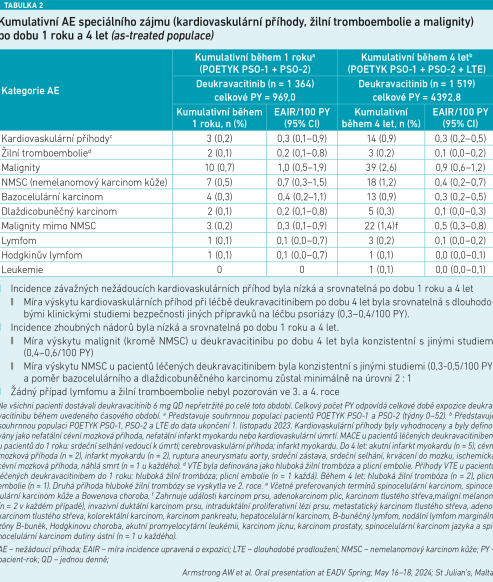
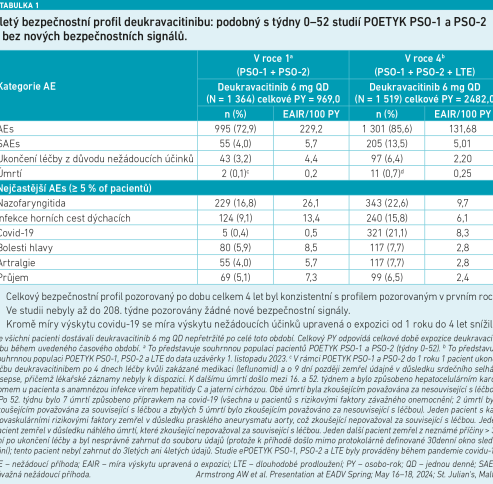 Co se týče studie POETYK PSO‑LTE, její průběh byl bohužel ovlivněn pandemií covidu‑19, s čímž souvisí nárůst infekcí horních cest dýchacích specificky koronavirové etiologie u studijní populace. Kromě o něco vyšší míry výskytu covidu‑19 zůstala míra nežádoucích účinků po dobu tří let konzistentní s mírou pozorovanou v rámci základních jednoročních studií. Čtyřletý bezpečnostní profil deukravacitinibu byl podobný tomu v týdnech 0–52 studií POETYK PSO‑1 a POETYK PSO‑2, bez nových bezpečnostních signálů. Pokud jde o kumulativní nežádoucí účinky specifického zájmu (závažné infekce, covid‑19 a herpes zoster) po dobu jednoho roku a čtyř let, jejich počet zůstal srovnatelný se zjištěními z dlouhodobých sledování bezpečnosti klinických studií, registru onemocnění a údajů o reálných nárocích na léčbu jiných schválených přípravků na psoriázu. Po vyloučení covidu‑19 ze čtyřleté analýzy byla míra závažných infekcí ve čtyřech letech nižší. Míra výskytu herpes zoster se od roku jedna do roku čtyři snížila. Incidence závažných nežádoucích kardiovaskulárních příhod byla nízká a srovnatelná po dobu jednoho roku a čtyř let léčby. A opět, míra výskytu kardiovaskulárních příhod při léčbě deukravacitinibem po dobu čtyř let byla srovnatelná s dlouhodobými klinickými studiemi bezpečnosti jiných přípravků na léčbu psoriázy. Incidence zhoubných nádorů byla nízká a srovnatelná po dobu jednoho roku a čtyř let. Míra výskytu malignit (kromě nemelanomových karcinomů kůže) u deukravacitinibu po dobu čtyř let byla konzistentní s jinými studiemi, stejně jako míra výskytu nemelanomových karcinomů kůže. Ve třetím a čtvrtém roce nebyl pozorován žádný případ lymfomu a žilní tromboembolie (viz tabulky 1 a 2). „Protože mechanismus účinku deukravacitinibu spočívá v selektivní inhibici TYK2, tak u něho, na rozdíl od inhibitorů JAK, nehrozí neutropenie, anémie, změny trombocytů, abnormality lymfocytů, zvýšené jaterní enzymy, dyslipidémie a zvýšený kreatinin v séru, což se v uvedených klinických studiích potvrdilo,“ zdůraznila prof. Cetkovská.
Co se týče studie POETYK PSO‑LTE, její průběh byl bohužel ovlivněn pandemií covidu‑19, s čímž souvisí nárůst infekcí horních cest dýchacích specificky koronavirové etiologie u studijní populace. Kromě o něco vyšší míry výskytu covidu‑19 zůstala míra nežádoucích účinků po dobu tří let konzistentní s mírou pozorovanou v rámci základních jednoročních studií. Čtyřletý bezpečnostní profil deukravacitinibu byl podobný tomu v týdnech 0–52 studií POETYK PSO‑1 a POETYK PSO‑2, bez nových bezpečnostních signálů. Pokud jde o kumulativní nežádoucí účinky specifického zájmu (závažné infekce, covid‑19 a herpes zoster) po dobu jednoho roku a čtyř let, jejich počet zůstal srovnatelný se zjištěními z dlouhodobých sledování bezpečnosti klinických studií, registru onemocnění a údajů o reálných nárocích na léčbu jiných schválených přípravků na psoriázu. Po vyloučení covidu‑19 ze čtyřleté analýzy byla míra závažných infekcí ve čtyřech letech nižší. Míra výskytu herpes zoster se od roku jedna do roku čtyři snížila. Incidence závažných nežádoucích kardiovaskulárních příhod byla nízká a srovnatelná po dobu jednoho roku a čtyř let léčby. A opět, míra výskytu kardiovaskulárních příhod při léčbě deukravacitinibem po dobu čtyř let byla srovnatelná s dlouhodobými klinickými studiemi bezpečnosti jiných přípravků na léčbu psoriázy. Incidence zhoubných nádorů byla nízká a srovnatelná po dobu jednoho roku a čtyř let. Míra výskytu malignit (kromě nemelanomových karcinomů kůže) u deukravacitinibu po dobu čtyř let byla konzistentní s jinými studiemi, stejně jako míra výskytu nemelanomových karcinomů kůže. Ve třetím a čtvrtém roce nebyl pozorován žádný případ lymfomu a žilní tromboembolie (viz tabulky 1 a 2). „Protože mechanismus účinku deukravacitinibu spočívá v selektivní inhibici TYK2, tak u něho, na rozdíl od inhibitorů JAK, nehrozí neutropenie, anémie, změny trombocytů, abnormality lymfocytů, zvýšené jaterní enzymy, dyslipidémie a zvýšený kreatinin v séru, což se v uvedených klinických studiích potvrdilo,“ zdůraznila prof. Cetkovská.
 Pro úplnost stran bezpečnosti terapie deukravacitinibem je nutné dodat, že úprava dávky u pacientů ve věku 65 let a starších není vyžadována (klinické zkušenosti s pacienty ve věku nad 75 let jsou velmi omezené a deukravacitinib se má v této skupině pacientů používat s opatrností), stejně jako není vyžadována úprava dávky u pacientů s poruchou funkce ledvin, včetně pacientů v konečném stadiu onemocnění ledvin (ESRD) léčených dialýzou nebo u pacientů s lehkou až středně těžkou poruchou funkce jater (použití se však nedoporučuje u pacientů s těžkou poruchou funkce jater). Léčba deukravacitinibem není vhodná pro těhotné a kojící ženy a pro děti a v průběhu léčby se nesmějí podávat živé vakcíny. Léčba deukravacitinibem rovněž nesmí být zahájena u pacientů s jakoukoli klinicky významnou aktivní infekcí. Pokud jde o pacienty s onkologickým onemocněním, jsou k dispozici jen omezené klinické údaje, které by umožnily posoudit potenciální vztah mezi expozicí deukravacitinibu a vznikem malignit. Před zahájením léčby deukravacitinibem je proto třeba zvážit rizika a přínosy terapie. Stejný postup je třeba uplatnit u pacientů s kardiovaskulárními onemocněními, hlubokou žilní trombózou a plicní embolií. „Zatím víme, že v klinických studiích s deukravacitinibem nebylo zvýšené riziko pozorováno a dlouhodobá hodnocení bezpečnosti deukravacitinibu probíhají,“ uvedla prof. Cetkovská. Uzavřela, že deukravacitinib, vysoce selektivní inhibitor Janusovy kinázy TYK2, která hraje důležitou roli v patogenezi psoriázy, se po celé čtyřleté sledování vyznačoval konzistentním bezpečnostním profilem bez nárůstu počtu nežádoucích účinků nebo závažných nežádoucích účinků v průběhu času a nedošlo k výskytu nových bezpečnostních signálů.
Pro úplnost stran bezpečnosti terapie deukravacitinibem je nutné dodat, že úprava dávky u pacientů ve věku 65 let a starších není vyžadována (klinické zkušenosti s pacienty ve věku nad 75 let jsou velmi omezené a deukravacitinib se má v této skupině pacientů používat s opatrností), stejně jako není vyžadována úprava dávky u pacientů s poruchou funkce ledvin, včetně pacientů v konečném stadiu onemocnění ledvin (ESRD) léčených dialýzou nebo u pacientů s lehkou až středně těžkou poruchou funkce jater (použití se však nedoporučuje u pacientů s těžkou poruchou funkce jater). Léčba deukravacitinibem není vhodná pro těhotné a kojící ženy a pro děti a v průběhu léčby se nesmějí podávat živé vakcíny. Léčba deukravacitinibem rovněž nesmí být zahájena u pacientů s jakoukoli klinicky významnou aktivní infekcí. Pokud jde o pacienty s onkologickým onemocněním, jsou k dispozici jen omezené klinické údaje, které by umožnily posoudit potenciální vztah mezi expozicí deukravacitinibu a vznikem malignit. Před zahájením léčby deukravacitinibem je proto třeba zvážit rizika a přínosy terapie. Stejný postup je třeba uplatnit u pacientů s kardiovaskulárními onemocněními, hlubokou žilní trombózou a plicní embolií. „Zatím víme, že v klinických studiích s deukravacitinibem nebylo zvýšené riziko pozorováno a dlouhodobá hodnocení bezpečnosti deukravacitinibu probíhají,“ uvedla prof. Cetkovská. Uzavřela, že deukravacitinib, vysoce selektivní inhibitor Janusovy kinázy TYK2, která hraje důležitou roli v patogenezi psoriázy, se po celé čtyřleté sledování vyznačoval konzistentním bezpečnostním profilem bez nárůstu počtu nežádoucích účinků nebo závažných nežádoucích účinků v průběhu času a nedošlo k výskytu nových bezpečnostních signálů.
Konvenční systémová terapie – nutné zlo?
Konvenční systémová terapie (KST) je stále součástí léčby psoriázy. Doc. MUDr. Filip Rob, Ph.D., z Dermatovenerologické kliniky 2. LF UK a FN Bulovka Praha, však položil (podle jeho slov provokativní) otázku, zda je to opravdu nutné. „Stále více důkazů ukazuje, že pokud budeme pacienty co nejdříve léčit moderními terapiemi, které mají schopnost modulovat onemocnění po imunitní stránce, máme větší šanci na dosažení remise a její dlouhodobé udržení. Navíc, pokud se podíváme na nejnovější guidelines, u středně těžké a těžké psoriázy je doporučeno podávat pokud možno ihned cílenou nebo biologickou léčbu a konvenční systémová terapie tady poměrně ustupuje,“ řekl. Dodal, že výhodou KST zůstává nízká cena, dostupnost pro široký okruh dermatologů a dlouhodobé zkušenosti s léčbou. Nevýhody jsou dobře známé – nižší zacílenost, rozsáhlejší imunosuprese (s výjimkou acitretinu), četné nežádoucí účinky, nižší celková účinnost na projevy psoriázy oproti cílené terapii, nutnost časté laboratorní monitorace a nezanedbatelný vliv na komorbidity. Diskutovat je podle doc. Roba možno také o postavení fototerapie, kterou některá pracoviště hojně využívají i dále rozvíjejí. Její výhodou je příznivá cena, velmi málo kontraindikací, omezené nežádoucí účinky a dlouhodobé znalosti o této léčbě. K nevýhodám fototerapie patří nízká účinnost oproti cílené terapii, pomalý nástup účinku, při dlouhodobé terapii vyšší riziko kožních nádorů a fakt, že po ukončení fototerapie efekt často rychle „vyprchá“. „Nelze opominout významnou časovou náročnost fototerapie pro pacienty, což pro ně má i důsledky ekonomické,“ doplnil doc. Rob.
V roce 2023 byla publikována kvalitní metaanalýza (Sbidian et al., Cochrane Database of Systematic Reviews), která názorně ukázala, že z pohledu dosahování PASI 75 a PASI 90 jsou nejslabší právě systémová léčiva. Metaanalýza dobře ilustruje i výskyt nežádoucích účinků – KST vychází nepřekvapivě hůře ve srovnání s placebem. Další problém podle doc. Roba představuje dlouhodobá perzistence na KST. Není obecně vysoká, např. pravděpodobnost přetrvání na léčbě acitretinem byla po jednom roce asi jen 42 procent, na metotrexátu 50 procent a po pěti letech jen 20 procent (Balak et al., Dermatology and Therapy 2020). „Za nevýhodu konvenční systémové léčby lze považovat i krátkodobou modulaci choroby. Víme, že když pacient na určitou dobu vynechá biologickou léčbu, například kvůli nemoci nebo operaci, tak tato terapie jej desítky dnů udrží bez projevů choroby. U konvenční léčby můžeme mluvit jen o několika málo dnech,“ konstatoval doc. Rob (Masson Regnault et al., American Journal of Clinical Dermatology 2020). Aby toho nebylo málo, KST je problematická u specifických lokalizací psoriázy. Chybějí srovnávací data pro kštici a genitál, ale je doloženo, že u psoriázy nehtů má KST výrazně menší efekt než biologická léčba. „Můžeme shrnout, že konvenční systémovou léčbu sice stále zahrnujeme do terapie pacientů s psoriázou, ale především proto, abychom pacienty předléčili. Víme, že tato terapie je výrazně méně účinná oproti cílené léčbě, zvláště pokud jde o současné ambiciózní cíle PASI 90 a PASI 100, a má nižší účinnost v obtížně léčitelných lokalitách, jako jsou kštice, nehty a genitál. Můžeme očekávat, že se zlevňováním cílené terapie bude její role uvadat. Postavení fototerapie taktéž ustupuje do pozadí vzhledem k nižší účinnosti. Je pravdou, že část pacientů preferuje perorální terapii, což nahrává konvenční systémové léčbě, nicméně dnes už nemocným můžeme nabídnout i bezpečnou a účinnou perorální léčbu, jejímž novým představitelem je malá molekula deukravacitinib,“ uzavřel doc. Rob.
Nová evropská a česká doporučení pro léčbu psoriázy
Doporučené postupy European Dermatology Forum (EDF) pro systémovou terapii psoriázy, jejichž revidovaná verze vyšla v březnu 2024, představila prof. MUDr. Jana Třešňák Hercogová, CSc., Dermatologie prof. Hercogové, Praha. Hned ale upozornila, že je již připravena nová verze pro rok 2025, která zohledňuje další terapeutické novinky.
„Určení závažnosti psoriázy se od uvedení cílené léčby velmi posunulo a více se orientuje na přání pacienta,“ předznamenala prof. Třešňák Hercogová a dodala, že preferuje rozdělení závažnosti psoriázy na psoriázu mírnou a středně těžkou, kdy lze remise dosáhnout topickou léčbou a fototerapií, a psoriázu středně těžkou a těžkou, která vyžaduje léčbu fototerapií a systémovými léčivy (Strober et al., J Am Acad Dermatol 2020).
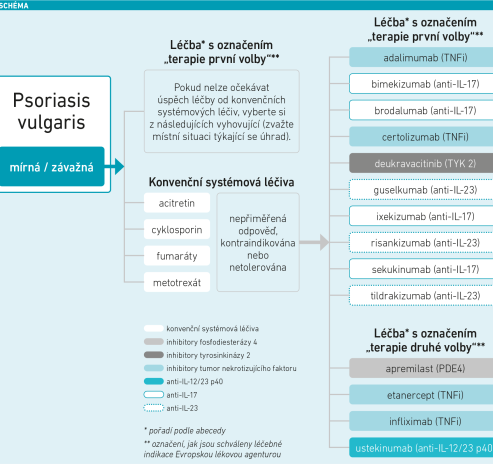 Již zmíněná platná doporučení EDF pro chronickou středně těžkou a těžkou psoriázu doporučují cílenou terapii, pokud se nepředpokládá efekt konvenčních systémových léků. První volbou je deukravacitinib, anti‑TNF adalimumab a certolizumab‑pegol, z anti‑IL‑17 bimekizumab, brodalumab, ixekizumab a sekukinumab, z anti‑IL‑23 guselkumab, rizankizumab a tildrakizumab. Jinou možností je první volba v podobě konvenční systémové léčby (acitretin, cyklosporin, fumarát, metotrexát) a po její neúčinnosti nebo při intoleranci a kontraindikaci je možná cílená léčba první volby nebo léčba druhé volby (apremilast, etanercept, infliximab, ustekinumab) (viz schéma).
Již zmíněná platná doporučení EDF pro chronickou středně těžkou a těžkou psoriázu doporučují cílenou terapii, pokud se nepředpokládá efekt konvenčních systémových léků. První volbou je deukravacitinib, anti‑TNF adalimumab a certolizumab‑pegol, z anti‑IL‑17 bimekizumab, brodalumab, ixekizumab a sekukinumab, z anti‑IL‑23 guselkumab, rizankizumab a tildrakizumab. Jinou možností je první volba v podobě konvenční systémové léčby (acitretin, cyklosporin, fumarát, metotrexát) a po její neúčinnosti nebo při intoleranci a kontraindikaci je možná cílená léčba první volby nebo léčba druhé volby (apremilast, etanercept, infliximab, ustekinumab) (viz schéma).
Prof. Třešňák Hercogová dále uvedla, že česká doporučení pro léčbu psoriázy byla publikována v letech 2021 a 2023 v časopise Česká dermato‑venerologie, nyní ale bude vycházet verze nová, reflektující aktuální vývoj. V podmínkách České republiky je nicméně nutné volit systémovou terapii podle stanovených úhradových podmínek, které vypadají od 1. září 2024 následovně: první volbou je acitretin, cyklosporin, metotrexát (mají „nulové“ podmínky úhrady), fumarát (po jednom konvenčním léčivu nebo fototerapii a u pacientů, u nichž není vhodná léčba metotrexátem) adalimumab (po jednom konvenčním léčivu nebo fototerapii), apremilast, deukravacitinib (po jednom konvenčním léčivu nebo fototerapii).
Druhou volbu představují etanercept, certulizumab, infliximab, ustekinumab, sekukinumab, ixekizumab, brodalumab, guselkumab, rizankizumab, tildrakizumab (po dvou předchozích konvenčních léčivech včetně fototerapie nebo po předchozím jiném biologiku).
„Doporučené postupy akcentují, aby diagnostika psoriázy byla vždy provedena dermatologem. Součástí tohoto procesu je určení typu a závažnosti psoriázy, screening komorbidit a zhodnocení chronické medikace. Před zahájením systémové léčby je nutné provést laboratorní vyšetření, zhodnotit fototerapii a celkovou léčbu v minulosti, vyloučit malignity, lymfadenopatii, infekce, určit body‑mass index a stav očkování, ev. očkování doplnit. U žen ve fertilním věku je zapotřebí zjistit jejich plány týkající se otěhotnění, případně zvolit vhodnou antikoncepci. Neměli bychom také zapomenout zanést údaje o pacientech do národního registru BIOREP,“ uzavřela prof. Třešňák Hercogová.
Registr BIOREP – jak vypadá klinická praxe v léčbě psoriázy?
MUDr. Martina Kojanová, Ph.D., Dermatovenerologická klinika 1. LF UK a VFN Praha, popsala aktuální stav léčby psoriázy v české klinické praxi tak, jak jej zprostředkovává Národní registr pro biologickou/cílenou léčbu v České republice (BIOREP), fungující pod záštitou České dermatovenerologické společnosti ČLS JEP. Registr byl založen již v roce 2005 a postupně začal uchovávat informace také o účinnosti a bezpečnosti léčby hidradenitis suppurativa a atopické dermatitidy a o použití léčby off label. Do registru je v současnosti zařazeno 47 center. Jak přiblížila MUDr. Kojanová, 82 procent pacientů vstupujících do registru je léčeno fototerapií, 77 procent užívá metotrexát a 64 procent retinoid. Na biologika či cílenou léčbu pacienti nejčastěji přecházejí z metotrexátu. „Délka trvání onemocnění je vysoká, přibližně 21 let, u žen v průměru ještě o rok více. Cílenou léčbu pacienti nejčastěji zahajují mezi 40 a 49 lety věku. Podle souhrnné zprávy BIOREP za rok 2023 mělo téměř 71 procent pacientů aspoň jednu komorbiditu, nejčastěji hypertenzi a dyslipidémii. Téměř 31 procent psoriatiků mělo také psoriatickou artritidu, což je procento neměnné za posledních několik let. Za posledních pět se toho moc nezměnilo, pacienti mají stále dlouhé trvání onemocnění a nemění se ani doba mezi stanovením diagnózy a zahájením cílené či biologické léčby,“ konstatovala MUDr. Kojanová. Pozitivní ale je, že kontinuálně roste počet pacientů na cílené terapii, aktuálně je v registru kolem 4 700 pacientů. Mezi lety se také zlepšuje kvalita života pacientů (DLQI). K listopadu 2024 je nejvíce pacientů léčeno anti‑IL17 a z účinných látek převažuje adalimumab. Registr také zaznamenává, jak dlouho pacienti setrvávají na léčbě – průměr je 5,2 roku a maximální doba je téměř 19 let, což odpovídá době trvání registru.
Psoriáza je systémové zánětlivé onemocnění s významným dopadem na kvalitu života. Kromě kožních projevů pacienty často trápí řada tělesných i psychiatrických komorbidit. Spektrum léčebných modalit se u psoriázy ale naštěstí kontinuálně rozšiřuje a spolu s tím je možné stanovovat ambicióznější cíl léčby. Tím je v současnosti léčebná odpověď PASI 90, resp. PASI 100 – tedy to, co se v běžné komunikaci nazývá čistá nebo téměř čistá kůže. Jedním z nových léků, které umožňují tento stav navodit, je malá molekula deukravacitinib, kterou je možné užívat perorálně a která má již čtyřletá data dokládající její bezpečnost a účinnost u pacientů se středně těžkou a těžkou psoriázou.