Kardiovaskulární prevence: Mejdan skončil, data jsou alarmující

Příznivý trend poklesu kardiovaskulární mortality se zastavil a podle všeho se i obrátil. Jak se vrátit na správnou trajektorii bylo tématem diskuse u kulatého stolu kde byla představena data o kardiologické péči, přínosy sekundární prevence a definování ukazatelů kvality péče.
Diskusi svou prezentací otevřel prof. Aleš Linhart, předseda České kardiologické společnosti. Využil v tomto kontextu svůj oblíbeným citátem Yogiho Berra, již zesnulého hráče baseballu a pozdějšího kouče a manažera: If you don’t know where are you going, you’ll probably end up somwhere else. (Když nevíš, kam jdeš, skončíš pravděpodobně úplně jinde.).
Bohužel, pokles mortality na kardiovaskulární onemocnění (KVO), který známe z osmdesátých a devadesátých let (po zavedení statinů do léčebného schématu, intervenční léčby infarktů a zlepšení péče o pacienty), se stává minulostí. „Mejdan skončil,“ komentoval stav prof. Linhart.
Dále citoval studii z International Journal of Epidemiology [1], kde autoři píší, že významný pokles úmrtnosti na KVO se ve státech s vysokými příjmy stává minulostí. V práci byly použity statistiky od roku 2000 pro 23 vysokopříjmových zemí publikované v databázi úmrtnosti Světové zdravotnické organizace. Rychlost poklesu úmrtnosti na KVO se ve většině zemí v posledních letech výrazně zpomalila u mužů i u žen. Na základě údajů z posledního roku byl pokles úmrtnosti na KVO ve věku 35–74 let menší než dvě procenta (asi polovina ročního průměru od roku 2000). V USA a v Kanadě se v posledních letech mortalita na KVO dokonce zvyšuje. Po korekci chybných diagnóz se jeví trend jako ještě více alarmující: v roce 2017 začíná nárůst kardiovaskulární mortality v šesti zemích (v Kanadě, USA, Austrálii, Francii, Německu a Rakousku).
Ortendahl s kolegy [2] na základě demografických analýz, pokračujících změn rizikových faktorů při současné léčbě a bez zásadních inovací předpověděl, že úmrtnost na KVO vzroste v USA do roku 2040 o 41 procent. K udržení klesajícího trendu úmrtí na KVO jsou nezbytné nové technologie a nové terapeutické strategie, zejména v sekundární prevenci KVO.
Co potřebujeme vědět
Podle Kanceláře zdravotního pojištění (KZP) je indikátorem kvality léčby akutního infarktu myokardu (AIM) 30denní mortalita pacientů po AIM, u níž činí národní referenční hodnota 6,85 procenta. V letech 2018–2020 bylo vykázáno 43 658 případů AIM (průměrný věk 66,6 roku) s nemocniční úmrtností 4,56 procenta a s třicetidenní úmrtností 6,75 procenta. Perkutánní koronární intervence byla použita v 66,8 procenta, koronární bypass v 4,06 procenta, ale konzervativně bylo postupováno v celých 28,17 procenta – a to i v centrech specializované kardiologické péče. Z doposud zjištěných dat je vysoký podíl konzervativní léčby AIM spojen s vyšší 30denní mortalitou.
Existuje recentní práce, která poukazuje na rozdíly podle trajektorie pacienta systémem. Pokud je pacient ihned transportován do specializovaného centra, jsou jeho léčebné výsledky mnohem lepší, než když putuje z regionální nemocnice do místa, kde mu bude poskytnuta kvalifikovaná péče, respektive bude poslán na pracoviště vyššího stupně. Existují velké regionální rozdíly, výsledky léčby mnohdy záležejí na tom, kde pacient žije. Je však nutné sbírat data, jak a kde jsou kteří pacienti léčeni, zda se na vyšší mortalitě v některých pracovištích nepodílí pozdní příjezd, závážné komorbidity pacientů, které brání intervenční léčbě apod. K zjištění příčin by měl přispět právě budovaný Národní kardiologický informační systém při ÚZIS.
Nejvíce kardiologických pacientů v ČR umírá na KVO, na druhou stranu Česká republika je naprostou špičkou v počtu pacientů s fibrilací síní léčených ablační metodou. Inovativní technologie a jejich co možná největší dostupnost by byly velkým přínosem v sekundární prevenci KVO, což by mohlo přispět ke snížení mortality na KVO.
Přijímání nových léčebných strategií však naráží na inercii u všech zainteresovaných (pacient odmítne další lék, lékař naráží na preskripční omezení, překážkou jsou úhradové mechanismy či pomalé zavádění nových technologií do praxe).
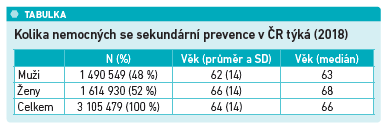
V Česku žije přes tři miliony kardiaků (viz tabulku), což je zhruba třetina populace. Systém prevence leží na bedrech praktických lékařů – kdo má zájem se starat o své zdraví, může. To je podle slov prof. Linharta světový unikát.
Brzdy v praxi i pro sekundární prevenci:
- restrikce v úhradě inhibitorů PCSK9 (dostupnost jen ve specializovaných centrech, úhradové podmínky jsou korektní),
- restrikce v úhradě inhibitorů SGLT‑2 u nemocných s diabetem ve vysokém riziku (podmínka HbA1c > 60 mmol/mol),
- komplikované podmínky úhrady kombinace NOAC + ASA a dlouhodobé DAPT,
- dlouhá úhradová jednání u nových molekul (příklad omezené úhrady NOAC u fibrilace síní),
- nutnost prohloubení spolupráce mezi odbornými společnostmi a plátci zdravotní péče (3 105 000 nemocných nemůže obsáhnout žádná specializace samostatně!).
Národní kardiologický informační systém
Již nyní je zřejmé, že v roce 2019 (ještě před pandemií covidu‑19) nastal v příznivém sestupném trendu zlom. Začala stoupat úmrtnost na ICHS, cévní onemocnění mozku, srdeční selhání a hypertenzní nemoc.
„Sedmdesát tři procent našich seniorů starších 65 let trpí alespoň jednou závážnější chronickou nemocí, z čehož kardiovaskulární problematika tvoří velký podíl. Do roku 2040 se tento podíl zvýší o 34–40 procent. Jde o stejný trend, který zaznamenali Američané a který již nelze zvrátit,“ komentoval přednášku prof. Linharta prof. Dušek.
Epidemiologie KVO
Právě se dokončují práce na Národním kardiologickém informačním systému (NKIS). Měl by být představen na kardiologickém kongresu v květnu 2023.
Ze současně shromážděných dat vyplývá, že od roku 2011 do roku 2021 došlo k nárůstu prevalence KVO. Kardiovaskulární onemocnění představují velkou a rostoucí epidemiologickou zátěž. Prof. Dušek potvrdil tvrzení prof. Linharta prohlášením, že v NKIS jsou data zhruba tří milionů pacientů s KVO.
Zátěž KVO je v jednotlivých regionech ČR poměrně vyrovnaná, u AIM vede Ústecký kraj (159 AIM na 100 000 obyvatel), nejlepší stav je v Praze (101 AIM na 100 000 obyvatel). U srdečního selhání je nejvyšší počet pacientů v Plzeňském kraji (2 099 na 100 000) a opět nejméně v Praze (1 391 na 100 000). Anamnéza léčby srdečního selhání byla v roce 2021 zaznamenána u 194 000 obyvatel ČR, tj. u 1,8 procenta populace. U osob nad 65 let má v anamnéze léčbu srdečního selhání 7,7 procenta populace, tento podíl se s věkem dále zvyšuje. Kardiovaskulární onemocnění jsou v ČR jednou z hlavních příčin úmrtnosti. Je to důsledek velkého počtu nemocných.
Závěr
Pokud nedojde k zavedení nových léčivých přípravků a technologií a ke zvýšení jejich dostupnosti pro české pacienty, pak do roku 2040 zaznamenáme takřka dvojnásobnou mortalitu na KVO, a to nejen na AIM, ale i na další onemočnění, která jsou sdružená se srdečním selháním, cévním onemocněním mozku či hypertenzí.
Z diskuse vybíráme
V diskusi opakovaně zaznělo, že je zapotřebí nastavit systém tak, aby se pacient dostal ke specialistovi, ale aby u něj nezůstal natrvalo a vrátil se zpět ke svému všeobecnému praktickému lékaři. Bylo by vhodné přehodnotit větší část preskripčních omezení tak, aby důležité léčivé přípravky i v sekundární prevenci KVO mohl předepisovat praktický lékař.
MUDr. Kamal Farhan, předseda Podvýboru pro lékovou politiku, přístrojovou techniku a zdravotnické prostředky Poslanecké sněmovny PČR, uvedl, že je zastáncem inovativních léčiv a jejich vstupu na český trh. Jde například o léčbu hypercholesterolémie, moderní léčbu diabetu, která není pro naše diabetiky plně dostupná, což jsou prostředky sekundární prevence KVO. „Žijeme v regulovaném světě a na inovativní léčbu nebude nikdy dost peněz. Proto si musíme definovat cíle, čeho chceme investicí do moderní léčby dosáhnout,“ dodal.
Ing. Helena Rögnerová, náměstkyně pro zdravotní pojištění MZ ČR, řekla, že podporuje všechny aktivity vedoucí k realizaci jakéhokoli kardiovaskulárního plánu, který by zastřešoval spolupráci odborné společnosti, pacientů a zainteresovaných odborů Ministerstva zdravotnictví. „Budeme muset přistoupit na realizaci opatření, která nám už roky radí OECD: dívat se na efektivitu, na výsledky, čemuž rozhodně napomohou data. Množství inovací, které je nyní k dispozici, vyžaduje přísné HTA pro posouzení cost‑efektivity. ČR je na 11. místě v implementaci inovací mezi zeměmi OECD. Jsme před mnohými západními zeměmi, například před Belgií,“ uvádí Helena Rögnerová.
MUDr. Petr Šonka, předseda Sdružení praktických lékařů ČR, prohlásil, že je s podivem, že za třicet let života v demokratickém státě máme stále preskripční omezení. Padesát procent dostupných léků nemůže praktický lékař předepsat. „O změně nyní jednáme s Ministerstvem zdravotnictví i se Státním ústavem pro kontrolu léčiv, a to s vědomím, že nikdo z praktických lékařů nemá ambici předepisovat drahé léky,“ řekl Petr Šonka.
Diskusi u kulatého stolu uspořádal Zdravotnický deník ve spolupráci s Asociací inovativního farmaceutického průmyslu (AIFP).
[1] Lopez AD, Adair T. Is the long‑term decline in cardiovascular‑disease mortality in high‑income countries over? Evidence from national vital statistics. Int J Epidemiol. 2019 Dec 1;48(6):1815–1823. doi: 10.1093/ije/dyz143.
[2] Ortendahl JD, et al. Protecting the gains: What changes are needed to prevent a reversal of the downward cardiovascular disease mortality trend? Clin Cardiol. 2019 Jan; 42(1):47–55.
MĚLI BYSTE VĚDĚT...
Sekundární prevence KVO
Sekundární prevence je intervence, kterou se snažíme zabránit manifestaci již vzniklého a skrytě probíhajícího onemocnění. Sekundární prevencí u pacienta s aterosklerózou, která je diagnostikována zobrazovacími metodami, jsou tedy opatření vedoucí k odvrácení manifestních projevů. To, co běžně nazýváme sekundární prevencí po ischemické příhodě, je vlastně již terciární prevence k zabránění opakování příhody. V praxi se však primární prevence týká pacienta před příhodou, sekundární prevence se poskytuje pacientovi po příhodě.
Otázkou je, zda pacient po revaskularizaci, která byla provedena na základě nálezu získaného zobrazovací metodou při klinickém obrazu anginy pectoris, je v primární, nebo v sekundární prevenci. „Myslím, že bychom se neměli upínat na to, co bylo, ale na to, co se teprve stane. To je pochopitelně složitější. K tomu nám slouží prospektivní stratifikace rizika na nízké, střední, vysoké a velmi vysoké. Tato stratifikace by se měla používat a neuvažovat v kategoriích primární a sekundární prevence,“ uvádí prof. Michal Vrablík v rozhovoru pro časopis Remedia.
Individuální riziko stanovujeme podle hlavních skórovacích systémů, které není radno přeskakovat. U asymptomatické, zdánlivě zdravé osoby je vhodné začít u SCORE‑2 s přihlédnutím k rizikovým modifikátorům tak, jak je uvádějí doporučené postupy Evropské kardiologické společnosti (ESC 2021). I SCORE‑2 však pracuje jen se základními parametry, a zcela vynechává parametry glukózového metabolismu, rizika sociálního stresu, nevhodné diety, sedavého způsobu života, konkomitantních onemocnění charakteru chronických zánětlivých chorob. Poslední doporučení vyzdvihují i psychické komorbidity, které jsou spojeny se zvýšením vypočteného kardiovaskulárního rizika. To jsou běžně se vyskytující situace.
Existují i sofistikovanější zobrazovací metody k posouzení kardiovaskulárního rizika, což je například CT kalciové skóre nebo CT angiografie věnčitých tepen, která je čím dál dostupnější.
Podle Vrablík M, Remedia. 2022;33