Tuberkulóza v 21. století: starý nepřítel v novém světle
Tuberkulóza (TB) je jednou z nejstarších známých infekčních nemocí, která postihuje lidstvo. První zprávy o tuberkulóze pocházejí z dob, kdy lidé začali vytvářet větší sociální celky. Nálezy na kosterních ostatcích z mladší doby kamenné potvrzují existenci kostní formy tuberkulózy. Ačkoli byla tuberkulóza po mnoho desetiletí považována za nemoc minulosti, stále zůstává vážným veřejným zdravotním problémem na celém světě. Současné povědomí lidí o tuberkulóze je nízké, je však o ní stále nutné mluvit mezi odbornou i laickou veřejností, hlavně v době zvýšené migrace.
Definice onemocnění
Tuberkulóza je definována jako zánětlivé infekční onemocnění, jehož etiologickým agens je Mycobacterium tuberculosis complex – M. tuberculosis, M. bovis, M. africanum, M. microti, M. canetti, M. caprae a M. pinnipedii. V současnosti se v našich podmínkách reálně vyskytuje prakticky jen onemocnění vyvolané samotným M. tuberculosis (BK – Kochův bacil). Orgánem nejčastěji postiženým tuberkulózou jsou plíce, ale tuberkulóza může postihnout jakýkoliv orgán. Zdrojem infekce je nemocný člověk, nemoc se přenáší kapénkovou infekcí. Onemocnění vyvolané jinými, tzv. netuberkulózními mykobakteriemi (Mycobacterium avium komplex, M. xenopi, M. kansasii, M. abscesus, M. fortuitum a jiné) nazýváme mykobakteriózy. Původci onemocnění jsou přítomni v životním prostředí (voda, půda, peří, srst a sekrety zvířat). K nákaze jedince dojde nejčastěji inhalační cestou, ale přenos z člověka na člověka nebyl u netuberkulózních mykobakterióz prokázán. Nemocný člověk není na rozdíl od člověka s onemocněním tuberkulózou pro okolí infekční.
Etiologie
Rod Mycobacterium patří do čeledi Mycobacteriaceae obsahující mykolové kyseliny. Mykobakterie jsou aerobní, slabě grampozitivní, nesporulující, imobilní, krátké lehce zahnuté tyčky. Základní charakteristikou je acido‑, alkali‑, alkoholorezistence, která je dána především stavbou buněčné stěny s vysokým obsahem lipidů a vosků (odtud název acidorezistentní tyče – ART). Mykobakterie optimálně rostou při teplotě 37–38 °C. Mají schopnost dlouho přežívat intracelulárně, ale i extracelulárně v kaseózním materiálu. Ničí je teploty nad 60 °C a UV záření.
Epidemiologie
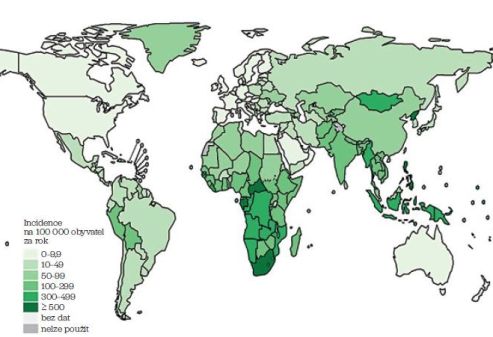 Tuberkulóza představuje v globalizovaném světě hrozbu, která nezná hranice kvůli narůstající migraci obyvatel. I přes velké úsilí Světové zdravotnické organizace (WHO) se dlouhodobě nepříznivou epidemiologickou situaci tuberkulózy ve světě zatím nepodařilo ovlivnit (obr. 1). Podle WHO onemocnělo v roce 2021 tuberkulózou 10,6 milionu lidí a 1,6 milionu nemocných na toto onemocnění zemřelo. Vážný léčebný problém i ve vyspělých zemích v posledních desetiletích představuje tzv. multirezistentní, resp. rifampicin rezistentní tuberkulóza (multidrug‑resistant / rifampicin‑resistant tuberculosis, MDR/RR TB). Jedná se o onemocnění kmenem M tuberculosis rezistentním na dvě nejúčinnější antituberkulotika – rifampicin a nidrazid. Ročně je podle odhadů WHO diagnostikováno 450 000 nemocných s rifampicin rezistentní TB (RR TB). Česká republika je zemí s nízkou incidencí tuberkulózy. V roce 2022 bylo V ČR hlášeno 383 onemocnění tuberkulózou všech forem a lokalizací tj. 3,56 případu TB na 100 000 obyvatel. Lokalizací TB převládá plicní forma onemocnění (88 %). Onemocnění tuberkulózou převažuje u mužů (více než 70 % případů). Nejčastěji byly v roce 2022 mezi pacienty evidovány osoby ve věku 40–44 let. Osoby narozené mimo ČR tvořily 43 % všech nemocných s TB v České republice (v předchozích letech 30–33 %). V roce 2022 bylo hlášeno 25 úmrtí na TB, zpravidla se jednalo o pacienty se závažnou formou TB onemocnění a závažnými komorbiditami. Tuberkulóza v ČR podobně jako v ostatních státech s nízkou incidencí postihuje nejvíce zranitelné populace – bezdomovce, vězně, migranty a imunokompromitované pacienty. V prvních devíti měsících roku 2023 už byl zaznamenán výrazný nárůst počtu nemocných infikovaných rezistentními kmeny – MDR/RR TB (17 případů v roce 2022, 27 případů k září 2023).
Tuberkulóza představuje v globalizovaném světě hrozbu, která nezná hranice kvůli narůstající migraci obyvatel. I přes velké úsilí Světové zdravotnické organizace (WHO) se dlouhodobě nepříznivou epidemiologickou situaci tuberkulózy ve světě zatím nepodařilo ovlivnit (obr. 1). Podle WHO onemocnělo v roce 2021 tuberkulózou 10,6 milionu lidí a 1,6 milionu nemocných na toto onemocnění zemřelo. Vážný léčebný problém i ve vyspělých zemích v posledních desetiletích představuje tzv. multirezistentní, resp. rifampicin rezistentní tuberkulóza (multidrug‑resistant / rifampicin‑resistant tuberculosis, MDR/RR TB). Jedná se o onemocnění kmenem M tuberculosis rezistentním na dvě nejúčinnější antituberkulotika – rifampicin a nidrazid. Ročně je podle odhadů WHO diagnostikováno 450 000 nemocných s rifampicin rezistentní TB (RR TB). Česká republika je zemí s nízkou incidencí tuberkulózy. V roce 2022 bylo V ČR hlášeno 383 onemocnění tuberkulózou všech forem a lokalizací tj. 3,56 případu TB na 100 000 obyvatel. Lokalizací TB převládá plicní forma onemocnění (88 %). Onemocnění tuberkulózou převažuje u mužů (více než 70 % případů). Nejčastěji byly v roce 2022 mezi pacienty evidovány osoby ve věku 40–44 let. Osoby narozené mimo ČR tvořily 43 % všech nemocných s TB v České republice (v předchozích letech 30–33 %). V roce 2022 bylo hlášeno 25 úmrtí na TB, zpravidla se jednalo o pacienty se závažnou formou TB onemocnění a závažnými komorbiditami. Tuberkulóza v ČR podobně jako v ostatních státech s nízkou incidencí postihuje nejvíce zranitelné populace – bezdomovce, vězně, migranty a imunokompromitované pacienty. V prvních devíti měsících roku 2023 už byl zaznamenán výrazný nárůst počtu nemocných infikovaných rezistentními kmeny – MDR/RR TB (17 případů v roce 2022, 27 případů k září 2023).
Klinický obraz, anamnéza, fyzikální nález
Anamnéza, klinický obraz a fyzikální nález u nemocných s tuberkulózou souvisejí s formou onemocnění, jež u nemocného dominuje. Tuberkulóza nejčastěji postihuje plíce, ale může postihnout kterýkoli orgán (lymfatické uzliny, CNS, meningy, kosti klouby, ledviny, nadledviny, ovaria, kůži). Klinický obraz může být velmi variabilní. Klinické příznaky je možné rozdělit na celkové a funkční (plynoucí z poruchy funkce postiženého orgánu). Začátek onemocnění je většinou pomalý. Prvními celkovými příznaky tuberkulózy jsou stavy nápadné únavy, zvýšené tělesné teploty, nechutenství, hubnutí, noční pocení. Únava se projevuje poklesem fyzické i psychické výkonnosti. Febrilie jsou jedním z prvních příznaků aktivní tuberkulózy. Často bývají přítomny jen subfebrilie. Typické jsou zvýšené teploty nad ránem a v dopoledních hodinách. Pocení se dostavuje v noci a nad ránem. Nechutenství vede k nedostatečnému příjmu stravy, spolu s teplotou a pocením oslabují nemocného a způsobují hubnutí. Nejčastějšími orgánovými příznaky plicní tuberkulózy jsou kašel, vykašlávání, hemoptýza a při rozsáhlém postižení plicního parenchymu dušnost a cyanóza. U nemocných seniorů může onemocnění probíhat oligosymptomaticky nebo asymptomaticky. Jelikož je začátek onemocnění pomalý a jeho příznaky nastupují až později, je nutné na onemocnění v každodenní praxi myslet, hlavně u pacientů ze zemí s vysokou incidencí TB. Tito jsou zdrojem infekce v populaci. V anamnéze je nutné pátrat po možných kontaktech s pacientem s tuberkulózou nebo po pobytech v oblastech s vysokou incidencí tuberkulózy. Zaměřujeme se na sociální podmínky nemocného, pracovní prostředí, chronickou medikaci (kortikosteroidy, imunosupresivní léčba, léčba přípravky působícími proti tumor nekrotizujícímu faktoru alfa – anti‑TNFα) a na rizikové faktory. Rizikovým faktorem onemocnění je věk nad 65 let, vrozené či získané imunodeficity, prodělaná a současná onemocnění (maligní onemocnění, chronická renální insuficience, diabetes mellitus, hepatopatie, silikóza), malnutrice. Fyzikální nález může být dokonce i při rozsáhlém plicním postižení fyziologický.
Diagnóza, bakteriologické vyšetření, vyšetřovací metody, radiologický nález
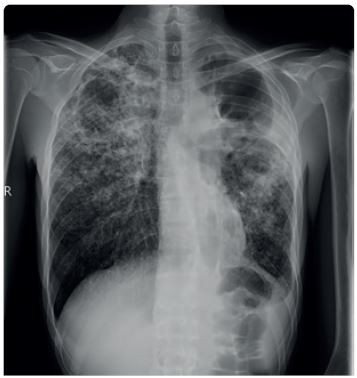 Diagnóza tuberkulózy se opírá o anamnézu, klinické symptomy, patologický radiologický nález a zásadní význam má bakteriologický průkaz patogenu ve vyšetřovaném materiálu. Radiologický nález u TB bývá charakteristický, ale nikoli specifický (obr. 2). Radiologicky může tuberkulóza imitovat jakékoliv plicní onemocnění. Nicméně zadopřední skiagram hrudníku doplněný o boční projekci je základním vyšetřením u plicní i mimoplicní TB. Pokud u pacienta s patologickým radiologickým nálezem není ve sputu M. tuberculosis jednoznačně prokázáno, doplníme k upřesnění nálezu vyšetření výpočetní tomografií (CT) s vysokým rozlišením (HRCT hrudníku). V případě podezření na mimoplicní TB indikujeme zobrazení ostatních tkání a orgánů – magnetickou rezonanci (MR) centrálního nervového systému (CNS), skiagramy či CT, ev. MR kostí, vylučovací urografii, CT břicha apod. (obr. 3).
Diagnóza tuberkulózy se opírá o anamnézu, klinické symptomy, patologický radiologický nález a zásadní význam má bakteriologický průkaz patogenu ve vyšetřovaném materiálu. Radiologický nález u TB bývá charakteristický, ale nikoli specifický (obr. 2). Radiologicky může tuberkulóza imitovat jakékoliv plicní onemocnění. Nicméně zadopřední skiagram hrudníku doplněný o boční projekci je základním vyšetřením u plicní i mimoplicní TB. Pokud u pacienta s patologickým radiologickým nálezem není ve sputu M. tuberculosis jednoznačně prokázáno, doplníme k upřesnění nálezu vyšetření výpočetní tomografií (CT) s vysokým rozlišením (HRCT hrudníku). V případě podezření na mimoplicní TB indikujeme zobrazení ostatních tkání a orgánů – magnetickou rezonanci (MR) centrálního nervového systému (CNS), skiagramy či CT, ev. MR kostí, vylučovací urografii, CT břicha apod. (obr. 3).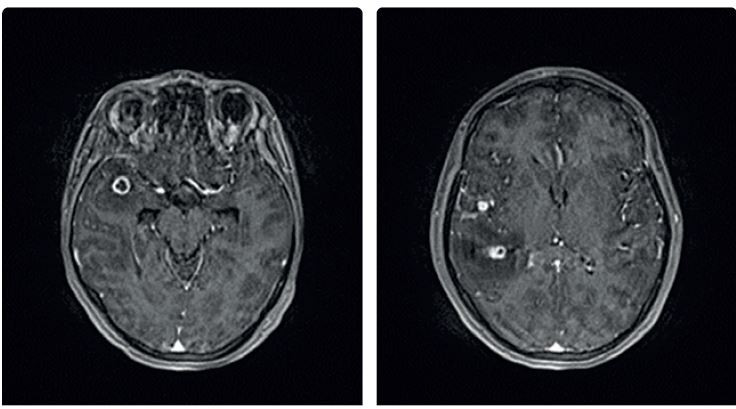
Bakteriologické vyšetření
V diagnostice tuberkulózy má zásadní význam bakteriologické vyšetření sputa nebo jiného vyšetřovaného materiálu (mikroskopické, kultivační na pevných a tekutých půdách – BACTEC, BACTEC MGIT – a genetické metody – PCR, MTD) a stanovení citlivosti na základní antituberkulotika (AT), případně vyšetření rozšířené citlivosti v případě MDR/RR TB. Vyšetřujeme sputum, bronchoalveolární laváž, žaludeční laváž (zejména u dětí), moč, likvor, pleurální a jiné výpotky, výtěry a stěry z píštělí, punktáty lymfatických uzlin, gynekologický materiál, bioptický a sekční materiál, stolici. Mikroskopické vyšetření materiálu je základní diagnostickou metodou, která je rychlá (několik hodin) a finančně nenáročná. Pro pozitivní nález ART v biologickém materiálu je nutná přítomnost nejméně 100 000 mykobakterií v 1 mililitru. Vyšetření nás informuje o počtu ART, ale ne o životaschopnosti mykobakterií. Kultivační vyšetření je vysoce specifické. Pro pozitivní výsledek je nutná přítomnost nejméně 100 mykobakterií v 1 ml vzorku. I nález jediné kolonie BK je třeba hodnotit a povinně hlásit jako pozitivní. Odečet kolonií na pevných půdách probíhá třetí, šestý a devátý týden. V kultivaci materiálu mají nezastupitelnou úlohu kultivace v tekuté půdě, jejich výhodou je rychlejší růst a vyšší citlivost. Principem časné detekce růstu mykobakterií je při těchto metodách průkaz metabolismu rostoucích mikrobů. Používají se poloautomatické a automatické metody s kontinuálním monitorováním (BACTEC, BACTEC MGIT). Při první kultivační pozitivitě vyšetřovaného materiálu pacienta je dále provedena identifikace mykobakterie a vyšetření citlivosti na základní antituberkulotika. Genetické metody (polymerázová řetězová reakce, PCR) jsou v posledních desetiletích stále častěji využívány k detekci mykobakterií zejména pro svoji rychlost, umožňují identifikovat jednotlivé mykobakterie (tuberkulózní i netuberkulózní), umožňují detekci lékové rezistence. WHO doporučuje používaní těchto metod k rychlé detekci rezistence na rifampicin a isoniazid (např. GeneXpert MTB/RIF). Diagnóza TB může být stanovena i na podkladě histologického vyšetření – patolog nejčastěji popisuje přítomnost nekrotizujících epiteloidních granulomů obsahujících různé množství obrovskobuněčných mnohojaderných elementů převážně Langhansova typu. Použitím molekulárně genetických metod je možné diagnózu stanovit i z již fixovaných preparátů. V ideálním případě lze diagnózu tuberkulózy, pokud na ni myslíme, stanovit do 24 hodin včetně vyloučení či potvrzení diagnózy multirezistentní tuberkulózy.
Tuberkulinový kožní test se používá ke screeningu možné infekce M. tuberculosis, postupně je nahrazován IGRA testy (založené na detekci uvolňování IFN γ). Tuberkulinový test ani IGRA test není přínosný při stanovení diagnózy aktivní tuberkulózy. IGRA test se používá ke stanovení diagnózy latentní tuberkulózní infekce. V rámci diferenciální diagnostiky, pokud není diagnóza TB jednoznačně stanovena kultivační pozitivitou ze sputa a přetrvává radiologický nález, provádíme fibrobronchoskopii s cíleným odběrem, laváží nebo transbronchiální biopsií. Při podezření na mimoplicní postižení vyšetřujeme pleurální výpotek, punktát a likvor nejen bakteriologicky, ale i cytologicky a biochemicky. Tuberkulózní výpotky jsou lymfocytární, charakteru exsudátu s vyšší koncentrací bílkoviny, s normální nebo nízkou hladinou glukózy a vysokou hladinou adenosindeaminázy (ADA). Pokud diagnózu tuberkulózy ani výše provedenými vyšetřeními neprokážeme a radiologický nález přetrvává nebo progreduje, je indikován diagnostický chirurgický výkon. Pokud na základě klinických symptomů, klinického nálezu a vyšetřovacích metod diagnózu tuberkulózy stanovíme, neprodleně zahájíme adekvátní léčbu.
Klasifikace tuberkulózy
Tuberkulózu můžeme klasifikovat podle Mezinárodní statistické klasifikace nemocí a přidružených zdravotních stavů (MKN–10). V praxi používáme spíše tato dělení: 1. podle bakteriologického vyšetření – bakteriologicky ověřená, neověřená, popřípadě ověřená histologicky; 2. podle lokalizace onemocnění – plicní a mimoplicní; 3. tuberkulóza dříve neléčená nebo dříve léčená (recidiva); 4. podle citlivosti na základní antituberkulotika – TB způsobená citlivými mykobakteriemi a TB rezistentní (mono‑, polyrezistentní, MDR/RR rezistentní). Podrobnější informace je možno nalézt v publikaci Moderní farmakoterapie v pneumologii.
Léčba tuberkulózy
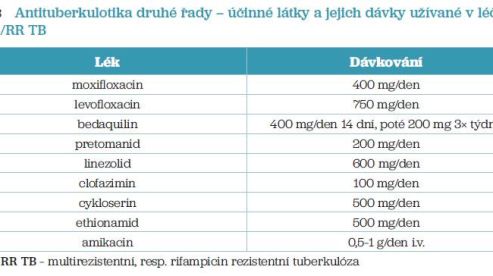
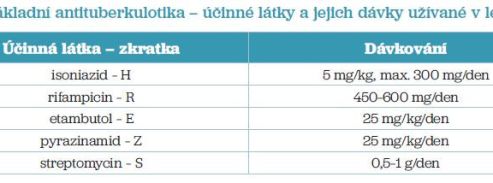 Cílem léčby je vyléčení nemocného, dosažení jeho debacilizace, zabránění dalšímu šíření onemocnění, prevence pozdních následků a úmrtí a prevence relapsu onemocnění. Zásadní postavení v léčbě TB má farmakoterapie. Hlavní zásadou léčby TB je dlouhodobé podávání kombinované antituberkulózní léčby (AT) v jedné ranní dávce. Chirurgická léčba je indikována pouze v ojedinělých případech, jako je tuberkulom, přetrvávající kaverna, masivní recidivující hemoptýza. Hlavní epidemiologickou zásadou léčby tuberkulózy v ČR je izolace pacienta v nemocnici s cílem zabránit dalšímu šíření nemoci a kontrolované podávání antituberkulotik v denním režimu. Celková doba léčby závisí na rozsahu postižení, průkazu mykobakterií, přidružených nemocech a výsledku citlivosti na podávaná AT. Doba léčby TB způsobené citlivým kmenem M. tuberculosis je 6–12 měsíců. V ČR preferujeme denní podávání antituberkulotik před intermitentním (3× týdně) podáváním. Léčbu zpravidla zahajujeme čtyřkombinací základních AT v jedné ranní dávce. Úvodní (iniciální) fáze terapie trvá dva měsíce (je možné prodloužit ji na 3 měsíce při přetrvávající pozitivitě nebo rozsáhlém nálezu), v pokračovacím režimu obvykle volíme dvojkombinaci léků (tab. 1, 2). Léčba multirezistentní, resp. rifampicin rezistentní tuberkulózy v ČR probíhá ve specializovaném zařízení – Centru vysoce specializované péče o pacienty s multirezistentní tuberkulózou ve Fakultní Thomayerově nemocnici v Praze. Hlavní zásadou péče o pacienta s MDR/RR TB je izolace nemocného do doby debacilizace a kontrolovaná léčba antituberkulotiky 2. řady (tab. 3). Po více než 40 letech byla vyvinuta a registrována nová antituberkulotika, díky tomu se doba léčby MDR/RR TB mohla zkrátit na 6–9 měsíců. Ještě v nedávné minulosti trvala 24 měsíců! Léčba byla zatížena vysokou mírou nežádoucích účinků a intolerancí ze strany pacienta. Podle posledních aktualizovaných doporučení WHO z roku 2022 je doporučen šestiměsíční režim léčby MDR/RR TB ve složení – bedaquilin, pretomanid, moxifloxacin a linezolid. Další variantou léčby je 18měsíční režim s bedaquilinem, moxifloxacinem, linezolidem, clofaziminem a cykloserinem, ev. lze léčbu upravit podle výsledků rozšířené citlivosti. Podrobněji na www.plicnilekarství.cz.
Cílem léčby je vyléčení nemocného, dosažení jeho debacilizace, zabránění dalšímu šíření onemocnění, prevence pozdních následků a úmrtí a prevence relapsu onemocnění. Zásadní postavení v léčbě TB má farmakoterapie. Hlavní zásadou léčby TB je dlouhodobé podávání kombinované antituberkulózní léčby (AT) v jedné ranní dávce. Chirurgická léčba je indikována pouze v ojedinělých případech, jako je tuberkulom, přetrvávající kaverna, masivní recidivující hemoptýza. Hlavní epidemiologickou zásadou léčby tuberkulózy v ČR je izolace pacienta v nemocnici s cílem zabránit dalšímu šíření nemoci a kontrolované podávání antituberkulotik v denním režimu. Celková doba léčby závisí na rozsahu postižení, průkazu mykobakterií, přidružených nemocech a výsledku citlivosti na podávaná AT. Doba léčby TB způsobené citlivým kmenem M. tuberculosis je 6–12 měsíců. V ČR preferujeme denní podávání antituberkulotik před intermitentním (3× týdně) podáváním. Léčbu zpravidla zahajujeme čtyřkombinací základních AT v jedné ranní dávce. Úvodní (iniciální) fáze terapie trvá dva měsíce (je možné prodloužit ji na 3 měsíce při přetrvávající pozitivitě nebo rozsáhlém nálezu), v pokračovacím režimu obvykle volíme dvojkombinaci léků (tab. 1, 2). Léčba multirezistentní, resp. rifampicin rezistentní tuberkulózy v ČR probíhá ve specializovaném zařízení – Centru vysoce specializované péče o pacienty s multirezistentní tuberkulózou ve Fakultní Thomayerově nemocnici v Praze. Hlavní zásadou péče o pacienta s MDR/RR TB je izolace nemocného do doby debacilizace a kontrolovaná léčba antituberkulotiky 2. řady (tab. 3). Po více než 40 letech byla vyvinuta a registrována nová antituberkulotika, díky tomu se doba léčby MDR/RR TB mohla zkrátit na 6–9 měsíců. Ještě v nedávné minulosti trvala 24 měsíců! Léčba byla zatížena vysokou mírou nežádoucích účinků a intolerancí ze strany pacienta. Podle posledních aktualizovaných doporučení WHO z roku 2022 je doporučen šestiměsíční režim léčby MDR/RR TB ve složení – bedaquilin, pretomanid, moxifloxacin a linezolid. Další variantou léčby je 18měsíční režim s bedaquilinem, moxifloxacinem, linezolidem, clofaziminem a cykloserinem, ev. lze léčbu upravit podle výsledků rozšířené citlivosti. Podrobněji na www.plicnilekarství.cz.
Péče o pacienta s tuberkulózou
 Podle zákona o ochraně veřejného zdraví je v ČR u každého pacienta, který vylučuje bakterie M. tuberculosis, nařízena izolace a léčba za hospitalizace po dobu kultivační pozitivity. Sputum vyšetřujeme v týdenních intervalech. Po debacilizaci (vyšetřovaný materiál je kultivačně negativní) je pacient předán do ambulantní péče spádového plicního specialisty v místě bydliště, kde ukončí léčbu tuberkulózy a je dále sledován po dobu 3–5 let. Osoby v blízkém kontaktu s nemocným s TB (rodina včetně dětí, spolupracovníci atd.) jsou vyšetřeny spádovým plicním specialistou (skiagram hrudníku, IGRA test, popř. tuberkulinový test). Pokud je stanovena diagnóza latentní tuberkulózní infekce (LTBI), je zahájena profylaktická terapie.
Podle zákona o ochraně veřejného zdraví je v ČR u každého pacienta, který vylučuje bakterie M. tuberculosis, nařízena izolace a léčba za hospitalizace po dobu kultivační pozitivity. Sputum vyšetřujeme v týdenních intervalech. Po debacilizaci (vyšetřovaný materiál je kultivačně negativní) je pacient předán do ambulantní péče spádového plicního specialisty v místě bydliště, kde ukončí léčbu tuberkulózy a je dále sledován po dobu 3–5 let. Osoby v blízkém kontaktu s nemocným s TB (rodina včetně dětí, spolupracovníci atd.) jsou vyšetřeny spádovým plicním specialistou (skiagram hrudníku, IGRA test, popř. tuberkulinový test). Pokud je stanovena diagnóza latentní tuberkulózní infekce (LTBI), je zahájena profylaktická terapie.
Latentní tuberkulózní infekce (LTBI)
LTBI je definována jako přítomnost viabilních mykobakterií v organismu hostitele bez klinických známek onemocnění. Podle odhadu WHO je třetina obyvatel planety infikována a u zhruba 10 % procent jedinců se v průběhu života vyvine aktivní TB onemocnění. Diagnóza LTBI je stanovena, pokud má vyšetřovaný pacient pozitivní IGRA test nebo došlo ke konverzi tuberkulinového testu. Jako chemoprofylaxi a chemoprevenci označujeme podávání léčby k zabránění vzniku manifestního TB onemocnění u jedince infikovaného nebo pravděpodobně infikovaného M. tuberculosis. V ČR podáváme profylaktickou léčbu hlavně u dětí, které jsou v kontaktu s nemocným s prokázanou aktivní TB. Dále u dospělých s pozitivním IGRA testem před zahájením nebo v průběhu léčby přípravky anti‑TNFα a u transplantovaných. U dospělých osob podáváme obvykle 300 mg isoniazidu denně po dobu šesti měsíců, ev. kombinace isoniazidu 300 mg + rifampicinu 600 mg denně po dobu tří měsíců. Profylaktická terapie u nemocných v kontaktu s MDR/RR TB při pozitivním IGRA testu není t. č. indikovaná (rezistence na rifampicin a isoniazid).
BCG vakcinace
Vakcinace oslabeným kmenem M. bovis má význam v zemích s vysokou incidencí TB. Navozuje určitý stupeň rezistence na TB (trvá cca 10–15 let), ochraňuje před generalizovanou formou tuberkulózní meningitidy nebo akutní miliární TB u dětí. Vzhledem k příznivé epidemiologické situaci v ČR bylo od 1. 11. 2010 plošné očkování novorozenců zrušeno, zůstává ale očkování selektivní a je povinné zejména u rizikových skupin (viz www.detskapneumologie.cz). Revakcinace obecně není indikována, nemá odborné opodstatnění ani při negativním výsledku tuberkulinového nebo IGRA testu.
Závěr
Tuberkulóza je léčitelné onemocnění. I když je účinná farmakoterapie známa už šedesát let, umírá na toto onemocnění 1,6 milionu lidí na světě. Úkolem nás lékařů je na toto onemocnění myslet hlavně v době zvýšené migrace. Pokud na onemocnění TB ve vyšetřovacím postupu myslíme a diagnóza je stanovena včas, má pacient velkou šanci na kompletní uzdravení.
MUDr. Ivana Hricíková, MUDr. Emília Kopecká
Pneumologická klinika 1. LF UK, Fakultní Thomayerova nemocnice, Centrum vysoce specializované péče o pacienty s multirezistentní tuberkulózou
Korespondenční adresa:
ivana.hricikova1@ftn.cz
Literatura
Solovič I. Tuberkulóza – aktuálny problém aj v novom miléniu. Neurol praxi 2019;20:91–97.
Solovič I, Vašáková M. Tuberkulóza ve faktech a obrazech. Praha, Maxdorf, 2019.
Ústav zdravotnických informací a statistiky. Základní přehled epidemiologické situace ve výskytu tuberkulózy v České republice v roce 2022.
Vašáková M. a kol. Moderní farmakoterapie v pneumologii. Praha: Maxdorf, 2013, 2016.
WHO. Global Tuberculosis Report 2022.