Šance a rizika revmatologických pacientů: na co dát pozor v ordinaci praktického lékaře
 Revmatologie bývala smutným a bolestivým oborem, který neznal slovo remise. Se vstupem moderní cílené biologické léčby v době před 25 lety došlo k úplnému zvratu, který změnil prognózu pacientů, a to co se týče jak kvality, tak délky života. Všichni pacienti biologickou léčbu nepotřebují, ale všichni potřebují včasnou diagnostiku, aby byla terapie zahájena co nejdříve, než dojde k ireverzibilním změnám. Jsou i onemocnění, která musejí být léčena téměř okamžitě. Včasný záchyt revmatických onemocnění je doménou praktických lékařů, říká profesor MUDr. Ladislav Šenolt, Ph.D., z Revmatologického ústavu v Praze, současný předseda České revmatologické společnosti ČLS JEP a přednosta Revmatologické kliniky 1. LF UK.
Revmatologie bývala smutným a bolestivým oborem, který neznal slovo remise. Se vstupem moderní cílené biologické léčby v době před 25 lety došlo k úplnému zvratu, který změnil prognózu pacientů, a to co se týče jak kvality, tak délky života. Všichni pacienti biologickou léčbu nepotřebují, ale všichni potřebují včasnou diagnostiku, aby byla terapie zahájena co nejdříve, než dojde k ireverzibilním změnám. Jsou i onemocnění, která musejí být léčena téměř okamžitě. Včasný záchyt revmatických onemocnění je doménou praktických lékařů, říká profesor MUDr. Ladislav Šenolt, Ph.D., z Revmatologického ústavu v Praze, současný předseda České revmatologické společnosti ČLS JEP a přednosta Revmatologické kliniky 1. LF UK.
- Pane profesore, jak vnímáte spolupráci praktických lékařů s revmatology?
Praktičtí lékaři mají klíčový význam, protože to jsou ti, kteří by měli rozpoznat, zda má pacient nějaké zánětlivé nebo systémové revmatické onemocnění, a doporučit mu vyšetření u revmatologa. Problémem je, že specialistů není dostatek a objednací lhůty jsou dlouhé. Najít revmatologa je svízelné, což staví jak praktického lékaře, tak revmatologa, ale především pacienta do nezáviděníhodné situace. Lepší stav je v krajích, které mají velké fakultní nemocnice s ambulancí pro časný záchyt revmatických onemocnění. Tam by měli mít praktičtí lékaři možnost odeslat svého pacienta, ať už jde o podezření na revmatoidní artritidu, axiální spondylartritidu (Bechtěrevovu chorobu), nebo třeba o systémové onemocnění. V menších městech je výhodou pro praktické lékaře, když osobně znají revmatologa a mohou mu zavolat a sdělit své podezření. Jsou nemoci, kdy delší termín v řádu několika málo týdnů nevadí, ale jsou i onemocnění, která by měla být vyšetřena a léčena téměř okamžitě.
- Na které příznaky by se měl praktický lékař zaměřit předtím, než vytočí číslo spřízněného revmatologa?
Revmatické choroby jsou poměrně složité a diagnostika některých méně častých onemocnění nemusí být jednoduchá ani pro specialistu. U nejčastějších onemocnění – artritid – jde o zánět kloubů, u nichž bývá maximum potíží ráno: ztuhlost a otoky malých kloubů rukou, případně i nohou a v laboratorních nálezech jsou doloženy zvýšené hodnoty reaktantů zánětu – sedimentace a C‑reaktivního proteinu (CRP). V některých případech praktický lékař provede i základní vyšetření autoprotilátek, tím už vlastně potvrdí diagnózu a může pak cíleně odeslat pacienta k revmatologovi. V roce 2021 jsme vydali inovované Doporučené diagnostické a terapeutické postupy pro praktické lékaře, které jsou dostupné na stránkách Společnosti všeobecného lékařství (https://www.svl.cz/doporucene‑postupy/revmatologie‑100050).
Z hlediska rychlého záchytu je nejdůležitější odlišit projevy revmatoidní artritidy od běžnější osteoartrózy drobných ručních kloubů. Vyšetření revmatologem je naléhavě indikováno u nemocných s otokem alespoň jednoho kloubu, s postižením metakarpofalangeálních nebo metatarzofalangeálních kloubů (lze ověřit testem příčného stisku) a s ranní ztuhlostí trvající alespoň 30 minut (obr. 1A, B).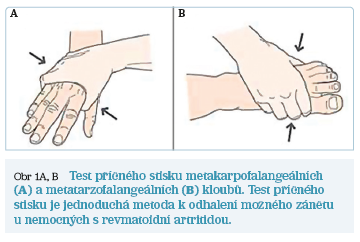
- Můžete uvést další nozologickou jednotku, kterou by praktický lékař neměl přehlédnout?
Určitě by neměla uniknout pozornosti revmatická polymyalgie, což je relativně časté onemocnění u starších lidí. Ve věkové kategorii nad 65 let činí jeho prevalence 2 %. Když uvážíme, že v České republice žije 2,2 milionu lidí starších 65 let, dostáváme se k počtu přibližně 45 000 pacientů, což není málo, a se stárnutím populace bude výskyt ještě stoupat. Revmatická polymyalgie je velmi bolestivá a pro pacienty frustrující, přičemž se jim dá velmi jednoduše pomoci. Léčba glukokortikoidy má velmi rychlý efekt, k ústupu bolesti dochází během několik málo dnů. Toto onemocnění není radno podcenit, protože v relativně vyšším procentu – uvádí se až 15–20 % – může být spojena s obrovskobuněčnou arteritidou, která může bez léčby vést v některých případech k úplné ztrátě zraku. Pokud již hovoříme o temporální arteritidě, bohužel se stále stává, že až 15 % pacientů přijde pozdě a již má nevratnou ztrátu zraku. Tady má časný záchyt obou těchto onemocnění své opodstatnění. O pacienta musí pečovat multidisciplinární tým, tedy oční lékař, neurolog a hlavně revmatolog.
- Jak byste charakterizoval pokroky revmatologie za posledních deset let?
Za symbol pokroku lze označit termín dosažení remise zánětlivého revmatického onemocnění. To jsme před příchodem inovativních léčivých přípravků téměř neznali. Zavedení biologických přípravků do léčby zánětlivých revmatických onemocnění před 25 lety bylo skutečným průlomem. Za posledních 10 let k terapeutickým možnostem u revmatoidní artritidy a spondylartritid přibyly další biologické a cílené léky. První generace biologických přípravků si byla dost podobná: vesměs šlo o parenterální aplikaci inhibitorů cytokinu TNF (tumor nekrotizující faktor). K nim se postupně přidávaly inhibitory interleukinů (IL): antagonisté receptoru pro IL‑1 a IL‑6, inhibitory IL‑17 a IL‑23. Dále máme i perorální přípravky cílené léčby pro revmatoidní artritidu – inhibitory Janus kináz. Nyní je k dispozici již 14 moderních cílených biologických léčivých přípravků. Novinkou budou bispecifické protilátky, které zasahují na více úrovních patomechanismu zánětu. První zkušenosti s CAR‑T terapií u pacientů se systémovými revmatickými chorobami vypadají velmi nadějně.1,2
Zcela se mění přístup ke kortikoterapii. U některých chorob se bez glukokortikoidů neobejdeme, ale podáváme je mnohem kratší dobu. U revmatoidní artritidy je doporučeno jejich vysazení do tří měsíců. Týká se to i systémových onemocnění, u nichž se často podávaly vyšší dávky delší dobu, což vedlo častěji k iatrogennímu poškození, které bylo v některých případech závažnější než to způsobené samotnou nemocí. Některé biologické léky fungují i u pacientů se vzácnými systémovými chorobami, jako jsou systémová sklerodermie, idiopatické zánětlivé myopatie nebo vaskulitidy, což považuji za nebetyčný pokrok.
Samozřejmě velký pokrok učinila i diagnostika, ať už je to využití magnetické rezonance, nebo sonografie. Muskuloskeletální ultrazvuk se využívá k vyšetření jak malých, tak velkých kloubů. Sonografie diagnosticky pomáhá i u revmatické polymyalgie nebo obrovskobuněčné arteritidy, ale bohužel chybějí centra, která by tato vyšetření rutinně prováděla. V těchto případech může pomoci PET‑CT (pozitronová emisní tomografie a výpočetní tomografie), ale překážkou mohou být delší čekací termíny nebo cena.
Byly vypracovány nové strategie pro včasnou diagnostiku a léčbu řady revmatických onemocnění, máme i některé nové nozologické jednotky.
- Například?
Třeba syndrom VEXAS3,4 je onemocnění, které je nejčastěji spjato s polychondritidou, vzácným zánětlivým onemocněním chrupavek. Nejčastěji postihuje boltce, chrupavku nosu, hrtanu a obvykle bývá spjato se systémovými projevy, které mohou mít podobu kožní vyrážky jako Sweetův syndrom. Často je syndrom VEXAS asociován s myelodysplastickým onemocněním.
- I tento příklad je důkazem, že se revmatologie prolíná s mnoha obory.
Ano, revmatologie je mezioborová. K pokroku také došlo, a to považuji za velmi důležité, v chápání revmatologického pacienta z pohledu dalších rizik a komorbidit. Naši pacienti jsou ve větším riziku infekcí, takže by měli být očkováni. Mají zhruba stejné riziko infarktu myokardu jako diabetici, takže je nutné dbát na pravidelné kontroly lipidového spektra a krevního tlaku. Mám však pocit, že se prevence a léčba komorbidit také výrazně zlepšily.
- Co by měl praktický lékař vědět o pacientech na biologické léčbě pro revmatické onemocnění?
U biologických léků jsou lékové interakce vzácné. Pacienti na biologické léčbě mají vyšší riziko infekcí. Nejčastějším dotazem je, zda mohou pacienti na biologické léčbě dostat antibiotika. Samozřejmě ano, protože pacient na biologické léčbě je imunokompromitovaný, a pokud potřebuje antibiotickou léčbu, tak ji musí dostat. Při mírné infekci není nutné biologické léky vysazovat, jen v případě vysokých teplot s alterací celkového stavu či nutnosti hospitalizace nebo intravenózního podání antibiotik je namístě biologickou léčbu vysadit.
Herpes zoster je další komplikace, která dva až čtyřikrát častěji provází starší pacienty na kortikoidech nebo při léčbě inhibitory Janus kináz oproti obecné populaci. Proto by měli být tito pacienti očkovaní proti herpes zoster, optimálně rekombinantní vakcínou Shingrix.
- S kterým vžitým mýtem se v rámci revmatologie potýkáte?
Nejčastěji se setkávám se záměnou termínů artróza a artritida. Artrózu má 12–15 % celé populace, takže ve věku nad 50–60 let má artrózu téměř každý. Jde o chorobu, v jejíž prevenci a farmakoterapii nebyl učiněn téměř žádný pokrok, její průběh je často v rukou každého nemocného. Na prvním místě je redukce hmotnosti u lidí s nadváhou, změna životního stylu a fyzioterapie.
Nedávno jsem viděl e‑mail, v němž lékař – internista – své pacientce napsal, že u revmatických chorob nenastal od dob Švejka žádný pokrok. To je absurdní názor. S výjimkou již zmíněné artrózy, kde jsou pokroky jen v chirurgickém řešení, došlo k významnému zvratu v prognóze pacientů díky moderní léčbě.
- Vraťme se k revmatické polymyalgii jako relativně častému onemocnění starších jedinců. Jak by ji měl praktický lékař poznat?
Vyslovit podezření na revmatickou polymyalgii je významný úkol pro praktické lékaře, protože pacientů bude se stárnutím populace přibývat. Za 25 let budou v Česku žít tři miliony lidí ve věku nad 65 let. Jde o onemocnění, které vzniká u lidí starších 50 let, nikoli u mladších. Lékař by měl na toto onemocnění myslet v případech nově vzniklé progredující symetrické bolesti svalů. Jedná se o silné bolesti, které postihují ramenní pletence a hýždě, bývají nejvýraznější v noci a nad ránem a jsou spjaty s významnou zatuhlostí. Naprostá většina pacientů má vysokou sedimentaci a vysoké hodnoty CRP. Ostatní vyšetření bývají zpravidla v pořádku. Ke klinickým příznakům patří také nechutenství, hubnutí, únava, což může napodobovat maligní onemocnění. Na druhou stranu je třeba vždy myslet na to, že se může jednat i o paraneoplastický projev.
U pacienta s nově a náhle vzniklými bolestmi svalových pletenců ramen a hýždí je třeba naplánovat základní screening: základní laboratorní testy, včetně sedimentace a CRP, a nemocného odeslat včas na revmatologii. Podle nedávného dotazníkového šetření, v zahraničí většinu pacientů s revmatickou polymyalgií diagnostikuje a léčí praktický lékař, a nikoli vždy správně.5 Glukokortikoidy bývají nasazeny většinou ve vyšší dávce a za kratší dobu jsou vysazeny a častěji pak dochází k relapsům.
Zaléčeného pacienta s revmatickou polymyalgií se správně zavedenou léčbou si však praktický lékař může převzít do své péče. Tady je nesmírně důležitá spolupráce praktického lékaře a revmatologa. Podávání glukokortikoidů se podaří postupně ukončit do dvou let u poloviny případů a do čtyř let je možné léčbu ukončit přibližně v 80 % případů. Pokud se nedaří glukokortikoidy vysadit, je možné zvážit biologickou léčbu zaměřenou proti interleukinu 6.
- Jak jste již uvedl, revmatická polymyalgie je spojena často s obrovskobuněčnou arteritidou.
Ano, může být přítomen zánět v oblasti aorty nebo i temporálních arterií a uvádí se, že až 20 % pacientů s revmatickou polymyalgií může mít obrovskobuněčnou arteritidu. Osobně se z vlastní zkušenosti domnívám, že je to nadsazený odhad. Část pacientů však může mít subklinický cévní zánět, který je častěji spjat s nedostatečnou odpovědí na léčbu a častějšími relapsy. Avšak až polovina pacientů s obrovskobuněčnou arteritidou má bolestivé svaly ramen a hýždí, což naznačuje, že se jedná o spektrum nemocí, která mají podobný genetický podklad.
- Brzy budete mít 85. klinickou konferenci Revmatologického ústavu, čemu se budete věnovat?
Konference je zaměřena hlavně na systémová onemocnění, primárně na systémovou sklerodermii, u níž máme nové doporučené postupy pro léčbu. Druhým důvodem je křest výborné knihy Systémová sklerodermie od pana docenta Tomáše Soukupa z Hradce Králové. V rámci konference pohovoříme o plicní hypertenzi, o kapilaroskopii, o Raynaudově fenoménu, budou probrány i specializované jednotky, jednak právě systémová sklerodermie, pak nediferencovaná, překryvná nebo smíšené onemocnění pojiva. Nakonec probereme CAR‑T lymfocyty, které by mohly představovat další průlom u obtížně léčitelných systémových onemocnění pojiva.
- CAR‑T je velmi progresivní metoda léčby původně vyvinutá pro onkologické diagnózy. Není pro revmatologické pacienty riziková?
Zatím nebylo léčeno mnoho revmatologických pacientů. Publikovaná až dvouletá data u 15 pacientů zatím nesvědčí o zvýšeném riziku sekundárních malignit. Může se objevit většinou dobře zvládnutelný syndrom z uvolněných cytokinů. Zůstává riziko infekcí. Nové bispecifické protilátky budou mít pravděpodobně podobný účinek jako CAR‑T lymfocyty a budou znatelně levnější. Léčba upravenými T lymfocyty je otázku 400 000 až 500 000 dolarů.
- Co je největší bolestí české revmatologie?
Jednoznačně nedostatek lékařů a přetíženost ambulancí. V řadě případů kolegové nemohou přijímat nové pacienty, protože se nestačí starat ani o ty stávající. Za léčbou pak pacienti cestují po celé republice, často vyhledají Revmatologický ústav. U nás pracuje více lékařů, ale již také narážíme na své kapacity – měsíčně se u nás registruje 500, někdy až 600 úplně nových pacientů. Velkým problémem jsou regiony, kde úplně chybí revmatologická péče. Celkem je 10 okresů, kde není vůbec žádný revmatolog. Špatně na tom je Ústecký a Královéhradecký a tradičně Moravskoslezský kraj.
Upozorňuji na to ministerstvo zdravotnictví a pojišťovny, že jako terciární pracoviště řeší Revmatologický ústav pro celou republiku běžná revmatická onemocnění, a pak nezbývá čas na superspecializovanou péči o pacienty se závažnými nebo obtížně léčitelnými formami onemocnění.
Protože populace stárne a revmatičtí pacienti se dožívají vyššího věku, často srovnatelného se zdravou populací, tak jejich prevalence stoupá, ale revmatologů nepřibývá.
Problém začíná už při studiu medicíny, kde výuce revmatologie není věnována patřičná pozornost a na některých fakultách medici o revmatologii neuslyší vůbec. Zájmem naší odborné společnosti je edukovat nejen odbornou veřejnost, ale i studenty medicíny.
Letos v létě jsme uspořádali druhý ročník Letní školy revmatologie, která je určena pro studenty medicíny čtvrtých až šestých ročníků. Mám pocit, že se akce setkala s velkým úspěchem.
- Jak vidíte budoucnost revmatologie? Pomůže umělá inteligence?
V některých oblastech nám může významně pomoci, ať už jde o diferenciálně diagnostickou úvahu, interpretaci rentgenových snímků či histologických obrazů, nebo o vytváření léčebných algoritmů na základě fenotypových projevů či genotypových podkladů onemocnění.
Musíme počítat i se spoluprací s ostatními specialisty, včetně praktických lékařů, protože řada stabilizovaných pacientů může být sledována i v primární péči. Pacient se zánětlivým revmatickým onemocněním bývá zpravidla vyšetřován jednou za tři měsíce u specialisty, ale v zahraničí je běžné provést kontrolu jednou za půl roku, nebo někdy i jednou za rok. Myslím si, že kontroly po půlroce u stabilizovaného nemocného v remisi či ve stavu nízké aktivity s tím, že v mezidobí je sledován praktickým lékařem, jsou medicínsky naprosto v pořádku.
Tento přístup jde ruku v ruce s telemedicínou a distanční péčí, které přinášejí úspory pro systém, pro pacienty, pro lékaře, pro celou společnost. O kód distanční péče jsme však zatím pojišťovny žádali neúspěšně. Můžeme využívat technologie, které již fungují: videorozhovory, telefonáty, e‑maily atd. Všechno ovšem nemůžeme na dálku vyřešit, je důležité, aby byl nadále lékař v osobním kontaktu s pacientem, ale v mnoha případech jsou tříměsíční kontroly u revmatologa „zbytečné“.
Stále ještě nedokážeme léčit personalizovaně, to znamená, že stále nemáme specifický mechanismus, kterým bychom volili optimalizovanou léčbu pro každého pacienta tak, jak tomu již je v řadě případů v onkologii. Nemáme biomarkery, které by predikovaly účinnost i běžného metotrexátu – ten dostane každý pacient. I když víme, že někteří pacienti by neměli být léčeni určitými přípravky, personalizace v revmatologii stále zaostává.
- Na závěr: Proč jste si vybral za svůj obor právě revmatologii a co se vám na ní líbí?
Dobrá otázka, protože jsem původně chtěl dělat ortopedii, nakonec jsem sklouzl k něčemu, co je napůl mezi internou a ortopedií a ve své podstatě ještě trochu imunologií. Jsem za to velmi rád, je to zajímavý obor. Na začátku své praxe jsem ani netušil, jaký směr a rychlý progres nabere. Věnuji se nejčastějším diagnózám, jako jsou revmatoidní artritida, spondylartritidy, hodně jsem se věnoval a stále se věnuji časným formám onemocnění, výzkumně pak preklinickým stadiím, ale i těm obtížně léčitelným či refrakterním. Snažíme se vytipovat pacienty v riziku obtížně léčitelného onemocnění. V poslední době se začínám věnovat více vaskulitidám, které představují vzácnější formy systémových onemocnění. I zde se naštěstí setkáváme s tím, že pacientům dokážeme více pomoci než v minulosti, protože máme k dispozici modernější biologické léky, které fungují i u tohoto spektra nemocných.
Literatura
- Bhandari S, et al. Chimeric antigen receptor T cell therapy for the treatment of systemic rheumatic diseases: a comprehensive review of recent literature. Ann Med Surg (Lond) 2023;85:3512–3518.
- Schett G, Mackensen A, Mougiakakos D. CAR T‑cell therapy in autoimmune diseases. Lancet 2023;402:2034–2044. doi: 10.1016/S0140‑6736(23)01126‑1.
- Adam Z, et al. VEXAS syndrom – nově popsané autoinflamatorní onemocnění s hematologickými symptomy. Popis případu a přehled literatury. Transfuze a hematologie dnes 2024;2.
- Ciferská H, Gregová M, Klein M, et al. VEXAS syndrome: a report of three cases. Clin Exp Rheumatol 2022;40:1449.
- Donskov AO, Mackie SL, Hauge EM, et al. An international survey of current management practices for polymyalgia rheumatica by general practitioners and rheumatologists. Rheumatology (Oxford) 2023;62:2797–2805.