Péče o pacienty s covidem 19 – up to date
Péče o nemocné s covidem‑19 je oblastí, kterou si museli rychle osvojit lékaři napříč medicínou. Obzvlášť silně to platí pro pneumology. Jde přitom o problematiku, která se mimořádně rychle vyvíjí. I proto Česká pneumologická a ftizeologická společnost ČLS JEP uspořádala odborný webinář shrnující aktuální poznatky o tomto tématu. Akci podpořila společnost Angelini Pharma.
Jako první se ujal slova doc. MUDr. Vladimír Koblížek, Ph.D., přednosta Plicní kliniky LF UK a FN Hradec Králové, který se zabýval tématem akutního onemocnění covid‑19. Nejprve shrnul obecně známá fakta o tomto onemocnění – jedná se o virové onemocnění způsobené virem SARS‑CoV‑2 z rodiny koronavirů, které jsou příčinou zvířecích onemocnění, z nichž se některé nemoci dostaly do lidské populace (SARS, MERS). Proto nelze vyloučit opakování stejného scénáře pandemie v budoucnosti. Naproti tomu jsou v této rodině i viry, které se chovají bezpečněji a způsobují jen mírné či asymptomatické infekce – je tedy možné očekávat, že do tohoto stadia dospěje i SARS‑CoV‑2.
Nejčastější vstup nákazy do organismu je inhalační cestou, avšak nelze zcela vyloučit ani např. cestu nákazy z matky na plod transplacentárně. Nejčastějšími projevy závažných forem onemocnění covid‑19 jsou projevy respirační (pneumonie). Přesný původ viru nebyl dosud ověřen. Jeho vrchol infekčnosti se udává v rozmezí tří dnů před vznikem onemocnění a pěti dnů po jeho vzniku, průměrná doba infekčnosti je tedy u lehčích forem zhruba sedm až deset dnů, avšak u pacientů s těžkými formami onemocnění a poruchou imunity se setkáváme s infekčností trvající i více než 20 dnů. Částice viru SARS‑CoV‑2 není stacionární, nyní převažuje verze omikron (s několika dalšími subvariantami), avšak vývoj v dalším roce je jen těžko odhadnutelný.
Jisté stanovení diagnózy onemocnění covid‑19 je pouze pomocí PCR testu. Pravděpodobnou diagnózu můžeme stanovit u pacientů s klinickými příznaky, kteří mají zároveň prokázaný kontakt s nemocným či podezření z RTG snímku či CT nebo mají anosmii. Klinický obraz je velmi pestrý; s postupnými změnami viru a změnou vnímavosti populace k viru (i díky očkování) už akutní onemocnění covid‑19 často nevypadá jako pneumonie a těžké respirační selhání, ale spíše napadá oslabené a starší jedince. Poslední dokument Evropské respirační společnosti rozlišuje několik stupňů tíže onemocnění:
- mild – lehký průběh, bez limitace ADL (= schopnost zvládat běžné denní činnosti)
- moderate – limitace ADL
- severe – hypoxémie (SpO2 < 90 %, DF > 30 %, nejsou schopni říci celou větu, zapojují pomocné dechové svaly), hypotenze, TF < 40/min či > 130/min
- critical – těžká hypoxémie (SpO2 < 80 % či SpO2 < 90 % s 10 l O2, nutnost dialýzy, NIV/UPV, vazopresory)
Typickým rysem respiračního selhání u covidu‑19, který nebývá viděn u ostatních pneumonií, je „šťastná hypoxie“, kdy má pacient málo kyslíku, aniž by si to uvědomoval, s čímž je spojeno potenciální riziko rychlého zhoršení SpO2. U těchto pacientů je úspěšně využívána metoda pronační polohy (pomáhá s některými typy plicních edémů). Velkou popularizaci zažilo také užívání vysokoprůtokového kyslíku (HFNO) a došlo k renesanci podávání systémových kortikosteroidů. Během covidové pneumonie může dojít k rozvoji pneumomediastina či vzniku pneumothoraxu. Z dlouhodobého hlediska může docházet ke vzniku plicní fibrózy, avšak oproti předpokládaným scénářům se jedná o komplikaci poměrně vzácnou – asi pět procent nemocných.
Obecně se v terapii užívají monoklonální protilátky, antivirotika, steroidy, antikoagulancia, jiné protizánětlivé léky, oxygenoterapie (od kyslíkových brýlí až po ECMO), léčba komorbidit a komplikací.
Ambulantní léčba u pacientů, kteří nemusejí být hospitalizováni, je zaměřena na zvládání symptomů. Tito pacienti by měli dostat systémové kortikosteroidy (např. dexamethason), pouze u pacientů s oslabeným imunitním systémem by se mělo uvažovat o podání Paxlovidu či remdesiviru (viz tabulku 1).

Doporučené postupy v nemocniční léčbě se liší dle tíže onemocnění. U pacientů, kteří jsou hospitalizováni z jiného důvodu (např. po úrazu) a zároveň u nich byl prokázán covid‑19, se postupy v léčbě neliší od pacientů ambulantních. Pacienti s covidem‑19 bez hypoxémie se často léčí antivirotiky a zároveň by neměly být podávány kortikosteroidy. Pacientům, kteří vyžadují oxygenoterapii, mají být podávána antivirotika společně s dexamethasonem. Pacienti vyžadující HFNO či NIV by měli být léčeni kombinací dexamethasonu + baricitinibu či tocilizumabu, eventuálně v kombinaci s remdesivirem (viz tabulku 2).

Horší prognóza onemocnění je spojena s vyšším věkem, mužským pohlavím, počtem komorbidit (kardiovaskulární onemocnění, CMP, CHOPN, diabetes…), s abúzem nikotinu, s obezitou, častěji u Afroameričanů a latinoameričanů.
Závěrem doc. Koblížek shrnul důležité informace. U zhruba 20 procent pacientů s covidem‑19 dochází ke vzniku akutního respiračního selhání s projevy pneumonie až vznikem ARDS. Monoklonální protilátky a antivirotika je třeba v indikovaných případech začít podávat co nejdříve. Kyslíkovou terapii není nutné podávat jen pomocí UPV, ale také pomocí HFNO, NIV. U akutních stavů jsou často pozorovány extrapulmonální komplikace – kardiální, renální, neurologické, vaskulární, mentální. Čím těžší průběh onemocnění, tím výraznější následky v dlouhodobém horizontu – subakutní covid‑19, postcovidový syndrom. Vakcína extrémně snížila riziko těžkých forem onemocnění, avšak i mírný průběh může být komplikován rychlým zhoršením (během hodin) s rizikem úmrtí.
Postcovidový syndrom
Druhým řečníkem webináře byl MUDr. Mikuláš Skála z Plicní kliniky FN Hradec Králové, který navázal s tématem postcovidového syndromu. Hned zpočátku ukázal rozdělení onemocnění covid‑19 do několika fází. První fází je fáze akutní, která trvá zhruba čtyři týdny. Dále navazuje fáze postakutní, která se dále dělí na tzv. subakutní (ongoing) covid a chronický postcovidový syndrom.
Jako postcovidový syndrom jsou označeny příznaky a symptomy, které trvají déle než 12 týdnů od počátku akutního onemocnění. To se týká zhruba pěti procent pacientů (některé zdroje uvádějí až 30 procent). Následky covidu‑19 se mohou týkat prakticky jakéhokoli systému v těle. Nejčastějšími následky jsou: přetrvávající únava, respirační obtíže (dušnost, diskomfort na hrudi…), neurologické a psychické obtíže (úzkosti, deprese) (viz graf).
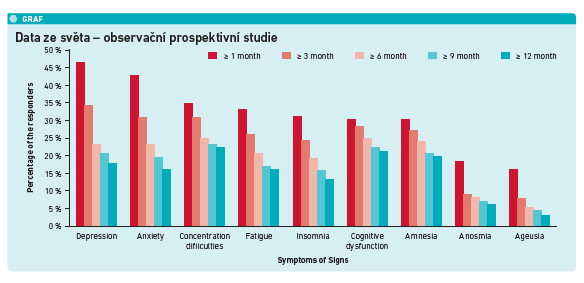
Ve FN Hradec Králové probíhá sledování pacientů po akutním covidovém onemocnění. Do studie bylo zařazeno celkem 417 pacientů, z toho šlo o 190 pacientů léčených ambulantně a 227 pacientů hospitalizovaných. Kontroly probíhaly po třech, šesti a dvanácti měsících a pacienti byli komplexně vyšetřováni (funkční vyšetření plic, HRCT plic, biochemie, KO, protilátky, buněčná imunita, EKG, dotazník na psychický dopad atp.). První data po třech měsících ukázala, že zhruba třetina pacientů trpěla respiračními symptomy a téměř polovina pacientů trpěla extrapulmonálními symptomy. Vývoj po dvanácti měsících u ambulantně léčených pacientů ukázal, že dochází k postupnému ustávání respiračních obtíží; únava a poruchy čichu zůstávají podobné. U hospitalizovaných pacientů dochází ke snížení dušnosti a únavy, ale přetrvávají artralgie a myalgie
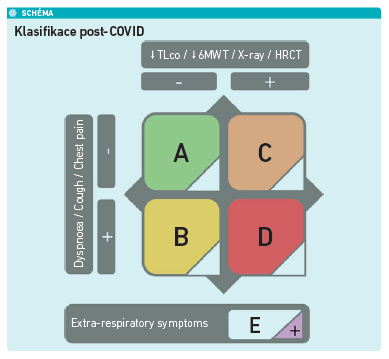
Celé toto sledování pacientů vedlo k pokusu rozdělit pacienty do jednotlivých kategorií dle možných rizik vzniku postcovidového syndromu. Klasifikace těchto pacientů je založena na přítomnosti či absenci respiračních patologií (snížené TLco, snížení 6MWT, RTG či HRCT plic), přítomnosti či absenci respiračních příznaků (dyspnoe, kašel, diskomfort na hrudi) a přítomnosti mimoplicních obtíží. Pacienti kategorie A (bez obtíží, bez patologií) nevyžadují žádnou další péči, oproti tomu pacienti v kategorii D (symptomatičtí s prokázanou objektivní patologií) musejí být sledováni (viz schéma).
Od prosince 2020 je ve FN Hradec Králové zřízeno multioborové centrum postcovidové péče, kam mohou být směřováni pacienti s těmito problémy. Základem léčby postcovidového syndromu je důsledné vyloučení jiných příčin obtíží (nediagnostikovaná CHOPN, nádory mediastina…). Základním kamenem léčby je cílená dechová terapie (zlepšení mechaniky dýchání, posílení inspiračních svalů) a aerobní zátěž (chůze, plavání, jízda na kole). Výjimečně jsou předepisovány léky (např. prednison) u pacientů s organizující pneumonií, s přetrvávajícím obrazem „gram‑glass‑opacity“.
Může pomoci vhodná strava?
Další přednášku s názvem „SARS‑CoV‑2, potraviny a oxidační stres“ představil prof. MUDr. František Kopřiva, Ph.D., z Pediatrické kliniky FN Olomouc. Připomněl, že virus SARS‑CoV‑2 se na buňkách váže na angiotensin konvertující enzym 2 (ACE‑2) na povrchu dýchacích cest. Tento enzym je také na povrchu jícnu a tenkého střeva, a tím pádem dochází k jeho vylučování s navázaným virem ve stolici. Stolice pozitivní na koronavirus byla nalezena ještě před respiračními příznaky u více než poloviny pacientů. Jako každé onemocnění, i covid‑19 narušuje obranyschopnost mikrobiomu střev a snižuje se uvolňování antimikrobiálních peptidů, čímž se snižuje imunita střeva (součást nespecifické imunity). Při covidové infekci nestoupal počet clostridiových infekcí (na rozdíl od IBD), ale zvýšil se počet infekcí Ruminococcus favus, snížilo se osídlení střeva Faecalibacterium prausnitzii, které působí protizánětlivě, a snížilo se osídlení Bacterioides, které snižují expresi ACE‑2. V rámci osy střevo–mozek poklesla tvorba tryptofanu, který je signální molekulou centrální nervové soustavy.
Když se koronavirus naváže na enzym ACE‑2, vyvolá to přesmyk aktivity v ose RAAS, zvýší se tvorba kyslíkových radikálů, které mají toxický vliv na organismus, a dále virus působí na endoplazmatické retikulum a vyvolává také vznik kyslíkových radikálů, čímž dochází ke zvýšení inzulinové rezistence, poškození plic, poškození endotelu a může dojít až k cytokinové bouři.
Tento patofyziologický děj lze ovlivnit i prostřednictvím stravy. Fermentací dochází k uchování potravin kvašením či kysáním. Definicí fermentace je mikroorganismy způsobená transformace organických látek. Obvykle kyselé prostředí chrání před mikrobiálním hnitím a kontaminací toxiny. Jedná se o anaerobní proces, kdy mléčným kvašením vznikají pozitivní látky. Fermentovaná strava má vyšší obsah enzymů než původní syrová strava.
Kyslíkové radikály dráždí receptory TRP iontových kanálů, které slouží k přeměně podnětů z okolního prostředí na elektrickou aktivitu neuronů. Tímto drážděním v rámci covidové infekce vyvolávají první příznaky (kašel, zvracení, průjem, ztrátu chuti, ucpaný nos, bolest). Receptory TRP A1 lze ovlivnit zázvorem, křenem, wasabi – tím se zablokuje jeho přehnaná aktivita v rámci dráždění kyslíkovými radikály při covidovém onemocnění. Některé potraviny (chilli papričky, skořice, kurkuma) mají kromě možnosti zablokovat aktivitu receptorů TRP také možnosti zvýšit aktivitu proteinu Nrf 2, který má antioxidační aktivitu.
Při covidu je tedy doporučováno požívat zelí a jiné fermentované potraviny, čímž se zvýší antioxidační kapacita a sníží celkové systémové reakce na covidovou infekci. Pálivé koření pomáhá potlačovat počáteční nespecifické příznaky onemocnění.
Závěrem prof. Kopřiva shrnul, že zařazením fermentovaných potravin do stravy bychom mohli obnovit rovnováhu střevní mikroflóry a zvýšit antioxidační kapacitu imunitního systému jako prevenci škodlivých účinků prostředí a infekcí.
Očkování proti covidu‑19
Poslední přednáška prof. MUDr. Romana Prymuly, CSc., Ph.D., z Ústavu preventivního lékařství LF UK v Hradci Králové, se zabývala současným přístupem k očkování proti covidu‑19. Virus SARS‑CoV‑2 není stacionární, neustále se vyvíjí a existuje celá řada jeho variant. Při vývoji vakcín je třeba s tímto faktem počítat a je snaha vyvíjet vakcíny, které pokryjí i nově vznikající varianty. Zatímco první varianty tohoto onemocnění byly klinicky závažné, v okolí infekčního člověka postihly dva až tři lidi (číslo R se rovnalo cca 2,4–2,6), při vzniku nových evropských variant byli původně tři nově nakažení na jednoho člověka s onemocněním. S dalšími variantami číslo R rostlo, až se dostalo k hodnotě 8. Tím se SARS‑CoV‑2 začal vyrovnávat klasickým infekčním chorobám, jako jsou příušnice či spalničky (R = 18). Varianta omikron má méně závažný průběh, avšak číslo R se přibližuje spalničkám.
Varianta omikron je dostatečně silná k překonání naší imunity a má malou zkříženou reaktivitu s dřívějšími variantami. Osoby neočkované, které jsou infikovány pouze variantou omikron (bez předchozí infekce SARS‑CoV‑2), nemusejí být dostatečně chráněny před infekcí jinou variantou tohoto viru – pro vyšší ochranu je zapotřebí očkování. Data podporují účinnost vakcíny proti symptomatickému onemocnění.
S odstupem času dochází ke snížení účinnosti jednotlivých dávek očkování – je velmi důležité dodržet alespoň minimální očkovací schéma 2 + 1, kde třetí dávka přináší vysokou přidanou hodnotu pro běžnou populaci, u seniorů má přidanou hodnotu i dávka čtvrtá.
Porovnání účinku booster dávky s původní vakcínou a aktuální variantou omikron ukazuje, že u pacientů bez posilující dávky je mnohem nižší účinnost, oproti tomu pacienti s posilující dávkou upravenou dle varianty omikron mají dobrou ochranu před symptomatickou infekcí a závažným průběhem.
Proočkovanost populace je vcelku uspokojivá, poměrně významná část populace (> 60 %) je očkována alespoň jednou dávkou. Dle posledních doporučení České vakcinologické společnosti ČLS JEP je v ČR schváleno celkem šest látek k očkování. V případě dvoudávkového schématu je doporučeno pro druhou dávku použít stejnou očkovací látku. V ojedinělých případech (kontraindikace podání druhé dávky stejné vakcíny) je možné použít heterologní prime‑boost schéma, kdy je podána jiná vakcína pro druhou dávku, interval mezi dávkami musí být nejméně 28 dní. Před vlastním očkováním není třeba vyšetřovat protilátky, neboť jejich koncentrace nemusí vypovídat o možné ochraně před onemocněním, protože se nejedná o specifické protilátky.
V druhé části své přednášky se prof. Prymula zabýval očkováním proti chřipce, kde připomněl, že lze očkovat proti chřipce a covidu‑19 paralelně, očkování by mělo proběhnout do obou ramen (každá vakcína do jednoho ramene).
V posledních dvou letech došlo ke snížení počtu hospitalizovaných s chřipkou a úmrtí na ni vlivem nošení respirátorů. Nyní je předpokládán masivní nárůst kvůli snižujícímu se nošení respirátorů. Předpokládaným dominujícím kmenem H3N2, který je obsažen ve vakcíně. Rizikovými skupinami jsou lidé starší 65 let, pacienti s chronickým onemocněním (kardiovaskulárním, renálním, hepatálním, diabetem), těhotné ženy, děti do pěti let, zdravotnický personál, veterináři, pracovníci s drůbeží.
V ČR jsou dostupné tetravalentní inaktivované vakcíny určené k injekčnímu podání – lze je použít u všech osob starších šesti měsíců. Nově je zde také dostupná tetravalentní vakcína ve formě suspenze pro nosní sprej, kterou mohou být očkovány zdravé osoby ve věku 2–17 let. Ideální dobou k očkování je říjen až prosinec.