O co přicházíme nedůsledně léčenou hypertenzí

Problém hypertenze není zdaleka vyřešen, arteriální hypertenze i nadále zůstává jednou z nejčastějších příčin KV komplikací. I proto se na toto téma zaměřilo odborné sympozium podpořené společností Servier, které proběhlo 5. května 2024 v rámci XXXII. výročního sjezdu České kardiologické společnosti.
Na rizika arteriální hypertenze (AH) i u mladších pacientů upozornil prof. MUDr. Aleš Linhart, DrSc., z Komplexního kardiovaskulárního centra VFN v Praze. Data ze 17 studií se 4,5 milionu dospělých ve věku do 45 let potvrzují, že i u jedinců s vysokým normálním TK je relativní riziko KV příhody v porovnání s těmi s normálním TK 1,35× vyšší (u AH 1. stupně 1,92×, u AH 2. stupně 3,15× vyšší) [1].
Aktuálně jsme svědky rostoucího počtu pacientů s poruchami srdečního rytmu a srdečním selháním. Riziko vzniku srdečního selhání indexované na věk 45 let exponenciálně narůstá u nemocných se současným výskytem hypertenze, diabetu nebo obezity. I u poruch srdečního rytmu, konkrétně fibrilace síní a flutteru síní, se AH uplatňuje jako významný rizikový faktor (RF). Podle dat ÚZIS právě srdeční arytmie a selhání figurují jako rostoucí příčina úmrtí. Přitom dnes již máme dostatek dat, že správná léčba AH je schopna do určité míry toto riziko snížit. Data z randomizovaných studií potvrzují, že léčba hypertenze snižuje riziko KV příhod až o 52 procent [2].
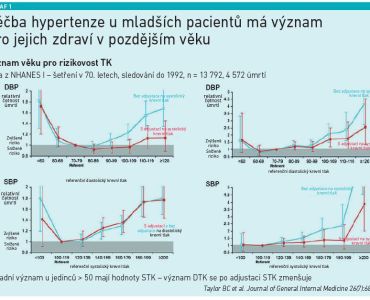 „Vyšší hodnoty krevního tlaku jsou rozhodně rizikem i u mladší populace a zasluhují naši pozornost. To, že léčíme pacienty mladší, má vliv na jejich zdraví v pozdějším věku (viz graf 1). Benefit, který jim prokazujeme, je možná větší než u pacientů starších. I u mladší populace má léčba vysokého TK smysl a poskytuje očekávané výsledky,“ zdůraznil prof. Linhart.
„Vyšší hodnoty krevního tlaku jsou rozhodně rizikem i u mladší populace a zasluhují naši pozornost. To, že léčíme pacienty mladší, má vliv na jejich zdraví v pozdějším věku (viz graf 1). Benefit, který jim prokazujeme, je možná větší než u pacientů starších. I u mladší populace má léčba vysokého TK smysl a poskytuje očekávané výsledky,“ zdůraznil prof. Linhart.
Zarážející data přinesla metaanalýza 51 randomizovaných studií (n = 358 707) [3]. Ta ukázala, že pacienti, kteří jsou na tom úplně nejhůře (úmrtí ze všech příčin, úmrtí z KV příčin i pro velké KV příhody), nejsou ti neléčení, ale pacienti, kteří jsou léčeni a nejsou kontrolováni. Podle prof. Linharta se zdá, že i když je zde dobrá vůle pacienty léčit, pokud není dosaženo cílových hodnot TK, úsilí se míjí svým efektem.
Příčin neúspěšnosti antihypertenzní terapie je hned několik. K těm nejčastějším patří non‑compliance jednoznačně spojená s tím, že pacienti nejsou kontrolováni. Zároveň u nich přitom dochází k významnému zhoršení KV rizika. „Dnes již víme, že ti, kteří strávili v terapeutické cílové hodnotě nejméně času, měli o třetinu vyšší KV riziko než ti, kteří měli compliance nad 80 procent. Jen dobrá compliance vede ke snížení KV rizika,“ zdůraznil prof. Linhart.
Nedůsledná léčba hypertenze může mít vliv na variabilitu TK. Výhodou polypill, která významně zvyšuje compliance pacientů, je také pozitivní ovlivnění variability TK. „Teprve důsledná léčba nejenže tlak redukuje, ale sníží i amplitudu výkyvů. Studie potvrdily, že pacienti s vysokou variabilitou krevního tlaku mají nejvyšší riziko CMP (2,4×) nebo akutních koronárních příhod,“ uvedl prof. Linhart s tím, že lze prokázat, že kombinační léčba AH zejména některými léky je schopna variabilitu TK výrazně redukovat. Srovnání lékových tříd, pokud jde o ovlivnění variability TK, ukazuje, že z tohoto pohledu jsou nezastupitelné blokátory kalciových kanálů a diuretika, které variabilitu TK snižují. Jen mírně ji zvyšují ACEI, naopak sartany a betablokátory mají tendenci ji zvyšovat nejvíce [4].
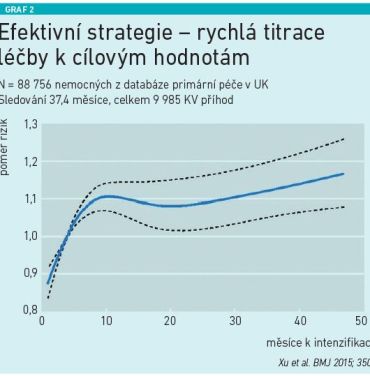 Dalším problémem je terapeutická inercie. Jak ukazují data, u pacientů, kteří do ordinace přicházejí s STK 150–160 mm Hg, jen 13 procent lékařů mění terapii, u pacientů mezi 170–180 mm Hg je to jen třetina, dokonce ani STK nad 180 mm Hg nepřesvědčí víc než polovinu lékařů, aby terapii přehodnotili [5]. K příčinám patří i pomalá titrace, která se ukazuje být nevhodnou a neefektivní strategií, aktuálně je doporučeno vytitrovat pacienta k cílovým dávkám velmi svižně (viz graf 2).
Dalším problémem je terapeutická inercie. Jak ukazují data, u pacientů, kteří do ordinace přicházejí s STK 150–160 mm Hg, jen 13 procent lékařů mění terapii, u pacientů mezi 170–180 mm Hg je to jen třetina, dokonce ani STK nad 180 mm Hg nepřesvědčí víc než polovinu lékařů, aby terapii přehodnotili [5]. K příčinám patří i pomalá titrace, která se ukazuje být nevhodnou a neefektivní strategií, aktuálně je doporučeno vytitrovat pacienta k cílovým dávkám velmi svižně (viz graf 2).
„Krevní tlak je v současné době jedním z hlavních rizikových faktorů. Častou komplikací je nárůst poruch srdečního rytmu a srdečního selhání. Efekt antihypertenzní léčby byl přitom jednoznačně prokázán. Z terapie však mají prospěch jen nemocní s kontrolovanou hypertenzí. Cílové hodnoty zohledňují jisté riziko excesivního poklesu TK. Diastolická ‚hypotenze‘ může mít význam u nemocných s ICHS, u ostatních je markerem rizika a po adjustaci jinými faktory její význam mizí. Kombinační terapie, která je spojena s lepší efektivitou i adherencí, zrychluje titraci k cílovým hodnotám a omezuje variabilitu krevního tlaku, navíc je řešením pro většinu našich pacientů,“ shrnul prof. Linhart.
Hypertenze v hledáčku Národního kardiologického informačního systému (NKIS)
Podle prof. RNDr. Ladislava Duška, Ph.D., z ÚZIS je aktuálně v ČR léčeno 2,7 milionu obyvatel s kardiovaskulárním onemocněním, přičemž AH vykazuje dramatický nárůst – každoročně přibývá na 157 000 nově léčených hypertoniků (s prevalencí 2 204 872 hypertoniků v roce 2023). „Právě u hypertoniků jsme pozorovali během covidu‑19 velmi zásadní nadúmrtnost, která představovala mezi rokem 2020–2022 téměř 30 procent. Hypertenze a vysoký BMI byly jedněmi z hlavních prediktivních faktorů, kterými jsme dokázali na 95 procent určit, že člověku hrozí těžký průběh covidu‑19,“ vysvětlil prof. Dušek.
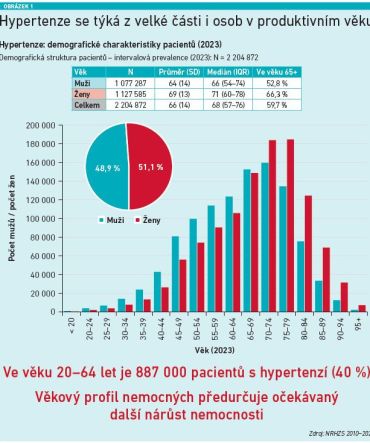 Léčená AH byla v roce 2023 zaznamenána u 2,2 mil. obyvatel ČR, tj. u 20 procent populace. V kohortě nad 65 let je antihypertenzivy léčeno cca 60 procent populace a tento podíl se s věkem dále zvyšuje. Překvapivý je podle prof. Duška věkový podíl mladších hypertoniků, kterých je ve věku 20–64 let 887 000 (40 %). Věkový profil nemocných přitom předurčuje očekávaný další nárůst nemocnosti (viz obrázek 1). Podle nejméně rizikového scénáře dlouhodobé predikce počtu osob léčených s hypertenzí naroste v každém desetiletí až do roku 2045 minimálně o 10 procent.
Léčená AH byla v roce 2023 zaznamenána u 2,2 mil. obyvatel ČR, tj. u 20 procent populace. V kohortě nad 65 let je antihypertenzivy léčeno cca 60 procent populace a tento podíl se s věkem dále zvyšuje. Překvapivý je podle prof. Duška věkový podíl mladších hypertoniků, kterých je ve věku 20–64 let 887 000 (40 %). Věkový profil nemocných přitom předurčuje očekávaný další nárůst nemocnosti (viz obrázek 1). Podle nejméně rizikového scénáře dlouhodobé predikce počtu osob léčených s hypertenzí naroste v každém desetiletí až do roku 2045 minimálně o 10 procent.
„Hypertenze se začíná objevovat i jako kódovaná (I10) hlavní příčina úmrtí. Ročně se pohybujeme kolem 2 000 mrtvých s primární příčinou I10. Počet léčených hypertoniků narostl za posledních deset let o 23 procent, avšak mortalita s primární příčinou hypertenze (I10) narostla o více než 75 procent,“ varoval prof. Dušek a dodal, že spolu s tím dochází i k nárůstu předčasných úmrtí u pacientů s AH, která ve věku do 65 let čítají téměř 10 000 pacientů ročně.
Hypertenze ale není solitérní. Polymorbidita u hypertoniků začíná již od 40 let věku. U osob mezi 40 a 64 lety je rozdíl v polymorbiditě od předchozí věkové kategorie (18–39 let) o 20 procent. „Současná prevalence AH s jinými KV chorobami se pohybuje od 52 do 72 procent, což ukazuje, že AH je významným faktorem řady KV nemocí. Jen u 41 procent lidí, kteří byli v roce 2012 léčeni s hypertenzí, jsme v datech pojišťoven nenašli další léčenou KV nemoc (nutno dodat, že řada z nich zemřela na něco jiného). Koprevalence je tedy masivní, nejčastěji jde o srdeční selhání, arytmie, ischemickou chorobu srdeční, ale i onemocnění chlopní a CMP,“ vysvětlil prof. Dušek.
Data potvrzují, že o hypertoniky dominantně pečují VPL (téměř v 80 %), internisté (cca 10 %) a kardiologové (8 %). U VPL se v roce 2023 pohyboval průměrný podíl léčených hypertoniků na úrovni téměř 27 procent. Podíl obyvatel s léčenou hypertenzí, kteří v průběhu let 2022 a 2023 absolvovali preventivní prohlídku u praktického lékaře, se v jednotlivých krajích pohybuje od 53 procent (Plzeňský kraj) až po 66 procent (Ústecký kraj). Podíl hypertoniků po AIM léčených ACEI se od roku 2012 stabilně pohybuje okolo 85 procent, léčba statiny se zvýšila ze 77 na 86 procent.
„Prodlužování života se určitě podepíše na budoucím demografickém profilu. V dalších 25 letech dojde ke skokovému zestárnutí, zhruba za 15–20 let tady bude nejvíc těžce nemocných seniorů za celou historii naší republiky a ve stejnou dobu bude nejméně lidí na trhu práce…,“ uzavřel prof. Dušek.
To je podle MUDr. Petry Vysočanové z Interní kardiologické kliniky LF MU a FN Brno výzva k tomu, aby o sebe každý sám více pečoval a dodržoval preventivní a léčebná opatření.
Jak vypadá nedůsledná léčba hypertenze v praxi?
MUDr. Vysočanová popsala současný stav na několika kazuistikách mladých mužů, u nichž byl zachycen vysoký TK cca v 35–40 letech. Měli sice dostatek pohybu a snažili se žít zdravě, ale předepsané antihypertenzivum dle doporučení lékaře neužívali.
Kazuistika č. 1
„S pacientem (r. 1972) jsem se poprvé setkala v jeho 49 letech (3/21), kdy ho na nemocniční příjem dostala prudká bolest zad a následně na hrudníku spojená s nevolností a vzestupem TK (220/120 mm Hg, TF 98/min). Dlouhodobě měl vysoký TK, ale vzhledem k tomu, že neměl obtíže, antihypertenziva z různých důvodů neužíval. Onemocnění, s nímž byl hospitalizován, disekce aorty typu A, není ničím výjimečným. Ročně se objevuje u cca 600 lidí a má špatnou prognózu, významně se podílí na mortalitě a samozřejmě na kvalitě života nemocných. Pacient, který předtím odmítal užívat jediný lék na TK, při odchodu z kardiochirurgie měl celkem 10 léků v 15 tabletách (metoprolol, candesartan, amlodipin, doxazoxin, urapidil, spironolakton, chlortalidon s amlodipinem a další tři léky),“ popsala MUDr. Vysočanová.
Postupně byla terapie upravována a při kontrole 10/23 (TK 124/76 mm Hg, TF 62/min) díky použití fixní kombinace již užívá jen čtyři tablety denně (metoprolol 1‑0‑1, perindopril/indapamid/amlodipin 10/1,25/5 mg a spironolakton). „Ve svém IT oboru sice pracovat může i nadále, ale pokud jde o kvalitu života, má velké postižení,“ uvedla lékařka s tím, že u mladších lidí je dle epidemiologických dat riziko KVO přímo závislé na výši STK [6]. Tato závislost se začíná ztrácet po 80. roce věku.
Jako důvody vedoucí k nedodržování předepsaného léčebného režimu pacienti nejčastěji uvádějí, že zapomněli (44 %), došly jim léky (13 %), nežádoucí účinky (12 %), cítí se dobře (10 %), negativní informace o lécích nebo nevěří v závažnost onemocnění [7]. „Pokud si pacient uvědomí, s jak vážnou nemocí bojuje, je větší šance, že léky brát bude,“ připomněla MUDr. Vysočanová.
Kazuistika č. 2
Pacient (r. 1979), který byl přijat (9/20) pro náhle vzniklou bolest na hrudi, klidovou dušnost a slabost, byl do té doby „zcela zdráv“ – u lékaře byl naposledy před 13 lety a o hypertenzi nevěděl, pozitivní RA stran hypertenze. Vstupně TK 198/123 mm Hg, TF 84/min, troponin 27, EKG bez stenóz, výrazná hypertrofie levé komory. Po zavedené multikombinační léčbě (perindopril, amlodipin, indapamid a bisoprolol) došlo k výrazné regresi všech parametrů. Při kontrole 10/23 byl TK 128/80 mm Hg, TF 60/min, pacient odcházel s jednou a půl tablety denně (bisoprolol 2,5 mg a kombinační léčba perindopril/indapamid/amlodipin 10/2,5/5 mg).
„Bylo by ideální začít léčit všechny včas, ale když už se nám to nepodaří, je potřeba TK intenzivně zaléčit a co nejrychleji dosáhnout jeho normalizace. Bez vícekombinací se neobejdeme. Výhodou je, že pokud budeme používat léky s dostatečně dlouhým poločasem, snižují TK postupně, a jsme tak schopni dosáhnout dobré kontroly tlaku,“ uvedla MUDr. Vysočanová. Fixní trojkombinací antihypertenziv bylo cílového TK pod 140/90 mm Hg dosaženo u téměř 40 procent pacientů po dvou týdnech, u 75 procent po měsíci a u téměř 94 procent pacientů po třech měsících léčby, a to za dobré tolerance pacientem, což je velmi důležité [8].
Trojkombinace je vhodnou volbou i z hlediska zabránění kolísání TK. Ranní vzestupy TK jsou spojeny s vyšší úmrtností. Jak lékařka připomněla, i když fixní kombinace významně pomáhá v kontrole TK, přesto stále existuje skupina lidí, kde ani tato léčba nestačí, a zde je pak velké riziko terapeutické inercie. Tyto pacienty je také nezbytné pravidelně kontrolovat a dále léčbu upravovat.
Jak potvrzují kazuistiky, AH je riziková i u mladých a spolu s obezitou výrazně zvyšuje KV riziko. Velmi riziková je neléčená AH. „Naopak použijeme‑li kombinační léčbu, jsme schopni jejich prognózu zlepšit. Ačkoli víme, že kombinační terapie AH snižuje výskyt KV komplikací, přesto v praxi máme stále vysoké procento nemocných na monoterapii,“ dodala s tím, že např. u pacienta po AIM je potřeba volit léky, které působí preventivně i na snížení rizika IM, což jsou jednoznačně ACEI.
U mladých pacientů, kterým je i přes zdravý životní styl zjištěn vysoký TK, lze sice doufat, že svůj životní styl ještě zlepší, ale režimovým opatřením by měl být dán jen určitý čas. I mladí pacienti s vyšším TK nebo dalšími RF by měli být léčeni dvojkombinací ihned zpočátku a i u nich je potřeba intenzivně pátrat po přítomnosti orgánového postižení. Čím vyšší výskyt orgánových postižení, tím větší je u mladého pacienta rizikovost AH. Léčit je potřeba rychle, postupná titrace antihypertenzní léčby by už měla být jen vzpomínkou.
„Máme dostatek dat potvrzujících, že pokud použijeme určité látky ve fixní kombinaci, výrazně, a to dvojnásobně, zlepšíme spolupráci našich pacientů. Pokud nasadíme fixní kombinaci, s níž nebude pacient moci manipulovat, snížíme riziko úmrtí na KV onemocnění o čtvrtinu. To, jaké léky zvolíte, bude mít dopad na jejich zdraví i po dvaceti letech,“ zdůraznila MUDr. Vysočanová s upozorněním, že ženy mají hypertenzi sice většinou později než muži, avšak dochází u nich k významnějšímu vzestupu TK. I u žen je AH významným RF, a dokonce se zdá, že silnějším než u mužů. KV riziko u žen stoupá už při nižších hodnotách TK a až trojnásobně zvyšuje riziko AIM. Zatímco výskyt fibrilace síní u mužů zvýší AH jen o 50 procent, u žen je to dvojnásobek.
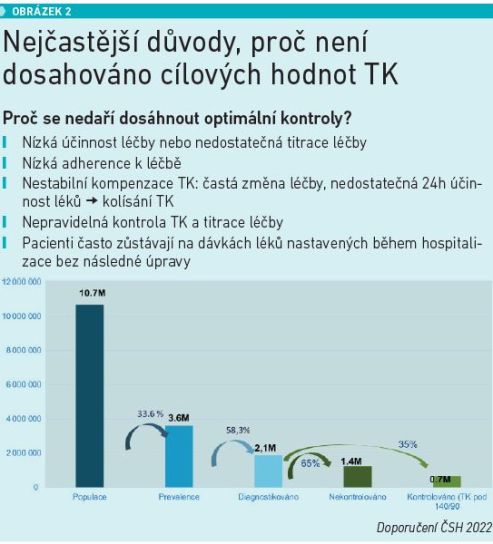 „Pouze 10 procent hypertoniků dosáhne optimální hodnoty TK. K důvodům patří nízká účinnost léčby nebo její nedostatečná titrace, nízká adherence k léčbě, nestabilní kompenzace TK, častá změna léčby a nepravidelná kontrola TK. Velmi často pacienti zůstávají na dávkách léků nastavených za hospitalizace bez následných úprav. Pacienty bychom měli začít léčit včas a intenzivně dle aktuálních doporučení,“ uzavřela MUDr. Vysočanová (viz obrázek 2).
„Pouze 10 procent hypertoniků dosáhne optimální hodnoty TK. K důvodům patří nízká účinnost léčby nebo její nedostatečná titrace, nízká adherence k léčbě, nestabilní kompenzace TK, častá změna léčby a nepravidelná kontrola TK. Velmi často pacienti zůstávají na dávkách léků nastavených za hospitalizace bez následných úprav. Pacienty bychom měli začít léčit včas a intenzivně dle aktuálních doporučení,“ uzavřela MUDr. Vysočanová (viz obrázek 2).
Literatura:
- Luo D, Cheng Y, Zhang H, et al. Association between high blood pressure and long term cardiovascular events in young adults: systematic review and meta‑analysis. BMJ. 2020;370:m3222. doi: 10.1136/bmj.m3222.
- Georgiopoulou VV, Kalogeropoulos AP, Butler J. Heart failure in hypertension: prevention and treatment. Drugs. 2012;72(10):1373–1398. doi: 10.2165/11631100‑000000000‑00000.
- Blood Pressure Lowering Treatment Trialists' Collaboration. Age‑stratified and blood‑pressure‑stratified effects of blood‑pressure‑lowering pharmacotherapy for the prevention of cardiovascular disease and death: an individual participant‑level data meta‑analysis. Lancet. 2021;398(10305):1053–1064. doi: 10.1016/S0140‑6736(21)01921‑8.
- Webb AJ, Fischer U, Mehta Z, et al. Effects of antihypertensive‑drug class on interindividual variation in blood pressure and risk of stroke: a systematic review and meta‑analysis. Lancet. 2010;375(9718):906–915. doi: 10.1016/S0140‑6736(10)60235‑8.
- Andrade SE, Gurwitz JH, Field TS, et al. Hypertension management: the care gap between clinical guidelines and clinical practice. Am J Manag Care. 2004;10(7 Pt 2):481–486.
- Rapsomaniki E, Timmis A, George J, et al. Blood pressure and incidence of twelve cardiovascular diseases: lifetime risks, healthy life‑years lost, and age‑specific associations in 1·25 million people. Lancet. 2014;383(9932):1899–1911. doi: 10.1016/S0140‑6736(14)60685‑1.
- ESC Congress 2023. Hypertension management of patient with cardiometabolic comorbidities: moving from a disease‑centered to a patient‑centered approach. Satellite symposium. Amsterdam. 2023‑08‑27.
- Logunova N, Khomitskaya Y, Karpov Y, et al. Antihypertensive effectiveness and tolerability of perindopril/indapamide/amlodipine triple single‐pill combination in the treatment of patients with arterial hypertension (TRICOLOR). J Hypertens. 2021:39:e373. doi: 10.1097/01.hjh.0000748864.41799.c9.