Kontinuální monitorace glukózy je terapeutická intervence – i u diabetu 2. typu
Kontinuální monitorace glukózy přinesla do diabetologie nový pohled na kompenzaci diabetu a zároveň otevřela nové možnosti pro jeho léčbu. Tato technologie má čím dál větší roli i v managementu diabetu 2. typu. Tento vývoj byl tématem jednoho ze sympozií během jubilejních 60. diabetologických dnů v Luhačovicích. Tuto část programu podpořila společnost Abbott.
Sympozium otevřel přední americký diabetolog s českými kořeny prof. George Grunberger. Tento odborník stál v letech 2015 až 2016 v čele Americké společnosti klinické endokrinologie. Svou přednášku nazval Každou minutu víme více. „Po velkou část mé kariéry jsme neměli k dispozici téměř nic, abychom se dozvěděli, jak je diabetik skutečně kompenzován. Teď jsme někde úplně jinde,“ uvedl. Jednou ze stěžejních změn byl podle něj nástup kontinuální monitorace glukózy – CGM. A i ta se rychle vyvíjí.
„Přesnost senzoru je vyjádřena v procentech MARD (mean absolute relative difference); čím nižší je procento MARD, tím je senzor přesnější. Před dvaceti lety byla přesnost kolem dvaceti procent a senzor Dexcom G5 byl první, který v roce 2015 překonal hranici deseti procent. V té době byla přesnost nižší než 10 procent hodnotou, na jejímž základě si pacient mohl měnit dávku inzulinu, aniž by tuto hodnotu ověřoval z kapky krve získané vpichem do prstu. Od té doby mají všechny moderní monitory přesnost pod 10 procent, v osmé generaci senzorů je to osm až devět procent, a v té poslední je MARD dokonce pod osm procent,“ popsal prof. Grunberger.
Už v roce 2016 výsledky studie IMPACT ukázaly, že při použití senzoru dojde ke statisticky významné redukci času stráveného v hypoglykémii. Stejné výsledky přinesla i studie REPLACE, která probíhala ve Francii, Německu a Velké Británii a byli do ní zařazeni pacienti s DM2 na inzulinu. Čas strávený v hypoglykémii se významně zkrátil hned, jakmile účastníci mohli využít výsledky glykémie ze senzoru, a tento stav přetrvával po dobu 12 měsíců.
 Analýza 60 milionů skenů ze senzoru FreeStyle Libre ve studii společnosti Abbott ukázala, že čím více skenů pacient udělal, tím byla kompenzace jeho diabetu lepší. Strávil méně času v hypoglykémii a zlepšila se i glykemická variabilita (viz graf 1).
Analýza 60 milionů skenů ze senzoru FreeStyle Libre ve studii společnosti Abbott ukázala, že čím více skenů pacient udělal, tím byla kompenzace jeho diabetu lepší. Strávil méně času v hypoglykémii a zlepšila se i glykemická variabilita (viz graf 1).
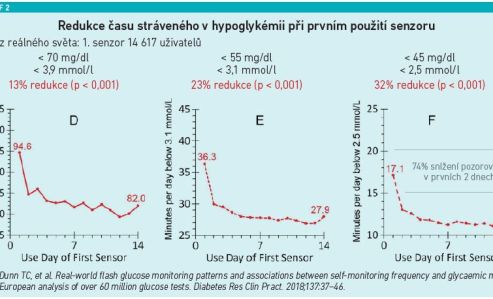 Studie autorů Dunn a kol. z roku 2018 hodnotila hypoglykémie u pacientů s jejich prvním senzorem. Bez ohledu na to, jakou hodnotou byla hypoglykémie definována, došlo k významné redukci času stráveného v hypoglykémii a 74% snížení bylo pozorováno již během prvních dvou dnů (viz graf 2).
Studie autorů Dunn a kol. z roku 2018 hodnotila hypoglykémie u pacientů s jejich prvním senzorem. Bez ohledu na to, jakou hodnotou byla hypoglykémie definována, došlo k významné redukci času stráveného v hypoglykémii a 74% snížení bylo pozorováno již během prvních dvou dnů (viz graf 2).
V některých státech se pak začaly senzory pacientům hradit, rozšířilo se jejich použití a přínosy byly zřejmé. Například ze studie FUTURE, která probíhala v Belgii u diabetiků 1. typu, je patrné, že pacienti se senzorem strávili méně času v hypoglykémii, ale také měli nižší absenci v zaměstnání, a to až o 50 procent. Je to tedy i otázka ekonomického dopadu na společnost.
Francouzští autoři publikovali v roce 2021 studii RELIEF, jejíž výsledky ukázaly významné snížení akutních komplikací diabetu při používání senzoru FreeStyle Libre po zavedení jeho úhrady. „V roce 2024 tedy není otázkou, zda má být senzor hrazen pacientům na intenzifikovaném inzulinovém režimu, ale otázkou zůstává, zda má být hrazen i diabetikům na jiné léčbě,“ uvedl prof. Grunberger.
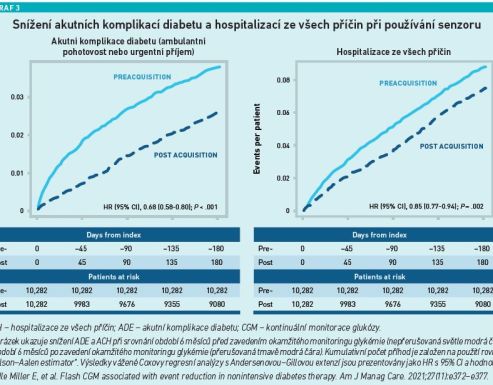 Výsledky studie Miller a kol. z roku 2021 ukázaly, že u pacientů používajících šest měsíců senzor FreeStyle Libre (FSL) došlo k významnému snížení počtu akutních komplikací diabetu a hospitalizací ze všech příčin, a to nejen u diabetiků 2. typu na bazálním inzulinu (61,3 %), ale i u diabetiků 2. typu bez inzulinu (38,7 %) (viz graf 3).
Výsledky studie Miller a kol. z roku 2021 ukázaly, že u pacientů používajících šest měsíců senzor FreeStyle Libre (FSL) došlo k významnému snížení počtu akutních komplikací diabetu a hospitalizací ze všech příčin, a to nejen u diabetiků 2. typu na bazálním inzulinu (61,3 %), ale i u diabetiků 2. typu bez inzulinu (38,7 %) (viz graf 3).
„Technologie kontinuální monitorace koncentrace glukózy a okamžitý monitoring glykémie (flash glucose monitoring, FGM) nám poskytovaly celou řadu výsledků a my jsme přemýšleli, jak je využít. Sešli jsme se v roce 2019 v Berlíně na konferenci International Consensus on TIR, abychom v této věci našli konsensus. Z výstupů vyplynulo, že diabetici 1. i 2. typu by měli strávit čas v cílovém rozmezí glykémie (3,9–10 mmol/l) nejméně 70 procent dne. Pacient musí mít posledních 14 dní hodnotu alespoň 70 procent nebo 100 procent za posledních 10 dní. Dnes diskutujeme o tom, zda mají být tyto hodnoty přísnější,“ shrnul prof. Grunberger.
Glukózové senzory jako prevence komplikací diabetu
V další části sympozia již vystoupili renomovaní tuzemští odborníci. I v České republice se hovoří o potřebě úhrady glukózových senzorů pro pacienty s diabetem 2. typu, kteří jsou na intenzifikovaných inzulinových režimech. „Byli bychom samozřejmě rádi, kdybychom mohli senzory psát všem diabetikům na úhradu. Zatím si je ale někteří musejí platit. Přínosem úhrady glukózových senzorů pro tyto relativně rizikové pacienty je lepší kompenzace a prevence komplikací, které jsou v konečném důsledku pro systém zdravotní péče nákladnější než tato naše intervence, kterou se snažíme komplikacím předejít,“ řekl předseda České diabetologické společnosti ČLS JEP prof. MUDr. Martin Prázný, CSc., Ph.D.
Zmínil v této souvislosti několik studií, které byly zaměřeny právě na diabetiky 1. a 2. typu na intenzifikovaných režimech a prokázaly klinicky významné zlepšení HbA1c při použití FGM ve srovnání se standardním selfmonitoringem (SMBG).
Italští autoři (Bosi, 2021) porovnávali v prospektivní observační kohortové studii technologii FSL se SMBG u pacientů s diabetem 2. typu na terapii bazál‑bolus. Po třech až šesti měsících bylo u 234 kompletních případů (83 uživatelů FSL, 151 uživatelů SMBG) prokázáno signifikantní snížení HbA1c při používání FSL ve srovnání se SMBG, a to o 0,3 %. To je klinicky významný pokles. Rozdíl zůstal statisticky významný i po úpravě zavádějících faktorů. Pokles HbA1c byl samozřejmě vyšší u pacientů s vyšším glykovaným hemoglobinem, kde je větší potenciál pro zlepšení.
V metaanalýze 75 observačních studií z reálného světa (Evans, 2022) se sledovalo snížení HbA1c při FGM po dobu 24 měsíců u pacientů s diabetem 1. a 2. typu. Na začátku studie, po třech až čtyřech měsících sledování, to vypadalo, že profitovat budou více diabetici 1. typu, u kterých se HbA1c snížil o 0,53 %. U pacientů s diabetem 2. typu to bylo snížení pouze o 0,45 %. Další sledování po dobu až 7,5 měsíce však ukázalo, že větší snížení HbA1c bylo u diabetiků 2. typu, a to o 0,59 %, oproti diabetikům 1. typu, kde bylo snížení o 0,42 %. Tyto výsledky jsou zajímavé v dlouhodobém horizontu, kdy jsou patrné dlouhodobější a stabilnější benefity u diabetiků 2. typu. Vyšší počáteční HbA1c koreloval s větším snížením HbA1c u všech pacientů. Tyto vzorce změn v HbA1c přetrvávaly po dobu 24 měsíců u pacientů s diabetem 1. typu a po dobu nejméně 12 měsíců u pacientů s diabetem 2. typu. Zlepšení zde ale bylo pozorováno u všech skupin, což dokazuje potřebu podchytit i pacienty non‑compliantní a dekompenzované. Tito pacienti mají největší potenciál ke zlepšení. Potvrzuje se zde tedy, že používání systému FSL je spojeno s významným snížením HbA1c jak u diabetiků 1. typu, tak i u diabetiků 2. typu.
Prof. Prázný připomněl i tři evropské retrospektivní studie z reálného světa (Kröger, 2020), jejichž cílem bylo podpořit efektivitu FGM na pokles glykovaného hemoglobinu u dospělých pacientů s diabetem 2. typu. Změna HbA1c nebyla ovlivněna způsobem aplikace inzulinu a zlepšila se jak u uživatelů MDI (vícečetné injekce inzulinu) (pokles o 7,7 mmol/mol), tak u uživatelů inzulinové pumpy (pokles o 11,3 mmol/mol). Studie se prováděly v Rakousku, Francii a Německu.
Primárním výstupem bylo vyhodnocení změny od výchozích hodnot HbA1c (měřených méně než tři měsíce před zahájením používání systému FSL) k hodnotám HbA1c při měření provedeném mezi třemi a šesti měsíci po zahájení používání systému FSL. Jednalo se o poměrně velké zlepšení a výsledky byly srovnatelné ve všech třech zemích; v Rakousku pokles HbA1c o 9,6 mmol/mol, ve Francii o 8,9 mmol/mol a v Německu to byl pokles o 10,1 mmol/mol. Nezjistily se žádné významné rozdíly mezi věkovými skupinami, pohlavím, BMI nebo délkou užívání inzulinu.
I prof. Prázný zmínil studii RELIEF, podle níž použití systému FSL snížilo počet hospitalizací pro akutní komplikace diabetu. „To je pro nás důležité zjištění i pro diskusi s plátci. Oni samozřejmě vědí, že hospitalizace pacienta pro ně představuje vyšší náklady, a snaží se podporovat cesty, jak komplikacím zabránit. Pokud se podíváme na dvouletá data ze studie RELIEF, vidíme při použití systému FSL významné poklesy na úrovni jednotlivých parametrů u pacientů s DM1 i DM2. U diabetu 1. typu je to pokles hospitalizací pro diabetickou ketoacidózu o 50 procent, významně se snižuje i počet hospitalizací pro hypoglykémii i kóma. U pacientů s DM2 je opět patrné 50% snížení počtu hospitalizací pro ketoacidózu, hypoglykémii a kóma při používání systému FSL.“
Prof. Prázný dále uvedl: „V doporučeném postupu ČDS ‚Použití inzulinové pumpy a glukózových senzorů u pacientů s diabetem léčených inzulinem‘ z roku 2019 uvádíme, že v podstatě každý pacient s diabetem 1. typu má mít senzor. Dnes bychom už mohli říci, že každý diabetik 1. typu, pokud chce, má mít senzor a automatickou inzulinovou pumpu. U diabetiků 2. typu léčených intenzifikovaným inzulinovým režimem jsme v tomto dokumentu uvedli, že u těchto pacientů se senzor může použít. V té době to bylo takto uvedeno jen proto, že nebyl dostatek důkazů pro to, abychom napsali, že i tito pacienti mají senzor mít. Dnes jsme však dále, i pokud jde o evidenci. Máme k dispozici i jedno recentní doporučení kolektivu respektovaných autorů (Ajjan, Battelino, Cos, Del Prato, Philips, Meyer, Seufert, Seidu, 2024), které uvádí, že u všech diabetiků bychom měli časně v průběhu onemocnění použít kontinuální monitoraci. To nám umožní posoudit glykemickou poruchu, usnadní to vedení a posouzení správnosti léčby a dávkování a v neposlední řadě predikovat komplikace diabetu. Je to důležité i pro komunikaci s pacienty. Pokud pacienti na profilu vidí, jak jejich tělo reaguje na příjem jídla, je jejich edukace snazší. Na základě profilu se rozhodneme pro individuální léčebný plán, profil můžeme opakovat a případně léčbu upravovat.“
Již dnes je přitom možné každému pacientovi, u kterého si diabetolog chce ověřit kompenzaci, senzor dát. „Jde o relativně nízkoprahový výkon (kód 13075). K jeho vykazování stačí jenom vaše podezření na neuspokojivou kompenzaci. Pacient má například zvýšený výskyt hypoglykémií, postprandiální hyperglykémie, labilní diabetes, glykovaný hemoglobin > 53 mmol/mol (což ale není podmínkou). Tento výkon je možné u nemocného vykázat třikrát ročně.“
Slibný návrh legislativní změny
Praktickým aspektům využití těchto technologií u diabetiků 2. typu se věnoval i MUDr. Jan Šoupal, Ph.D., Diabetologické centrum III. interní kliniky 1. LF UK a VFN Praha. Mimo jiné hovořil o legislativních změnách, které by měly rozšířit přístup k úhradě monitorace glukózy u této velké populace nemocných. Tyto změny jsou obsaženy v návrhu novely zákona č. 48/1997 Sb., která má velkou šanci na schválení ještě v tomto volebním období.
„Zákon vedle již zavedeného pojmu ‚Kontinuální monitorace v reálném čase‘ nově zavádí pojem ‚Limitovaná kontinuální monitorace glukózy (CGM)‘, což je velmi podstatná záležitost. Cílem bylo zahrnout tam i jiné systémy, které například nejde napojit na inzulinovou pumpu nebo mají základnější funkce. Napojení na pumpy je asi klíčovou charakteristikou té limitované kontinuální monitorace. Bude tam spadat FreeStyle Libre 2, Dexcom 1 a možná ještě nějaké další glukózové senzory, například pokud bude někdy k dispozici FreeStyle Libre 3 nebo další typy Libre. Další modernější generace Libre budou spadat do kontinuální monitorace v reálném čase. Jedná se zde tedy o pacienta s diabetem, s výjimkou diabetu 1. typu, který je léčen intenzifikovanou inzulinovou terapií (tři a více injekcí denně). Jedinou výjimkou jsou transplantovaní, ti na intenzifikovaném inzulinovém režimu být nemusejí. Úhrada limitované kontinuální monitorace se předpokládá za splnění některých podmínek už od hodnoty glykovaného hemoglobinu větší nebo rovné 53 mmol/mol. Svou roli určitě bude hrát podmínka měření alespoň dvakrát denně v posledních 30 dnech, kterou mnoho pacientů nebude ochotno splnit,“ uvedl MUDr. Šoupal.
„Pro předepisování využití této technologie musí lékař pracující mimo diabetologické centrum absolvovat kurs, který je certifikován Českou diabetologickou společností. To platí i pro ty, kteří již kurs absolvovali dříve. O schválení preskripce není nutné žádat revizního lékaře,“ nastínil MUDr. Šoupal.