Jak zlepšit prevenci a kontrolu hypertenze u našich pacientů
V rámci XLIII. výroční konference SVL ČLS JEP, která se konala od 6. do 9. listopadu v Karlových Varech, proběhlo i odborné sympozium podpořené společností PRO.MED.CS zaměřené na kontrolu a prevenci arteriální hypertenze.
Arteriální hypertenze (AH) dnes v České republice postihuje zhruba 40 procent dospělé populace. V roce 2021 bylo s arteriální hypertenzí v ČR léčeno 1,9 milionu osob, což představuje téměř 18 procent populace.
Podle výsledků studie MONICA a Post‑MONICA (25–65 let) dosahovala prevalence AH v období 1997/1998 u žen 31,9 procenta, u mužů 42,1 procenta, v roce 2016/2017 to již bylo 33,5 procenta žen a dokonce 50,1 procenta mužů. Podíl kontrolované AH v tomto období dosahoval u žen 21,7 procenta, u mužů 20,8 procenta (vs. 14,5 %, resp. 12,3 % v období 1997/1998). Jak zdůraznila prof. MUDr. Jitka Mlíková Seidlerová, Ph.D., kontrola AH se sice zlepšuje, ale rozhodně stále ještě nedosahuje potřebných hodnot. Příčin je celá řada. Zásadní je adherence k léčbě, ale i zapojení pacienta do procesu kontroly jeho krevního tlaku (TK), jehož nedílnou součástí se stává domácí měření.
Domácí měření TK má své místo i v odborných doporučeních
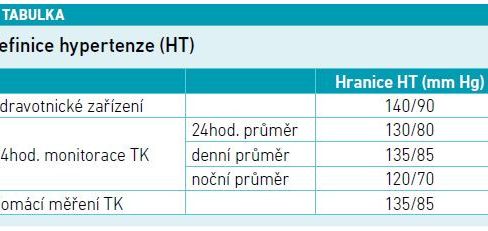 „Pacientům je potřeba vysvětlit, jak důležité je pravidelné a správné měření, stejně tak i to, že ve zdravotnickém zařízení považujeme za hypertenzi TK 140/90 mm Hg, ale u domácího měření jsou to již hodnoty 135/85 mm Hg. Cílová hodnota doma měřeného tlaku by tedy měla být pod 130/80 mm Hg. Proto bychom se neměli spokojit s vyššími hodnotami, které značí, že nejde o dobře kontrolovanou AH,“ uvedla prof. Mlíková Seidlerová s tím, že domácí měření TK je dnes již běžnou součástí péče o hypertoniky (viz tabulku).
„Pacientům je potřeba vysvětlit, jak důležité je pravidelné a správné měření, stejně tak i to, že ve zdravotnickém zařízení považujeme za hypertenzi TK 140/90 mm Hg, ale u domácího měření jsou to již hodnoty 135/85 mm Hg. Cílová hodnota doma měřeného tlaku by tedy měla být pod 130/80 mm Hg. Proto bychom se neměli spokojit s vyššími hodnotami, které značí, že nejde o dobře kontrolovanou AH,“ uvedla prof. Mlíková Seidlerová s tím, že domácí měření TK je dnes již běžnou součástí péče o hypertoniky (viz tabulku).
Jak vysvětlila, domácí měření TK (HBPM) má oproti klinickému měření TK několik výhod. Vedle průběžné monitorace a kontroly AH zlepšuje adherenci k léčbě a umožňuje diagnostikovat nebo vyvrátit maskovanou AH a AH bílého pláště. Naopak k nevýhodám domácího měření patří nutnost edukace pacienta, aby bylo měření prováděno správně, chybějící noční hodnoty nebo skutečnost, že domácí měření může u někoho zvyšovat úzkost. Dalším častým problémem je užívání nevalidizovaných tonometrů. Pacienty je potřeba v tomto smyslu edukovat, aby nespoléhali na nejrůznější módní tonometry, ale kvalitu přístroje si ověřili na www.stridebp.org.
Při domácím měření je preferována pažní manžeta. Tam, kde ji pacient nemůže z různých důvodů použít, je potřeba dbát na to, aby zápěstní manžeta byla používána správně a manžeta při měření byla vždy umístěna ve výši srdce. Připomeňme, že naměřené hodnoty TK ovlivňuje měření brzy po užití léků nebo po velkém jídle, kdy dochází k poklesu TK, a během fyzické aktivity, kdy dochází k vzestupu TK, a po jejím ukončení provázeném naopak poklesem tlaku. Důležité podle prof. Mlíkové Seidlerové je, že domácí měření TK a 24hodinová monitorace mnohem lépe predikují kardiovaskulární komplikace než měření krevního tlaku ve zdravotnickém zařízení.
Doporučení ČSH 2022 pro domácí měření TK:
- Nemocnému doporučujeme, aby si měřil TK sedm dní (minimálně 3 dny) před plánovanou návštěvou lékaře, vždy dvakrát po sobě, a to ráno před užitím léků a večer. Z naměřených hodnot je doporučeno posuzovat jejich průměr, ojedinělá vychýlená hodnota není významná.
- Stabilizovanému nemocnému doporučujeme změřit se mimo uvedený protokol max. jednou až dvakrát týdně, minimálně jednou až dvakrát za měsíc.
- Pokud si pacient změří TK při jakýchkoli potížích nebo ve stresu, upozorníme ho, že taková hodnota není směrodatná pro nastavení chronické léčby.
- Pokud je to možné, je vhodné získaná data měření TK, včetně výpočtu průměrné hodnoty, ukládat do počítače nebo mobilního telefonu.
HBPM je pro většinu pacientů přijatelnou a dostupnou metodou. Informační video, jak má správné domácí měření TK probíhat, je k dispozici na https://www.hypertension.cz/domaci‑mereni‑tk/.
I podle doporučení ESH 2023 by domácí nebo 24hodinové měření TK mělo být prováděno, kdykoli je to možné. „Je to velmi důležité nejen u pacientů s rezistentní nebo těžkou AH, ale i u těch s lehkou formou hypertenze, u kterých někdy váháme, zda léčbu eskalovat, či nikoli,“ vysvětluje prof. Mlíková Seidlerová. Jak dodává, doporučení ESC z roku 2024 opět zdůrazňují význam HBPM a poukazují na to, že pouhý samotný fakt, že je pacient zapojen do léčby, vede k poklesu TK o 3,2 mm Hg (velmi pravděpodobně díky lepší adherenci k léčbě).
K ověření hodnot, které pacienti na základě domácího měření do ordinace přinášejí, je vhodné porovnat jejich tonometr s tím v ordinaci, včetně zkontrolování techniky, kterou pacient k měření používá. Častou chybou je nesprávné umístění manžety. „Upozorněme také pacienta, aby si neměřil TK, když se necítí dobře nebo když je rozrušen. Chybou je také instruovat nemocné, aby si podle naměřených hodnot sami upravovali léčbu. Musejí vědět, že je běžné, že TK kolísá, jeho hodnoty závisejí nejen na aktuálním psychickém a fyzickém stavu, ale také na tom, kolik pacient vypije tekutin, na změnách počasí atd. Pro HBPM jsou proto nejdůležitější průměrné hodnoty,“ zdůraznila prof. Mlíková Seidlerová s tím, že pro optimální kontrolu AH je důležitá validita informací a přesnost dodaných hodnot.
Jak uznává, výpočet přesných průměrných hodnot je v reálné praxi časově náročný, nicméně chybou je provádět pouhý odhad, který bývá chybný. Dalším problémem je to, že pacienti nemusejí chtít vždy lékaři sdělit všechny naměřené hodnoty.
Velkým pomocníkem zde může být mobilní aplikace společnosti PRO.MED.CS, která umožňuje zaznamenávání hodnot TK pacientem a následně je automaticky zprůměruje. Další výhodou je, že pokud si pacient zaznamená termín další kontroly u lékaře, aplikace mu včas připomene, kdy si má před návštěvou TK začít měřit. „Mobilní aplikace s názvem ‚Vím, proč měřím krevní tlak‘ poskytuje přehledný souhrn změřených hodnot, který lze sdílet elektronicky. Pohlídá termín příští návštěvy u lékaře a obsahuje i stručný návod, jak si správně TK změřit. Zároveň umožňuje jednoduchý zápis naměřených hodnot, z nichž vypočítá průměr. Je to moderní, bezpečná aplikace bez reklam a je zdarma,“ shrnuje výhody aplikace lékařka.
Metabolické dysbalance při antihypertenzní léčbě diuretiky
Vedle důležitosti správného měření TK paří k dalším stěžejním tématům i správná léčba AH. Jak zdůraznila MUDr. Jarmila Křížová, Ph.D., ze III. interní kliniky 1. LF UK a VFN Praha, pro terapii jsou i na základě stávajících doporučení ve značné míře používána diuretika, která mohou být nasazována již v 1. linii léčby.
Kličková diuretika (furosemid) se používají pouze při významně snížené glomerulární filtraci (pod 0,5 ml/s/1,73 m2) a představují společnou léčbu AH a srdečního nebo renálního selhání. Tento lék způsobuje blokádu transportu Na+ ve vzestupném raménku Henleovy kličky a následně v distálním tubulu jsou ionty Na měněny za K+. Nejčastějším NÚ je tedy hypokalémie, ale i hypovolémie, hypochlorémie a hypomagnezémie.
Antagonisté aldosteronu (spironolakton) také nepatří mezi základní antihypertenziva. Lék se užívá u AH rezistentní na léčbu, kdy ani podávání tří přípravků včetně diuretik nevede k úspěšné kontrole TK. Přípravek (ve vyšší dávce) je také používán při konzervativní léčbě primárního hyperaldosteronismu. Mechanismus účinku je založen na blokádě mineralokortikoidních receptorů, tedy snížení reabsorpce Na+ z moči. Vzhledem k tomu je nejčastějším NÚ hyperkalémie, metabolická acidóza a gynekomastie.
Sulfonamidová diuretika – thiazidová (hydrochlorothiazid) a nethiazidová, tedy thiazidům podobná nebo thiazidová analoga (nejvíce používán je indapamid). Tato diuretika patří k nejvíce používaným lékům ze skupiny diuretik. Výhodou indapamidu je delší doba působení, větší antihypertenzní účinek a vliv na snížení kardiovaskulárního rizika. „S oblibou je používáme u hypertoniků vyššího věku nebo v kombinační léčbě, kdy potencují účinek dalších antihypertenziv,“ zdůraznila MUDr. Křížová.
Mechanismus účinku vychází z blokace reabsorpce Na+ a Cl– v distálním tubulu, důležitý je zde také vazodilatační účinek. Mezi nejčastější metabolické NÚ patří hypokalémie, hyperurikémie a hyponatrémie, které jsou závislé na dávce. Proto jsou v praxi používány nižší dávky, které však stále mají antihypertenzní potenciál. Objevit se může i hyperglykémie vznikající následkem blokace produkce inzulinu z β buněk.
Hlavní nežádoucí účinky diuretik
Hlavními obávanými NÚ diuretik jsou hypokalémie a hyponatrémie.
Hyponatrémie je jednou z nejčastějších iontových odchylek, s nimiž se na interních odděleních lékaři setkávají. Je indikátorem horší prognózy pacientů – zvyšuje mortalitu i morbiditu.
Klinické příznaky hyponatrémie se liší podle její závažnosti. U lehké chronické hyponatrémie (> 120 mmol/l, > 48 h) je to adynamie, poruchy pozornosti, poruchy paměti. V případě lehké akutní hyponatrémie (> 120 mmol/l, < 48 h) nebo těžké chronické hyponatrémie (< 120 mmol/l, > 48 h) jsou již příznaky závažnější a pacienty často dovedou k lékaři. Patří sem letargie, nejistá chůze, pády, zmatenost, anorexie, nauzea a zvracení. U těžké akutní formy (< 120 mmol/l, < 48 h) pak dochází k silným křečím, deliriu, poruše vědomí s hrozbou fatálních následků.
Hyponatrémii klasifikujeme podle:
- délky trvání (akutní < 48 h, chronická > 48 h),
- závažnosti (lehká > 120 mmol/l, těžká < 120 mmol/l),
- patofyziologie (hypovolemická, euvolemická, hypervolemická).
Právě klasifikace je podle MUDr. Křížové důležitá pro správnou následnou léčbu. Při stanovení diagnózy je potřeba stanovit osmolalitu séra, zhodnotit objem extracelulární tekutiny. „Velmi důležité, co se často opomíjí, je stanovení koncentrace Na+ v moči, která hovoří o tom, jestli pacient Na+ spoří, nebo se ho zbavuje,“ vysvětlila lékařka.
 V případě hypervolemické hyponatrémie nebývá problém s diagnostikou. Jedná se obvykle o pacienta s edémy, který má srdeční selhání, jaterní cirhózu nebo nefrotický syndrom. U hypovolemické hyponatrémie jsou důležité odpady Na+ do moči. Docházet zde může k renálním ztrátám, a to vlivem mineralokortikoidů, osmotických diuretik, diuretik nebo následkem CSWS (cerebral salt wasting syndrom). Druhou možností jsou mimorenální ztráty, nejčastěji do GIT, kůže nebo do třetího prostoru. Příčinou euvolemické hyponatrémie může být nízký příjem sodíku nebo polydipsie. Po vyloučení hypotyreózy a hypokortikalismu se ale téměř vždy jedná o SIADH. „Pokud vyloučíme hypervolemickou hyponatrémii a pacient neužívá diuretika, pak příčinou 50 procent ostatních hyponatrémií je SIADH. Příčin je zde celá řada, od nádorů (malobuněčný ca plic, mezoteliom, tumory GIT, lymfomy) přes plicní choroby až nemoci CNS a samozřejmě léky (antiepileptika, SSRI, chemoterapeutika, extáze),“ vysvětluje MUDr. Křížová.
V případě hypervolemické hyponatrémie nebývá problém s diagnostikou. Jedná se obvykle o pacienta s edémy, který má srdeční selhání, jaterní cirhózu nebo nefrotický syndrom. U hypovolemické hyponatrémie jsou důležité odpady Na+ do moči. Docházet zde může k renálním ztrátám, a to vlivem mineralokortikoidů, osmotických diuretik, diuretik nebo následkem CSWS (cerebral salt wasting syndrom). Druhou možností jsou mimorenální ztráty, nejčastěji do GIT, kůže nebo do třetího prostoru. Příčinou euvolemické hyponatrémie může být nízký příjem sodíku nebo polydipsie. Po vyloučení hypotyreózy a hypokortikalismu se ale téměř vždy jedná o SIADH. „Pokud vyloučíme hypervolemickou hyponatrémii a pacient neužívá diuretika, pak příčinou 50 procent ostatních hyponatrémií je SIADH. Příčin je zde celá řada, od nádorů (malobuněčný ca plic, mezoteliom, tumory GIT, lymfomy) přes plicní choroby až nemoci CNS a samozřejmě léky (antiepileptika, SSRI, chemoterapeutika, extáze),“ vysvětluje MUDr. Křížová.
Hypokalémie (koncentrace K+ < 3,7 mmol/l) je také poměrně častou diagnózou, s níž se lékaři setkávají. Její příčinou jsou renální ztráty způsobené polyurií, diuretiky, kortikoidy nebo např. Barettovým syndromem. Z dalších příčin se může jednat o extrarenální ztráty, přesun K+ do buněk při alkalóze nebo anabolismu nebo nedostatečný příjem. Příznakem hypokalémie je svalová slabost, křeče, ileus, zácpa. Docházet ale může i ke vzniku arytmií, zejména fibrilace síní, reentry tachykardie, komorové extrasystoly atd.
Podle MUDr. Křížové bychom hypokalémii měli vždy vyšetřovat spolu s astrupem. Dalším vyšetřením je odpad draslíku do moči a EKG, pro které je typická oploštělá vlna T, posléze inverzní T, objevuje se U vlna, prodloužení QT, deprese ST, při závažné hypokalémii pak prodloužení PQ, rozšíření QRS až srdeční zástava.
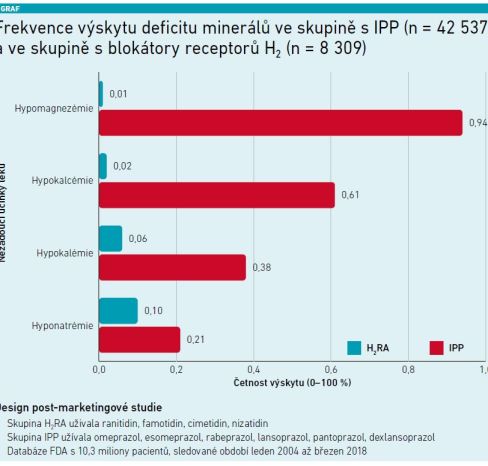
Na možnost metabolické dysbalance způsobené při antihypertenzní léčbě diuretiky by kromě praktických lékařů měli myslet i internisté během hospitalizace. „Často totiž vysadíme pacientům léky, se kterými přicházejí, často jsou to diuretika, právě kvůli iontovým poruchám. Naopak pak pacienty často propouštíme s psychofarmaky, která potřebují během hospitalizace z důvodu deliria, zmatenosti, sepse atd., kdy potřebují utlumit a podpořit spánek. Domů by s nimi již ale odcházet neměli. Dalším častým lékem, s nimž nemocní z nemocnice odcházejí, jsou IPP, které jsou dnes velmi zneužívány,“ upozornila MUDr. Křížová s připomenutím práce poukazující na častost iontové dysbalance při užívání IPP ve srovnání s blokátory H2. Signifikantně častěji se u IPP vyskytuje nejen hypomagnezémie, ale i hypokalcémie, hyponatrémie a hypokalémie (viz graf). Důležité je proto znát a dodržovat jasné indikace pro nasazení IPP.
Jak nastínily prezentované kazuistiky, NÚ, o nichž se často mluví v souvislosti s léčbou diuretiky, nemusejí být vždy způsobeny jen těmito léky a po odhalení příčiny problémů a konsolidaci stavu pacienta mají být v medikaci obnoveny.