Glukózové senzory – soumrak glukometrů?
Souhrn
Ke každodenní monitoraci glukózy lze využít glukometry (SMBG) nebo systémy pro tzv. okamžité monitorování glukózy (FGM) a kontinuální monitoraci glukózy (CGM). Základem CGM i FGM jsou glukózové senzory, které jsou preferovaným způsobem monitorace u většiny pacientů s diabetem 1. typu. Přestože se vžil název kontinuální a okamžitá monitorace glykemie, senzory se zavádějí do podkoží a stanovují koncentraci glukózy v intersticiální tekutině, nikoli v krvi. Systém CGM informuje pacienta o vývoji glukózy automaticky v pětiminutových intervalech. V případě FGM je pacient informován až poté, co přiloží přijímač do těsné blízkosti senzoru. Novinkou na poli glukózových senzorů jsou implantované senzory, které se zavádějí do podkoží na dobu šesti měsíců. Následující text si klade za cíl podat základní přehled o možnostech glukózových senzorů. (Kap Kardiol 2020; 12: 71–76)
Klíčová slova
· glukózové senzory · kontinuální monitorace glukózy · implantabilní senzor · selfmonitoring diabetu · přesnost měření koncentrace glukózy senzory a glukometry
Úvod
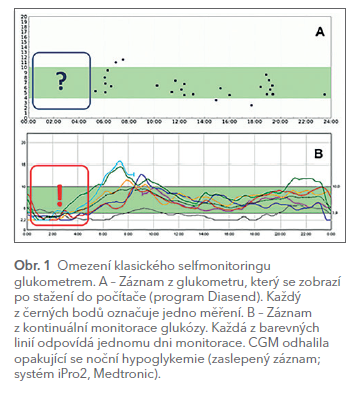
Glukózové senzory přinášejí nové a do značné míry revoluční možnosti ve snaze zlepšit kompenzaci pacientů s diabetem. Je známo, že dobrá kompenzace diabetu vede ke snížení výskytu a progrese diabetických komplikací. Na druhou stranu, při snaze o co nejtěsnější kompenzaci, narážíme často na hlavní omezení léčby pacientů – hypoglykemii. Optimální léčba diabetu by tedy měla vést k co nejlepší kompenzaci a současně nezvyšovat riziko hypoglykemie. V léčbě diabetu 2. typu se v posledních letech objevilo mnoho nových látek, které riziko hypoglykemie minimalizují. Naproti tomu, u pacientů s diabetem 1. typu jsou hypoglykemie stále velmi častým a mnohdy obtížně řešitelným problémem. Navíc, převážná většina dětských i dospělých pacientů s diabetem 1. typu nedosahuje cílových hodnot glykovaného hemoglobinu (HbA1c). V obou případech mohou pacientům výrazně pomoci glukózové senzory. Je prokázáno, že při trvalém použití CGM se zobrazením v „reálném čase“ (rt‑CGM) dochází ke snížení HbA1c a snížení výskytu hypoglykemie. Glukózové senzory lze s úspěchem použít v situacích, ve kterých glukometry běžně selhávají, a to i v případech, kdy si pacient měří glykemii velmi často. Ani časté měření pomocí glukometrů totiž nedokáže dostatečně postihnout trend vývoje glykemie během celého dne. To má za následek nedostatečný přehled o postprandiální glykemii a výskytu hypoglykemií v noci i během dne (obr. 1).
Indikace pro glukózové senzory
Glukózové senzory jsou vhodné zejména v případech, kdy dochází k častým a náhlým změnám glykemie. Jejich použití je výhodné především u pacientů s hypoglykemiemi nebo u pacientů s kolísajícími glykemiemi. Tato kritéria ovšem splňuje prakticky každý pacient s diabetem 1. typu, a proto jsou dnes glukózové senzory považovány za standard monitorace prakticky u všech nemocných s diabetem 1. typu. Nejdůležitější indikace CGM pro ostatní pacienty jsou uvedeny v tab. 1
Systém CGM je na jedné straně indikován u motivovaných a spolupracujících pacientů, na straně druhé může pomoci edukovat a motivovat i pacienty nespolupracující. Pokud se rozhodneme indikovat CGM v reálném čase, je nutno nejprve pacientovi přístroj důkladně představit a ujistit se, že zvládá jeho ovládání. Při prvním zavedení CGM u pacienta nastavíme alarmy velmi benevolentně a obvykle doporučujeme, aby pacient první 3–4 dny svůj běžný režim podle CGM neměnil.
Komponenty systémů pro kontinuální a okamžitou monitoraci glukózy
Základem konvenčních systémů pro kontinuální a okamžitou monitoraci je miniinvazivní senzor, který se zavádí do podkoží pomocí speciálního aplikátoru. Z fyzikálního hlediska je stanovení glukózy pomocí senzoru založeno nejčastěji na elektrochemickém principu (glukózo‑oxidázová reakce).
Další komponentou systému je vysílač (transmiter). Vysílač odesílá informace bezdrátově do přijímače, mobilního telefonu nebo inzulinové pumpy, na jejichž obrazovce se pak výsledky měření zobrazují.
Kontinuální monitorace glukózy
Zaslepené systémy pro kontinuální monitoraci (profesionální CGM)
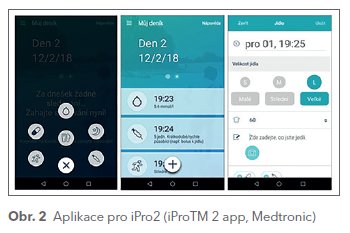
Zaslepené systémy pracují na podobném principu jako „černá skříňka“ nebo holterovské monitorování EKG. Jde o retrospektivní metodu určenou pro profesionální nebo experimentální použití. Pacientovi je zaveden systém, který ukládá informace o změřených hodnotách glukózy do paměti. Záznamy se pak po ukončení monitorace (za 6–14 dní) a stažení do počítače vizualizují prostřednictvím příslušného programu. U starší generace systémů pro monitoraci v zaslepeném módu přetrvává nutnost kalibrace pomocí glukometru. Systém Dexcom G4 se kalibruje bezprostředně po změření glykemie a jejím zadání do přijímače. V případě systému iPro2 (Medtronic, USA), který se pro zaslepenou monitoraci používá nejčastěji, je kalibrace prováděna ex post po ukončení monitorace a stažení dat ze senzoru a glukometru do počítače. Nejnověji lze provést kalibraci systému iPro2 zadáním hodnot změřených glukometrem do aplikace v mobilním telefonu. Aplikace je propojena s databází záznamů CGM příslušného zdravotnického zařízení, což znamená, že kalibrace se provede automaticky, bez nutnosti stahovat data z glukometru. Aplikace navíc umožňuje zadávat některé další údaje, jako jsou informace o fyzické aktivitě, aplikaci inzulinu a množství přijatých sacharidů (obr. 2). Zadání těchto údajů do aplikace v mobilním telefonu snižuje časovou zátěž zdravotnického personálu a zpřesňuje vyhodnocování záznamů CGM lékařem.
V současné době již existují systémy pro zaslepenou monitoraci, které není nutné kalibrovat hodnotou zadanou z glukometru. Jedná se například o systém Dexcom G6, který může pracovat v režimu monitorace v reálném čase i v zaslepeném módu. V USA je dostupný systém FreeStyle Libre Pro a ještě nedávno byl i v ČR dostupný systém Envision Pro (Medtronic).
Při monitoraci v zaslepeném módu nemocný informace o glykemii nevidí, a nemá tedy bezprostředně možnost ovlivňovat výsledky měření. Proto je tento systém určen především pro zdravotníky a jeho cílem je nejčastěji ověřit stav kompenzace před změnou terapie (například k odhalení nepoznaných hypoglykemií – viz obr. 1) nebo zhodnotit efekt po změně léčby. Zaslepený záznam tedy slouží ke krátkodobé monitoraci glukózy. V posledních letech se ukazuje, že krátkodobé profesionální použití CGM je účinné především u pacientů s diabetem 2. typu, u kterých nejen že vede ke zlepšení kompenzace, ale může také ušetřit celkové náklady spojené s léčbou.
Monitorace v „reálném“ čase (real‑time CGM, otevřený záznam)
Poskytuje informaci o aktuální glykemii, graficky zobrazuje vývoj glykemie v čase a umožňuje predikci dalšího vývoje glykemie a jeho vizualizaci pomocí tzv. trendových šipek. Při překročení hraničních, předem nastavených hodnot glykemie nebo při predikci nepříznivého vývoje mohou systémy pro rt‑CGM pacienta varovat pomocí alarmů. V tomto ohledu se rt‑CGM zásadním způsobem liší od FGM, které alarmy nemá. Uvedené funkce rt‑CGM přispívají k prevenci hypoglykemií a hyperglykemií. Systémy pro monitoraci v reálném čase jsou dodávány buď samostatně (např. systémy Dexcom G4, G5 a G6, systém Guardian Connect Mobile a systém Eversense), nebo mohou být součástí inzulinové pumpy (MiniMed 670G a 640G nebo Paradigm Veo se senzorem Enlite a Tandem t:slim X2 se senzorem Dexcom G5 nebo G6). U pacientů, kteří používají rt‑CGM delší dobu, dochází ke snížení hodnoty HbA1c a současně ke snížení výskytu hypoglykemií, včetně hypoglykemií závažných. Navíc se ukázalo, že rt‑CGM může být účinným nástrojem při snižování glykemické variability (GV). Snížení lability glykemií je přitom u řady pacientů základním předpokladem k postupnému zlepšení kompenzace diabetu. Navíc je možné, že GV nepředstavuje pouze akutní problém, ale že může mít význam i pro dlouhodobou prognózu pacientů (možný vztah ke vzniku a rozvoji makro‑ i mikrovaskulárních komplikací). Opakovaně bylo potvrzeno, že zlepšení kompenzace úzce souvisí s frekvencí používání rt‑CGM a že dobrých výsledků dosahují v průměru ti pacienti, kteří používají rt‑CGM po více než 75 % času, a výborných výsledků ti, kteří jsou na rt‑CGM trvale.
Implantabilní dlouhodobý senzor pro CGM v reálném čase
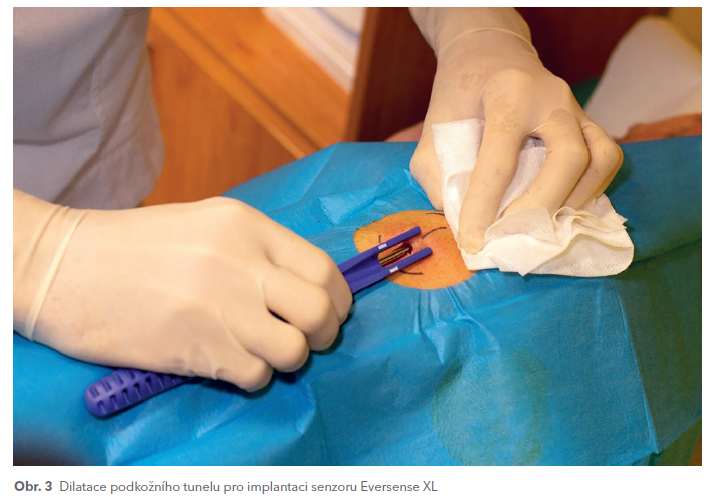
Základem systémů pro rt‑CGM je transdermální senzor, který se skládá z vnitřní měřicí části a části vnější, do které se vkládá vysílač. Jedinou výjimkou je v tomto ohledu nový implantabilní senzor Eversense XL (Senseonics Inc.), který se po provedení drobné kožní incize implantuje do podkoží v oblasti ramene. Senzor se zavádí za pomoci speciálního aplikátoru do hloubky asi 3–5 mm (obr. 3) a jeho výměna je třeba po 180 dnech od prvotní implantace. První informace o hodnotě glukózy začne senzor zobrazovat přibližně po 26 hodinách od implantace (zahřívací fáze). Podobně jako klasické senzory i implantovaný senzor vyžaduje vysílač, který se přikládá nad senzor a fixuje se na kůži pomocí náplasti. Výsledky měření se zobracují v aplikaci mobilního telefonu.
Implantabilní senzor měří koncentraci glukózy na fluorescenčním principu. Tento způsob měření umožňuje speciální fluorescenční polymer, který je součástí těla senzoru a reverzibilně váže glukózu. Světlo vyzařované z polymeru klesá nebo stoupá v závislosti na koncentraci glukózy a je detekováno speciálními fotodetektory, které jsou rovněž součástí senzoru. Informace z fotodetektorů je odeslána do vysílače, který vypočítá koncentraci glukózy i rychlost její změny a opět odešle tuto informaci do aplikace v mobilním telefonu. Přesnost měření implantabilního senzoru Eversense XL je velmi vysoká a je zcela srovnatelná s nejlepšími transdermálními senzory. Výhodou implantovaného senzoru je, že u něj odpadá nutnost pravidelných týdenních až dvoutýdenních výměn, a také fakt, že monitorace je zajištěna nepřetržitě. Lze se tak vyhnout několikadenním přestávkám, typickým pro výměny klasických senzorů, které bývají u některých pacientů příčinou zhoršení kompenzace v tomto období.
Základní indikace pro implantabilní senzor se neliší od indikací pro klasické senzory (obr. 4).
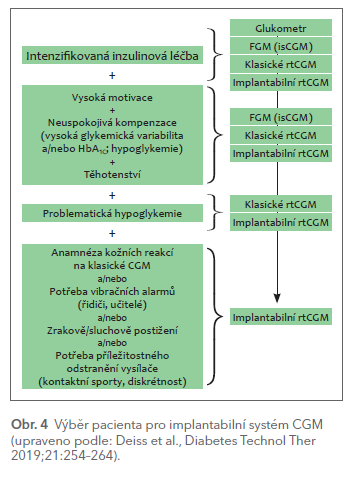
Výhodnější bývá u sportovců (včetně kontaktních sportů) nebo u pacientů, u kterých dochází ke ztrátám konvenčních senzorů například vlivem pocení. Výhodné jsou též vibrace vysílače, které upozorní například na blížící se hypoglykemii. Vysílač vibruje i tehdy, když není v dosahu mobilní telefon, a tento způsob upozornění je navíc zajímavou možností pro zrakově a/nebo sluchově postižené, a/nebo pro pacienty, jimž jejich pracovní zařazení neumožnuje využívat mobilní telefon. Při používání implantovaného senzoru jsou též méně časté lokální kožní reakce, které vídáme u klasických senzorů. Náplasti většiny transdermálních senzorů totiž obsahují isobornyl‑akrylát, který je důležitou příčinou kožních reakcí, jako je kontaktní dermatitida, nebo dokonce alergická reakce. Navíc se ukazuje, že výskyt reakcí významně stoupá, pokud isobornyl‑akrylát působí na pokožku déle než čtyři dny. Náplasti pro fixaci vysílače systému Eversense XL isobornyl‑akrylát neobsahují, a navíc možnost odejmutí vysílače a pravidelné výměny náplasti umožňují každodenní péči o pokožku nad implantovaným senzorem.
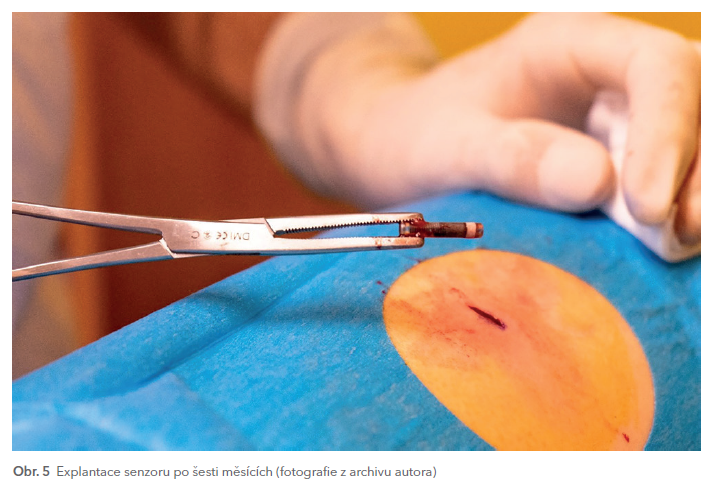
Nevýhodou implantovaného senzoru je nutnost pravidelných výměn senzoru, která se provádí opět z drobné kožní incize vždy ve zdravotnickém zařízení (obr. 5), a také nutnost kalibrovat senzor alespoň dvakrát denně pomocí glukometru.
Oproti prvním konfiguracím senzoru se výrazně zvýšilo procento senzorů, které vydrží měřit po celou dobu šesti měsíců. Na základě studie provedené v Kanadě i na základě vlastních zkušeností lze uvést, že přibližně 80 % senzorů spolehlivě měří po celou dobu šesti měsíců. Mezi možné kontraindikace implantace senzoru patří alergie na dexamethason a lokální anestetika (zejména lidokain, který je doporučen výrobcem, protože prokazatelně neovlivňuje funkčnost senzoru). Naopak antiagregační ani správně nastavená antikoagulační terapie není překážkou k implantaci. U pacientů s vrozeným krvácivým stavem je třeba postupovat individuálně a konzultovat hematologa. Sami jsme nezaznamenali žádné potíže u pacientky s těžší formou von Willebrandovy choroby, které byla před každým výkonem aplikována infuze koagulačních faktorů. Senzor není překážkou ani pro provedení magnetické rezonance. Implantace senzoru zatím není schválena u pacientů mladších 18 let. Prvotní zkušenosti, které byly získány na našem pracovišti, ukazují na vysokou přesnost systému a jeho bezproblémovou implantaci i explantaci.
Okamžité monitorování glukózy
Okamžité monitorování koncentrace glukózy – tzv. flash glucose monitoring (FGM) nebo také intermitentně skenované CGM (isCGM) – představuje technologii na pomezí mezi glukometry a rt‑CGM. Jediným zástupcem je v současnosti systém FreeStyle Libre (Abbott). Informaci o vývoji glukózy poskytuje teprve v okamžiku, kdy pacient přiloží speciální čtečku nebo „chytrý“ telefon s příslušnou aplikací do blízkosti senzoru. Senzor měří glukózu v podkoží 14 dní, je drobný, poměrně přesný a není nutné jej kalibrovat pomocí glukometru. Vysílač je fixní součástí senzoru. Systém FGM ale nemá integrovanou funkci alarmů, jejichž přítomnost je často nezbytná. Na druhou stranu někteří pacienti alarmy rt‑CGM netolerují.
Je prokázáno, že kompenzace diabetu se zlepšuje se vzrůstající frekvencí měření glukometrem. Doporučená frekvence měření glukometrem je u diabetiků 1. typu nejméně čtyři a více měření denně. Tento cíl je ale pro mnoho pacientů obtížně dosažitelný. Při použití FGM se však průměrná frekvence skenů („měření“) pohybuje okolo 16 denně. Podobně jako je tomu u rt‑CGM je navíc pacient po naskenování informován o aktuálním trendu glykemie. Výhodou FGM je jednoduchost systému, což se, mimo jiné, projevuje nižšími nároky na edukaci při zahájení používání FGM ve srovnání s iniciací rt‑CGM. Odpadá například nutnost edukace alarmů a nevyskytují se potíže spojené s kalibrací systému. Pacienti navíc nemusejí nabíjet vysílač, jako je tomu u některých jiných systémů, ani myslet na včasné zajištění nového vysílače, buď před skončením životnosti baterie, nebo po softwarově naprogramovaném ukončení jeho životnosti.
Účinnost FGM byla porovnávána s monitorací glukometrem v randomizované klinické studii IMPACT provedené u pacientů s diabetem 1. typu a uspokojivými vstupními hodnotami HbA1c. Ve skupině pacientů s FGM došlo k signifikantnímu snížení výskytu hypoglykemie, ale nedošlo ke snížení hladiny HbA1c. Hlavním důvodem je, že do studie byli zařazeni pouze dobře kompenzovaní pacienti s HbA1c < 58 mmol/mol (v průměru 50 mmol/mol), u kterých není jednoduché docílit dalšího zlepšení HbA1c, a významnějším klinickým cílem je snaha o snížení výskytu hypoglykemie. Je velice pravděpodobné, že u „průměrných“ pacientů s vyššími vstupními hodnotami HbA1c vede použití FGM ve srovnání s glukometrem jak ke snížení výskytu hypoglykemie, tak i ke snížení HbA1c. Tento předpoklad dokládá například rozsáhlá retrospektivní analýza z celkem 279 446 systémů pro FGM, ve které byl dokumentován výrazně nižší odhadovaný HbA1c i výskyt hypoglykemie v závislosti na počtu skenů.
Pozice kontinuální a okamžité monitorace v selfmonitoringu diabetu
Ze studie SWITCH a GOLD víme, že přidání rt‑CGM k inzulinové pumpě nebo perům vede ke zlepšení kompenzace, a naopak, po odebrání rt‑CGM se kompenzace pacientů rychle zhoršuje, a to i přes to, že si pacienti velmi pravidelně měří glykemii s frekvencí více než pěti měření za den. Znamená to, že efekt na zlepšení kompenzace není trvalý a že rt‑CGM není možné plnohodnotně nahradit glukometrem.
Přestože se vžil název „kontinuální monitorace glykemie“, současné systémy poskytují výsledek měření intermitentně v určitých intervalech, obvykle zcela postačujících každých pět minut, a zároveň stanovují koncentraci glukózy v intersticiální tekutině, nikoli v krvi. Pokud však dochází k rychlým změnám glykemie, může se koncentrace glukózy v podkoží od glykemie (koncentrace glukózy v krvi) lišit. Tento časový posun označujeme jako tzv. lag‑time (obvykle 5–10 minut). I když je koncentrace glukózy měřena senzorem v intersticiální tekutině a nemusí být nutně shodná s koncentrací glukózy v krvi, snahou výrobců systémů CGM je, aby byly mezi výsledky CGM a skutečnou glykemií co nejmenší rozdíly. Novější generace systémů pro rt‑CGM i FGM jsou po této stránce velmi přesné a ve většině případů umožňují pacientovi uvažovat o hodnotách udávaných senzorem jako o glykemii. Neznamená to ale, že je rt‑CGM zcela nezávislá na glukometrech. Většina systémů pro CGM musí být kalibrována pomocí hodnot zjištěných glukometrem (1–2krát denně). Systém pro FGM – FreeStyle Libre – kalibraci nevyžaduje. Nižší přesnost prvních generací senzorů ve srovnání s glukometry je hlavním důvodem, proč většina systémů pro rt‑CGM nebyla doposud akceptována FDA (Food and Drug Administration) jako plnohodnotná náhrada glukometrů. Pacienti by si tedy měli před každou aplikací inzulinu změřit glykemii glukometrem. Klinická praxe však ukazuje, že v řadě případů se pacienti spoléhají především na hodnoty ze senzoru a dodatečné ověření glukometrem rutinně neprovádějí. Přesto dosahují velmi dobrých výsledků. Důvodem je především zlepšení přesnosti současných generací systémů pro CGM, jejichž přesnost měření je srovnatelná s kvalitními glukometry. Paradoxně se tak stává, že hodnota zjištěná senzorem může být dokonce přesnější než hodnota stanovená glukometrem. Přesnost glukometrů i glukózových senzorů lze vyjádřit pomocí několika kritérií. Jedním z nejsledovanějších parametrů je hodnota MARD (mean absolute relative difference) vyjádřená v procentech (obr. 6).
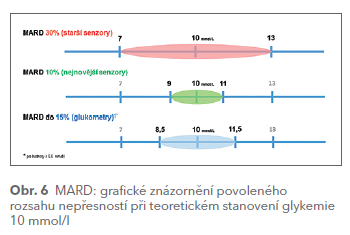
Uvádí se, že k tomu, aby pacienti mohli provádět bezpečná rozhodnutí pouze na základě hodnot zjištěných senzorem, by se měla přesnost senzorů vyjádřená pomocí hodnoty MARD pohybovat pod hranicí 10 %. Pro srovnání, v České republice platí od roku 2014 poměrně přísná pravidla pro glukometry, která pracují s hodnotou MARD do 15 % (pro hodnoty ≥ 5,6 mmol/l). U nejnovějších systémů pro CGM se hodnota MARD pohybuje okolo 9 %.
Jak bylo uvedeno, pravidelné používaní rt‑CGM i FGM přináší lepší výsledky ve srovnání s monitorací založenou na glukometrech. V současné době máme k dispozici také randomizovanou studii CORRIDA zabývající se srovnáním rt‑CGM a FGM u pacientů s diabetem 1. typu. Použití rt‑CGM, ale nikoli FGM, bylo v této studii spojeno se signifikantním snížením času stráveného v hypoglykemii a se zvýšením času stráveného v tzv. cílovém rozmezí (3,9–10 mmol/l). Tato studie potvrzuje předpoklad, že použití alarmů kontinuální monitorace je z hlediska prevence hypoglykemie velmi důležité.
Postavení kontinuální monitorace glykemie v léčbě diabetu se bude v příštích letech dále zvyšovat také díky zavedení uzavřeného okruhu („umělé slinivky“) do běžné klinické praxe. Je nepochybné, že uzavřený okruh přináší další výrazné zlepšení kompenzace diabetu a zvyšuje kvalitu života pacientů. V tomto roce budou v ČR dostupné první dva systémy pro automatické dávkování inzulinu. Jedná se o tzv. pokročilé hybridní systémy, které automaticky mění rychlost bazální dávky inzulinu na základě informací ze senzoru, bolusy musí zatím pacient aplikovat na základě svého rozhodnutí, přesto jde o velice významný krok směrem k plně automatické umělé slinivce.
Závěr
Možnosti monitorace glykemie se v posledních letech dramaticky zlepšily. V současné době rozlišujeme tři stupně monitorace – monitoraci pomocí glukometru (SMBG), okamžité (FGM) a kontinuální (CGM) monitorování glukózy. V rámci CGM můžeme volit mezi senzory pro krátkodobé použití a novým implantabilním senzorem pro dlouhodobé použití. Je prokázáno, že každodenní používaní rt‑CGM nebo FGM přináší lepší výsledky ve srovnání s monitorací založenou na glukometrech. Zejména u pacientů s diabetem 1. typu senzory postupně nahrazují glukometry na pozici hlavního způsobu monitorace a tento trend bude dále sílit. Je tedy velmi pravděpodobné, že tak jako zavedení glukometrů před přibližně 35 lety výrazně přispělo především ke snížení výskytu a závažnosti akutních komplikací diabetu 1. typu, tak širší zavedení kontinuálního i okamžitého monitorování glykemie přispěje k významnému snížení výskytu závažných chronických komplikací.
Literatura je k dispozici u autora.
Zdroj: MT