Dětské astma v terénní pneumologické praxi
Výskyt astmatu v dětském věku, tj. u osob do 18 let, trvale v posledních dekádách v ekonomicky vyspělých zemích, kam se řadí i Česká republika, narůstá. Astma je nejčastější chronickou chorobou dětského věku, pandemie covidu výskyt astmatu ve všech věkových kategoriích urychlila. Pokud je diagnóza stanovena včas a je včas zahájena účinná farmakoterapie, jejímž základem jsou inhalační kortikosteroidy, a to bez ohledu na věk či fenotypy astmatu, je v drtivé většině dosaženo plné kontroly astmatu, pacient pak řídí své astma, nikoliv aby astma řídilo život pacienta.
Úvod
Pohled na problematiku diagnózy a léčby průduškového astmatu (asthma bronchiale, dále jen astma) u dětí je předestřen prizmatem pneumologa v terénní ambulanci, která pečuje především o dospělé pacienty. Historicky se od původně nástavbového oboru pneumologie a ftizeologie s primárním zaměřením na dospělé pacienty v části pneumologické a na pacienty bez věkového omezení v části ftizeologické oddělil před několika lety obor dětská pneumologie. Na Oddělení respiračních nemocí LERYMED spol. s r.o. se o dětské pacienty s astmatem od věku 3 let starám více než 30 let. K tomu mne především přivedla skutečnost, že jako astmatolog jsem se setkával se žádostí svých dospělých astmatických pacientů, zda bych se jim nepodíval na jejich dítě či vnouče.
O děti a adolescenty s astmatem, tj. pacienty ve věku do 18 let, resp. do 19 let, se v České republice (ČR), kde je na rozdíl od většiny zemí astmatologická péče v rukou specialistů, tj. pneumologů, dětských pneumologů a alergologů a klinických imunologů, starají ve většině alergologové. Je to dáno tím, že dětských pneumologů je v terénních ambulancích velmi málo, zatímco síť alergologů je rozsáhlá a tím i dostupná. Recentní epidemiologická data uvedená na webových stránkách Ústavu zdravotnických informací a statistiky (ÚZIS) ČR (www.uzis.cz) v roce 2023 uvádějí, že v ČR je dispenzarizováno celkem 524 863 pacientů s astmatem, ale data z alergologických ambulancí jsou z roku 2017 a data z pneumologických ambulancí z roku 2020, tedy včetně prvního roku covidové pandemie, která jistě statistiky změní. Z toho bylo 60 % pacientů dispenzarizováno u alergologů a 40 % u pneumologů, což je v ČR již dlouhodobý trend. Rozdělení na dětské a dospělé pacienty je v našem výkaznictví navíc zkresleno skutečností, že alergologové vykazují děti ve věku do 19 let a pneumologové jen do věku 15 let, navíc je zkreslení ovlivněno skutečností, že přibližně třetina pacientů je léčena a vykazována současně jak u pneumologů, tak i u alergologů. Odhadovaná prevalence astmatu v ČR je 8 %, v dětské populaci kolem 12 %. Astma je nejčastější chronickou nemocí dětského věku a jeho prevalence celosvětově, zvláště v ekonomicky vyspělých zemích, stále vzrůstá. V ordinaci LERYMED jsme měli v roce 2023 dispenzarizováno celkem 8 741 pacientů s astmatem, z toho byla jen 2 % v dětském věku, ale s adolescenty staršími 15 let by toto číslo bylo vyšší.
Základní světové doporučení pro diagnózu, léčbu a prevenci astmatu, jež vydává každoročně Globální inciativa pro astma (GINA), dělí dětský věk na 0–5 let, 6–11 let a na děti a adolescenty starší 12 let. Zde je doporučení identické již s diagnostikou a léčbou pro dospělé. Evropská respirační společnost (ERS) vydala v roce 2021 doporučení pro klinickou praxi pro děti s astmatem ve věku 5–16 let. Český doporučený postup pro diagnózu a léčbu astmatu vydaný společně Českou pneumologickou a ftizeologickou společností (ČPFS), Českou společností pro alergologii a klinickou pneumologii (ČSAKI) a Českou společností pro dětskou pneumologii (ČSDP) je určen pro děti starší 12 let a dospělé.
Astma a covid
Pandemie covidu‑19, která se oficiálně objevila na počátku roku 2020 a dosud, i když neoficiálně, trvá, resp. právě v ČR opět vrcholí, přinesla nárůst incidence astmatu, a to i v dětském věku. U osob, které byly geneticky determinovány ke vzniku atopického onemocnění (atopický ekzém, astma, alergická rýma, potravinová alergie), došlo po prodělaném onemocnění covidem k demaskování astmatu nebo i alergické rýmy. Naproti tomu pacienti s astmatem či alergickou rinosinusitidou, kteří byli v době infekce covidem již léčeni základními protizánětlivými dlouhodobě podávanými léky, jimiž jsou inhalační, resp. intranazální kortikosteroidy (IKS, INKS), měli průběh covidu mírnější, zvláště po navýšení dávek IKS. Léčba INKS je nadále doporučována při ztrátě čichu, kterou opět současná infekční varianta omikron přináší.
Nárůst počtu dětských pacientů s astmatem vytváří velký tlak na lékaře primární péče (pediatry) a logicky i na terénní ambulance specialistů. V Praze se objednací doba k prvnímu vyšetření nyní pohybuje v řádu měsíců, ale i mimo Prahu jsou objednací doby velmi dlouhé.
Jak je výše uvedeno, kompletní statistická data incidence a prevalence astmatu za poslední tři roky zatím nejsou dostupná. Český statistický úřad (ČSÚ) uvádí v respiračních příčinách úmrtí v roce 2022, že na astma v tomto roce zemřelo 222 osob, což je cca o 100 % výše, než tomu bylo v letech předešlých, kdy se úmrtnost pohybovala kolem 100 osob. Úmrtím na astma jsou v ČR ohroženy především osoby, které o diagnóze dosud nevěděly, nebo astmatici, kteří nejsou léčeni. Pro srovnání, úmrtnost na chronickou obstrukční plicní nemoc (CHOPN), na kterou se však v dětském věku neumírá, dosáhla v roce 2022 celkem 3 068 osob.
Diagnóza astmatu
Definice
Jak pro jakoukoliv chronickou nemoc, tak i pro astma je důležitá včasná diagnóza a včasná účinná léčba. K tomu se přidává ještě nefarmakologická prevence (primární, sekundární a terciární), pokud je vůbec u dané choroby uskutečnitelná. V případě astmatu je primární prevence stále obtížně realizovatelná.
Podle recentní definice GINA z roku 2023 je astma heterogenní onemocnění obvykle charakterizované chronickým zánětem dýchacích cest. Astma je definováno anamnézou respiračních příznaků, jako jsou pískoty, dušnost, tíže na hrudi a kašel, které jsou variabilní v čase a v intenzitě společně s variabilní bronchiální obstrukcí, která se později může stát perzistující. Všechny příznaky astmatu však nejsou pro astma specifické, v mladším dětském věku odpadá příznak tíže na hrudi. Nejčastějším příznakem dětského astmatu je kašel mimo respirační infekt, někdy noční, často se vyskytující po fyzické námaze, a pískoty na hrudníku. Zánět u astmatu v dětském věku je dominantně eozinofilní.
Stanovení diagnózy
Každý z příznaků astmatu má svou diferenciální diagnózu, která se v mladším dětském věku liší od diagnózy dospělých, rovněž se liší základní diferenciální diagnóza astmatu. Zde nelze pominout bronchopulmonální dysplazii (BPD), bronchiolitidu, cystickou fibrózu, ciliární dysfunkci, bronchiektazie, dysfunkci hlasových vazů (VCD), gastroezofageální refluxní nemoc (GERD) a v neposlední řadě i vdechnuté cizí těleso. Pro riziko vzniku BPD jsou anamnesticky velmi důležité perinatologické údaje. Vznik BPD je potencován nízkou porodní hmotností, resp. nízkou zralostí plodu a léčbou kyslíkem v inkubátoru.
V běžné klinické praxi je pro diagnózu astmatu u kojenců a dětí ve věku do pěti let stále přínosný predikční index astmatu (API) tvořený dvěma velkými kritérii, kterými jsou astma u rodičů a lékařsky potvrzená diagnóza atopického ekzému, a třemi malými kritérii, jimiž jsou eozinofilie v periferní krvi, výskyt pískotů nesouvisející s nachlazením a lékařsky potvrzená alergická rýma. Při splnění jednoho velkého kritéria a dvou malých kritérií je diagnóza astmatu velmi pravděpodobná. Americké doporučení pro rodinné lékaře doporučuje přiklonit se k diagnóze astmatu a zahájit dlouhodobou protizánětlivou léčbu u dětí v tomto věku, které měly v posledním roce čtyři a více epizod pískotů, jež přetrvávaly více než jeden den a objevovaly se ve spánku, zvláště u pacientů s rizikovými faktory (astma u rodičů, atopický ekzém, alergická rýma).
Vyšetření funkce plic a další základní vyšetření
Diagnóza astmatu je postavena na výskytu příznaků kompatibilních s astmatem a na průkazu variabilní a reverzibilní bronchiální obstrukce, resp. na průkazu bronchiální hyperreaktivity (BHR). Základním vyšetřením je proto spirometrické vyšetření metodou smyčky průtok/objem (F/V) a provedení standardního bronchodilatačního testu (BDT) se čtyřmi dávkami salbutamolu (inhalační beta2-agonista s rychlým nástupem účinku a s krátkodobým účinkem trvajícím 4 hodiny – SABA) přes inhalační nástavec bez masky. Odpověď na bronchodilatancia se hodnotí po 20 či 30 minutách. BDT je nutno provést i v případě primárně prokázaných normálních ventilačních hodnot. Spirometrii, která vyžaduje spolupráci pacienta, je možno provést u dětí ve věku od 3 let, doporučení GINA oficiálně uvádějí věk od 6 let. Provedení spirometrie patří do rukou zkušených a dobře vyškolených zdravotních sester, další podmínkou je vhodný animační program pro vyšetřování malých dětí. V roce 2023 byl publikován na webových stránkách ČPFS (www.plicnilekarstvi.cz) doporučený postup pro provedení a interpretaci spirometrie v předškolním věku. Za pozitivní BDT se považuje signifikantní změna zlepšení forsírované (usilovné) vitální kapacity (FVC) o 10 % výchozí hodnoty, zlepšení hodnoty usilovného výdechu za první sekundu (FEV1) o 12 % výchozí hodnoty, což se liší od průkazu pozitivity BDT u dospělých, kde je nutné zlepšení o 12 % a o minimálně 200 ml, či změna vrcholového výdechového průtoku (PEF) o 15 % výchozí hodnoty. U všech věkových kategorií je přínosné hodnotit tíži obstrukce a její změnu v periferních dýchacích cestách pomocí hodnoty průtoku na úrovni 25 %, 50 % či 75 % FVC (MEF25,50,75). Změnou v novém hodnocení BDT je zlepšení FVC i FEV1 o 10 % náležité hodnoty (populační normy) či změna FEV0,75 o 8,5 % náležité hodnoty.
Pokud jsou ventilační hodnoty normální a BDT negativní, je vhodné provést bronchokonstrikční test buď přímými podněty, jež působní přímo na hladkou svalovinu průdušek (metacholin, histamin), nebo nepřímými podněty (inhalace manitolu, 8minutový test fyzickou zátěží, resp. volným během v otevřeném prostoru), které mají ve srovnání s přímými podněty sice nižší senzitivitu, ale vyšší specifitu pro diagnózu astmatu. V LERYMED používáme pouze 8minutový test během venku.
Pro ověření diurnální variability a monitorování průduškové obstrukce je vhodné domácí měření ranní a večerní hodnoty PEF udávané v l/min pomocí výdechoměru (peak flow meter). Na tomto monitorování byla v minulosti založena většina krátkodobých i dlouhodobých klinických studií ověřujících účinnost antiastmatik. Fyziologicky kolísá diurnální variabilita u dospělých do 10 %, u dětí do 12 %. Pro její výpočet lze použít vzorec: variabilita PEF (v %) = PEFvečerní – PEFranní/PEFvečerní + PEFranní × 200 či PEFnejlepší – PEFnejhorší/PEFnejhorší × 100. Aktuální hodnotu PEF doporučuji měřit i pro verifikaci ponámahové bronchokonstrikce u sportujících dětí a pro verifikaci noční obstrukce.
Starším dětem, zhruba ve věku od 10 let, u nás provádíme ještě vyšetření síly dýchacích svalů (tzv. ústní tlaky), které je nutno s odstupem měsíců či po plicní rehabilitaci opakovat. Do našeho vyšetřovacího spektra ještě patří bodypletysmografie a vyšetření plicní difuze.
U spolupracujících dětí ve věku od šesti let vyšetřujeme koncentraci oxidu dusnatého (NO) ve vydechovaném vzduchu (FeNO), hodnota nad 20 ppb (parts per billion) svědčí o eozinofilním zánětu v dolních dýchacích cestách. Toto vyšetření je nutno provést před spirometrií. Pro fenotypizaci astmatu je dále důležité ještě vyšetření krevního obrazu, kde pátráme po eozinofilii, vyšetření celkového imunoglobulinu E (IgE), vyšetření eozinofilního kationického proteinu (ECP) a cílené vyšetření specifických IgE. Samozřejmá je nutnost alergologického vyšetření a nezřídka vyšetření ORL. Při prvním vyšetření indikuji i zadopřední skiagram hrudníku.
Stanovení tíže, úrovně kontroly astmatu a fenotypu
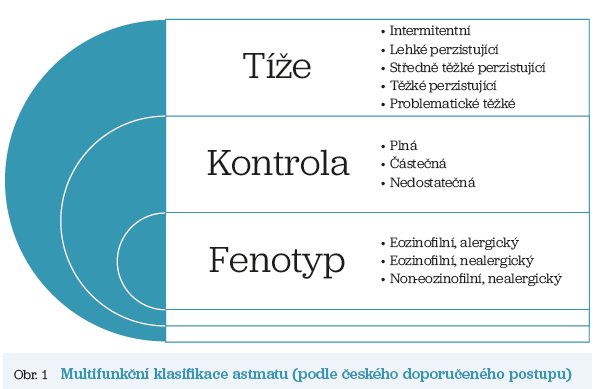 V ČR se používá multifunkční kombinovaná klasifikace astmatu, tj. podle tíže, podle úrovně kontroly a podle fenotypu (obr. 1). Klasifikace podle tíže do pěti stupňů, která nebyla nikdy opuštěna, rozděluje astma na intermitentní, lehké perzistující, středně těžké perzistující, těžké perzistující a problematické těžké astma (PTR), které se nadále dělí na obtížně léčitelné astma (OLA) a na těžké refrakterní astma (TRA). Tomuto rozdělení odpovídá i pětistupňová farmakoterapie. Recentní dokument GINA se vrací ke klasifikaci astmatu i podle tíže a dělí jej na lehké, středně těžké a těžké, úroveň léčby je dělena do pěti stupňů.
V ČR se používá multifunkční kombinovaná klasifikace astmatu, tj. podle tíže, podle úrovně kontroly a podle fenotypu (obr. 1). Klasifikace podle tíže do pěti stupňů, která nebyla nikdy opuštěna, rozděluje astma na intermitentní, lehké perzistující, středně těžké perzistující, těžké perzistující a problematické těžké astma (PTR), které se nadále dělí na obtížně léčitelné astma (OLA) a na těžké refrakterní astma (TRA). Tomuto rozdělení odpovídá i pětistupňová farmakoterapie. Recentní dokument GINA se vrací ke klasifikaci astmatu i podle tíže a dělí jej na lehké, středně těžké a těžké, úroveň léčby je dělena do pěti stupňů.
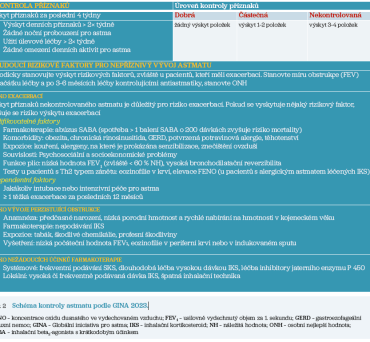 Úroveň kontroly astmatu podle příznaků a použití úlevové léčby za poslední čtyři týdny je třístupňová a dělí kontrolu na plnou, částečnou či nedostatečnou, GINA používá rozdělení na kontrolu dobrou, částečnou a nedostatečnou, kde používá i termín nekontrolované astma. Klasifikace astmatu podle tíže je v ČR zakomponována do podmínek úhrady jednotlivých antiastmatik. Klinické konsekvence komplexní kontroly astmatu uvádí obrázek 2.
Úroveň kontroly astmatu podle příznaků a použití úlevové léčby za poslední čtyři týdny je třístupňová a dělí kontrolu na plnou, částečnou či nedostatečnou, GINA používá rozdělení na kontrolu dobrou, částečnou a nedostatečnou, kde používá i termín nekontrolované astma. Klasifikace astmatu podle tíže je v ČR zakomponována do podmínek úhrady jednotlivých antiastmatik. Klinické konsekvence komplexní kontroly astmatu uvádí obrázek 2.
Podle fenotypu se astma dělí na eozinofilní alergické (Th2 high), eozinofilní nealergické (Th2 low) a non‑eozinofilní nealergické (ILC2 high). Th2 je pomocný (helper) lymfocyt, což je hlavní řídicí buňka adaptivní imunologické odpovědi, ILC2 je přirozená lymfoidní buňka 2. typu, která zprostředkovává interakci mezi přirozenou a adaptivní imunitou.
Hlavním cílem léčby astmatu je dosažení plné kontroly, tj. bez příznaků, bez nutnosti používat úlevovou léčbu více než dvakrát týdně, zde se nepočítá použití před fyzickou námahou, možnost vést produktivní a fyzicky aktivní život, normální nebo téměř normální funkce plic, žádné exacerbace (vzplanutí), dříve označované jako astmatický záchvat. Pro ohodnocení úrovně kontroly astmatu byl vypracován mezinárodní certifikovaný Test kontroly astmatu – TKA (ACT – Asthma Control Test), který je i pro pacienty dostupný např. na www.asthmacontroltest.com/cs‑cz/ či na webových stránkách České iniciativy pro astma – ČIPA (www.astmatest.cz). K dispozici je test pro děti ve věku 4–11 let, který obsahuje 7 otázek, maximum je 27 bodů, a test pro děti starší 12 let, který obsahuje 5 otázek, maximum je 25 bodů.
Farmakoterapie astmatu
Antiastmatika se dělí na kontrolující (udržující, dlouhodobě podávaná) a na úlevová, používaná k odstranění příznaků, k zabránění rozvoji a k léčbě exacerbace. Úlevové léky je možno podávat i v nebulizaci (kompresorové či ultrazvukové nebulizátory). Nově formulovanou skupinou jsou protizánětlivé úlevové léky (AIR, anti‑inflammatory reliever therapy), což je IKS + formoterol, který patří do skupiny beta2-agonistů s dlouhodobým účinkem (LABA), a navíc má rychlý nástup účinku, či nepreferovaná volná kombinace IKS + SABA.
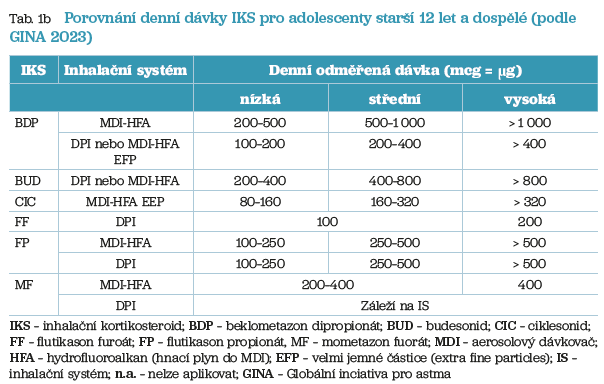
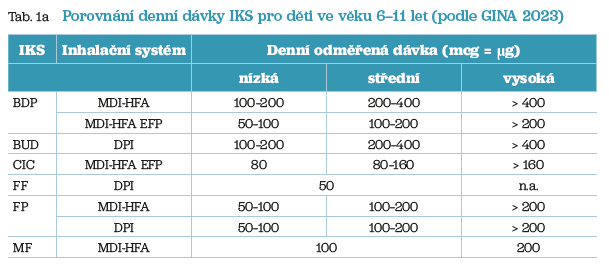 Základním udržujícím lékem u všech forem astmatu a napříč všemi věkovými skupinami jsou IKS, které je nutno indikovat bezprostředně po stanovaní diagnózy astmatu. Precizaci IKS podle dávky na nízkou, střední a vysokou uvádí tabulka 1a, b. Recentní vydání GINA znovu akcentuje doporučení, aby v případě aplikace základního úlevového léku (SABA), kterým je v dětském věku dominantně salbutamol, kdy pacient není léčen udržovací dávkou IKS, což se týká nejlehčích forem astmatu, byla současně podána jedna dávka IKS, nebo raději jedna dávka AIR, pokud to věk pacienta umožňuje. IKS lze podávat samostatně nebo v kombinaci s LABA (inhalační beta2 agonista s dlouhodobým, tj. 12hodinovým působením), či s U‑LABA (inhalační beta2 agonista s ultradlouhodobým, tj. 24hodinovým působením) v jednom inhalačním systému v tzv. fixní kombinaci (FK). Fixní kombinace, které vstoupily do léčby astmatu v roce 1999 (salmeterol/flutikason propionát), resp. v roce 2000 (formoterol/budesonid), umožnily podstatně snížit denní dávku IKS a tím zvýšit bezpečnost léčby. Za posledních téměř 25 let byly navíc vyvinuty nové molekuly jak beta2 agonistů, tak IKS a přidaly se nové inhalační systémy (IS) pro jejich aplikaci, což vedlo k dalšímu snížení dávky IKS. IKS v monoterapii či ve FK lze podávat pravidelně (1× či 2× denně) nebo v režimu (S)MART (maintenance and reliever therapy, kdy „S“ původně znamenalo Symbicort, později Single), tj. udržovací a úlevová léčba v jednom IS. Jedná se o FK IKS/formoterol. U lehkých forem astmatu (intermitentní a lehké perzistující) je doporučeno i podávání FK IKS/formoterol podle potřeby (as‑needed). ERS v roce 2023 publikovala doporučený postup pro toto schéma farmakoterapie, včetně upozornění na vhodnost implementace do národních doporučených postupů v zemích Evropské unie. Je potěšitelné, že tuto novou strategii v úlevové léčbě astmatu již akceptoval v roce 2023 i Státní ústav pro kontrolu léčiv (SÚKL) a implementoval doporučení neužívat SABA v monoterapii do souhrnů údajů o léčivých přípravcích obsahujících SABA. Dávku IKS je nutno snížit na nejnižší, která udrží astma pod plnou kontrolou, léčbu IKS se nyní nedoporučuje zcela vysadit.
Základním udržujícím lékem u všech forem astmatu a napříč všemi věkovými skupinami jsou IKS, které je nutno indikovat bezprostředně po stanovaní diagnózy astmatu. Precizaci IKS podle dávky na nízkou, střední a vysokou uvádí tabulka 1a, b. Recentní vydání GINA znovu akcentuje doporučení, aby v případě aplikace základního úlevového léku (SABA), kterým je v dětském věku dominantně salbutamol, kdy pacient není léčen udržovací dávkou IKS, což se týká nejlehčích forem astmatu, byla současně podána jedna dávka IKS, nebo raději jedna dávka AIR, pokud to věk pacienta umožňuje. IKS lze podávat samostatně nebo v kombinaci s LABA (inhalační beta2 agonista s dlouhodobým, tj. 12hodinovým působením), či s U‑LABA (inhalační beta2 agonista s ultradlouhodobým, tj. 24hodinovým působením) v jednom inhalačním systému v tzv. fixní kombinaci (FK). Fixní kombinace, které vstoupily do léčby astmatu v roce 1999 (salmeterol/flutikason propionát), resp. v roce 2000 (formoterol/budesonid), umožnily podstatně snížit denní dávku IKS a tím zvýšit bezpečnost léčby. Za posledních téměř 25 let byly navíc vyvinuty nové molekuly jak beta2 agonistů, tak IKS a přidaly se nové inhalační systémy (IS) pro jejich aplikaci, což vedlo k dalšímu snížení dávky IKS. IKS v monoterapii či ve FK lze podávat pravidelně (1× či 2× denně) nebo v režimu (S)MART (maintenance and reliever therapy, kdy „S“ původně znamenalo Symbicort, později Single), tj. udržovací a úlevová léčba v jednom IS. Jedná se o FK IKS/formoterol. U lehkých forem astmatu (intermitentní a lehké perzistující) je doporučeno i podávání FK IKS/formoterol podle potřeby (as‑needed). ERS v roce 2023 publikovala doporučený postup pro toto schéma farmakoterapie, včetně upozornění na vhodnost implementace do národních doporučených postupů v zemích Evropské unie. Je potěšitelné, že tuto novou strategii v úlevové léčbě astmatu již akceptoval v roce 2023 i Státní ústav pro kontrolu léčiv (SÚKL) a implementoval doporučení neužívat SABA v monoterapii do souhrnů údajů o léčivých přípravcích obsahujících SABA. Dávku IKS je nutno snížit na nejnižší, která udrží astma pod plnou kontrolou, léčbu IKS se nyní nedoporučuje zcela vysadit.
 Alternativu k pravidelné monoterapii IKS u lehkých forem astmatu představuje perorální podávání antileukotrienu (antagonista leukotrienového receptoru, LTRA) montelukastu, kde je možno využít jeho systémových účinků k léčbě alergické rýmy či atopického ekzému. Pak je však nutno podat nízkou dávku IKS v případě aplikace SABA. Montelukast se také přidává k pravidelné léčbě IKS či FK, zvláště u ponámahové formy astmatu.
Alternativu k pravidelné monoterapii IKS u lehkých forem astmatu představuje perorální podávání antileukotrienu (antagonista leukotrienového receptoru, LTRA) montelukastu, kde je možno využít jeho systémových účinků k léčbě alergické rýmy či atopického ekzému. Pak je však nutno podat nízkou dávku IKS v případě aplikace SABA. Montelukast se také přidává k pravidelné léčbě IKS či FK, zvláště u ponámahové formy astmatu.
Inhalační anticholinergikum s ultradlouhodobým účinkem tiotropium (U‑LAMA) v IS Respimat se v mladším dětském věku používá na stupni 4 léčby jen ojediněle.
Personalizovaná biologická, fenotypicky precizovaná léčba těžkého problematického astmatu (anti‑IgE, anti‑IL‑4Rx, tj. anti‑IL‑5, anti‑IL‑5Rx) by měla být zvážena před dlouhodobou léčbou systémovými kortikosteroidy (SKS), které mají závažné nežádoucí systémové účinky. V ČR jsou dvě centra pro biologickou léčbu těchto nejtěžších forem astmatu u dětí a adolescentů (Pediatrická klinika FN Motol a Pediatrická klinika FN Olomouc).
Specifická alergenová imunoterapie (SAIT) zcela patří do rukou alergologů.
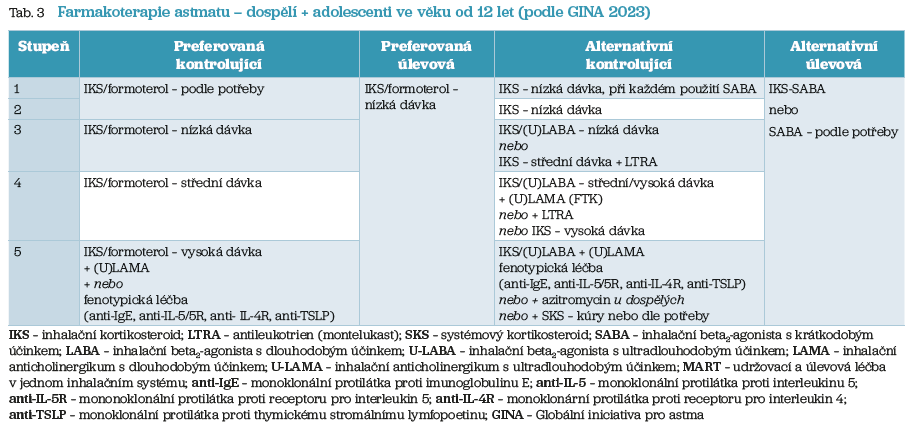
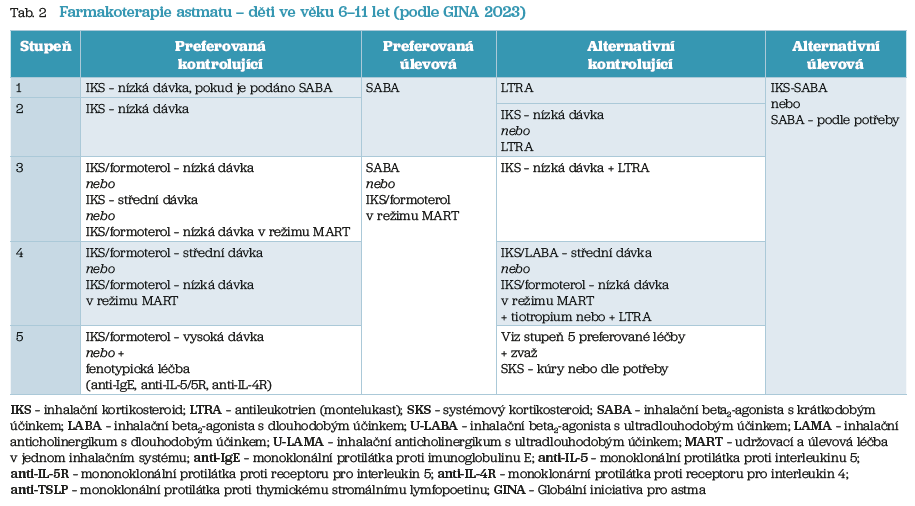 Schéma léčby u dětí ve věku 6–11 let přibližuje tabulka 2, schéma léčby dospělých a adolescentů věku od 12 let ukazuje tabulka 3.
Schéma léčby u dětí ve věku 6–11 let přibližuje tabulka 2, schéma léčby dospělých a adolescentů věku od 12 let ukazuje tabulka 3.
Inhalační systémy
 Inhalační podání antiastmatik je preferovanou léčbou všech věkových kategorií. Inhalační systém je nutno vybrat, naučit pacienta či osobu o něj pečující správné inhalační technice (správná manipulace + správná inhalace, resp. správný inhalační manévr) a tuto techniku pravidelně kontrolovat a opakovaně pacienta edukovat. Při výběru IS je rozhodující věk dítěte, kdy je přínosná věková stratifikace na 0–6 let, 6–12 let a 12–18 let. Nejproblematičtější je skupina 0–6 let. Aeroslový dávkovač (MDI) + inhalační nástavec s maskou, kdy je nutno vybrat vhodnou velikost masky, se používá do věku 3 roky, inhalační nástavec s náustkem od 3 let. Aerosolový dávkovač se užívá ve věku od 6 let, Diskus (mnohodávkový IS pro práškovou formu léku‑DPI) od 4 let, Turbuhaler (rezervoárový DPI) od 5 let; nebulizátory s maskou do 3 let, u starších dětí se užívají nebulizátory s náustkem. V kategorii 6–12 let lze dále použít IS Respimat (SMI – soft mist inhaler), který lze podávat i přes inhalační nástavec, Aeroliser a Breezhaler (jednodávkové DPI) či Easyhaler (rezervoárový DPI). Pro věkovou kategorii 12 a více let je portfolio IS rozšířeno o Elliptu, Forspiro, Orbicel a Airmaster (mnohodávkové DPI) a o Nexthaler, Spiromax, Twisthaler (rezervoárové DPI).
Inhalační podání antiastmatik je preferovanou léčbou všech věkových kategorií. Inhalační systém je nutno vybrat, naučit pacienta či osobu o něj pečující správné inhalační technice (správná manipulace + správná inhalace, resp. správný inhalační manévr) a tuto techniku pravidelně kontrolovat a opakovaně pacienta edukovat. Při výběru IS je rozhodující věk dítěte, kdy je přínosná věková stratifikace na 0–6 let, 6–12 let a 12–18 let. Nejproblematičtější je skupina 0–6 let. Aeroslový dávkovač (MDI) + inhalační nástavec s maskou, kdy je nutno vybrat vhodnou velikost masky, se používá do věku 3 roky, inhalační nástavec s náustkem od 3 let. Aerosolový dávkovač se užívá ve věku od 6 let, Diskus (mnohodávkový IS pro práškovou formu léku‑DPI) od 4 let, Turbuhaler (rezervoárový DPI) od 5 let; nebulizátory s maskou do 3 let, u starších dětí se užívají nebulizátory s náustkem. V kategorii 6–12 let lze dále použít IS Respimat (SMI – soft mist inhaler), který lze podávat i přes inhalační nástavec, Aeroliser a Breezhaler (jednodávkové DPI) či Easyhaler (rezervoárový DPI). Pro věkovou kategorii 12 a více let je portfolio IS rozšířeno o Elliptu, Forspiro, Orbicel a Airmaster (mnohodávkové DPI) a o Nexthaler, Spiromax, Twisthaler (rezervoárové DPI).
Opakovaná edukace je základem správné inhalační techniky. Na našem pracovišti jsou při první preskripci dítě a doprovázející osoba sestrou v ordinaci edukovány za pomoci placeba či trenažéru IS. Inhalační nástavec je u nás přímo vydáván, totéž se týká nebulizátoru. Široce oceňovaným pomocníkem ve správné inhalační technice je edukační web www.mujinhalator.cz. Do portfolia IS jistě v dohledné době přibydou další konektivní inhalační systémy, které mají připojený či pevně zabudovaný senzor, jenž komunikuje s aplikací v chytrém mobilu. Na našem trhu je zatím jediný konektivní IS Breezhaler pro fixní trojkombinaci (IKS/U‑LABA/U‑LAMA) indikovanou pro pacienty s astmatem ve věku od 18 let. Od konektivity v léčbě astmatu se očekává zlepšení adherence k léčbě, zlepšení inhalační techniky, zlepšení kontroly astmatu a posílení důvěry pacientů ve schopnost řídit, resp. kontrolovat své astma. Předpokládá se, že jednou ze skupin, která bude konektivitu astmatu přednostně akceptovat, jsou adolescenti.
Nefarmakologické intervence
Nefarmakologické intervence či režimová opatření spadají do sekundární či terciární prevence. Patří sem omezení expozice či úplné vyhnutí se spouštěčům, které zhoršují průběh astmatu a vyvolávají exacerbace. Což jsou alergeny a škodliviny ve vnějším prostředí, včetně škodlivin v budovách či bytech. V dětském věku je častým problémem vyhnutí se kontaktu s alergenem, na který je dítě senzibilizováno, pokud tento alergen produkuje rodinný domácí mazlíček (pes, kočka apod). Velmi závažné je kouření rodičů v bytě či v automobilu, u adolescentů je vedle aktivního kouření na vzestupu vapování či používání jiných návykových volně prodejných látek. Na tomto poli se již i u nás legislativa částečně upravila. V městských a průmyslových aglomeracích jsou v ČR časté smogové situace (zimní, ale i letní smog), za nichž je velmi škodlivé pobývat, nebo dokonce sportovat venku. Dalším obecně vzrůstajícím rizikovým faktorem pro průběh astmatu je obezita.
Vedení léčby
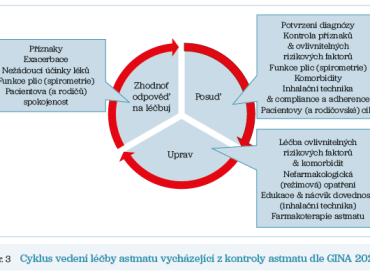 Léčbu astmatu je nutno pravidelně kontrolovat (obr. 3), včetně compliance (ochota akceptovat rady lékaře a řídit se jimi) a adherence (přilnutí) k léčbě. Velmi závažná je vědomá non‑compliace, kterou produkuje rodič tím, že udržovací antiastmatika dítěti nepodává. Specifickým a vzrůstajícím problémem v dětském věku je střídavá péče rozvedených rodičů, kdy jeden z rodičů s diagnózou a léčbou astmatu nesouhlasí. Kortikofobie a negativní vliv sociálních sítí na tomto poli byly a jsou stále velkým problémem.
Léčbu astmatu je nutno pravidelně kontrolovat (obr. 3), včetně compliance (ochota akceptovat rady lékaře a řídit se jimi) a adherence (přilnutí) k léčbě. Velmi závažná je vědomá non‑compliace, kterou produkuje rodič tím, že udržovací antiastmatika dítěti nepodává. Specifickým a vzrůstajícím problémem v dětském věku je střídavá péče rozvedených rodičů, kdy jeden z rodičů s diagnózou a léčbou astmatu nesouhlasí. Kortikofobie a negativní vliv sociálních sítí na tomto poli byly a jsou stále velkým problémem.
Chyby v diagnostice a léčbě astmatu u dětí
Obtíže v diagnostice i léčbě astmatu se vyskytovaly vždy, ale jejich spektrum se během posledních let v některých aspektech mění. Tento můj ryze subjektivní pohled vychází z mé klinické praxe. Výčet je heslovitý.
Zástupná diagnóza astmatu – používají se termíny recidivující obstrukční či spastická bronchitida, náběh na astma, alergický kašel apod. Někdy se tyto zástupné diagnostické termíny objevují i v propouštěcích zprávách z opakovaných hospitalizací dětí s chybně nediagnostikovaným astmatem.
Neindikování vyšetření u specialisty, tj. alergologa či pneumologa, při podezření na astma.
Neindikování provedení spirometrie u dětí ve věku od 3 do 6 let – jak pediatrem, tak, bohužel, i alergologem.
Opuštění diagnózy astmatu v případě, že se neprokáže senzibilizace na alergen, resp. alergeny.
Chybné provedení spirometrie a neprovedení standardního BDT se 4 vdechy (400 µg) salbutamolu – dávka 2 vdechy salbutamolu má při BDT mnohem menší výpovědní hodnotu.
Nezahájení léčby IKS po stanovení diagnózy astmatu.
Rychlé vysazení IKS po zahájení léčby nebo úplné vysazení léčby antiastmatiky.
Nepodání IKS při podání úlevového léku, pokud pacient není léčen pravidelnou dávkou IKS.
Podávání velmi vysokých dávek SABA při zhoršení astmatu po několik dní – podává se např. Ventolin až 8× 2 vdechy denně.
Nepodání systémových kortikosteroidů (SKS) při těžké exacerbaci astmatu.
Složité schéma vysazování SKS při krátkodobé kúře jejich podáváním pro těžkou exacerbaci.
Podávání perorálních úlevových antiastmatik v sirupu či v tabletách místo inhalační formy aplikace.
Používání inhalačního nástavce s maskou u dětí starších 3 let.
Nedostatečná či žádná edukace ve správné inhalační technice.
Nízká compliance rodičů k podávání udržovací léčby.
Nepřijetí diagnózy astmatu rodiči dítěte.
Nízká úroveň komunikace mezi pediatrem a specialistou – v mé praxi není výjimkou jednověté doporučení k odbornému vyšetření, ale to se poměrně často děje i v případě dospělých pacientů z rukou praktických lékařů.
Závěr
Odborná astmatologické péče je v ČR stále na vysoké úrovni, o čemž mj. svědčí i trvale nízká mortalita i nízká nemocniční morbidita. Portfolio antiastmatik i inhalačních systémů je v ČR dostatečně široké a pestré, a to i přes výpadky, které u některých léků v posledních dvou letech zažíváme. Prevalence a incidence astmatu v dětském věku v posledních letech stále rostou, domnívám se, že manifestaci astmatu urychlilo onemocnění covidem. Zhoršující se personální situace v primární péči (pediatři) a i u ambulantních specialistů, zvláště u pneumologů, není v dohledné době snadno řešitelná.
Aby astma i v dětském věku nadále zůstalo dominantně ambulantní nemocí, je nutná včasná diagnóza i včasná a účinná léčba. Zavedení protizánětlivé úlevové léčby představuje další stavební kámen v moderní farmakoterapii astmatu. Tento nový farmakoterapeutický postup výrazně zjednodušuje léčbu astmatu a měl by být rychle zabudován do národních doporučených postupů.
Literatura
Galiard EA, Kuehni CE, Turner SW, et al. European Respiratory Society clinical practice guidelines for the diagnosis of asthma in children aged 5‑16 years. Eur Respir J 2021;58:2004273.
Kašák V. Asthma bronchiale. 3 vydání. Praha: Maxdorf, 2018.
Kašák V, Kašáková E. Inhalační systémy. 3. vydání. Praha: Maxdorf, 2023.
Kašák V. Konektivní astma. Medicína po promoci 2023;24:332–334.
Kašáková E, Kašák V. Inhalační systémy pro léčbu pacientů s chronickou obstrukcí průdušek. Medicína po promoci 2023;24:224–228.
Koucký V. Doporučený postup pro provedení a interpretaci spirometrie v předškolním věku. ČPFS 2023. Dostupné na www.plicnilekarstvi.cz.
Papi A, Ferreeira DS, Agache I, et al. European Respiratory Society short guidelines for the use of as‑needed ICS/formoterol in mild asthma. Eur Respir J 2023;62:2300047.
Pocket guide for asthma, management and prevention. For adults, adolescents and children 6‑11 years. GINA 2023. Dostupné na www.ginasthma.org.
Pohunek P, Tuková J, Koťátko P, a kol. Dětská pneumologie. 2. vydání. Praha: Grada, 2023.
SABA – místo v nové strategii léčby astmatu. SÚKL, Nežádoucí účinky léčiv 2023;16:4 s.
Teřl M, Čáp P, Dvořáčková R, et al. Asthma bronchiale. In Kolek V, et al. Doporučené postupy v pneumologii. Praha: Maxdorf, 2016; p. 55–108.
Vondra V, Malý M. Respirační příčiny úmrtí v roce 2022 v České republice. Osobní sdělení 2023.