Akutní aortální syndromy – novinky v diagnostice a léčbě
Akutní aortální syndromy (AAS) jsou život ohrožující stavy s vysokou morbiditou a mortalitou. Vyskytují se u heterogenní skupiny pacientů ve vyšším věku, hlavním rizikovým faktorem je dlouhodobě neléčená hypertenze a ateroskleróza tepen. Mezi typické klinické projevy patří silná bolest na hrudi, hemodynamická nestabilita, případně malperfúzní syndromy. Podle morfologie rozlišujeme čtyři typy postižení aortální stěny: klasická disekce aorty (CD), intramurální hematom (IMH), penetrující aortální ulcerace (PAU) a inkompletní disekce aorty (ID). AAS vyžadují rychlou a přesnou diagnostiku a správnou volbu léčebné strategie. Mobilizace multidisciplinárního týmu a zajištění urgentní kardiochirurgické nebo endovaskulární intervence mají zásadní vliv na prognózu pacientů.
Epidemiologie
Incidence klasické disekce aorty se uvádí v počtu přibližně 6–7 případů na 100 000 pacientů za rok. Typ A Stanfordské klasifikace je typický u klasické disekce a u inkompletní disekce aorty, typ B se vyskytuje převážně u intramurálního hematomu nebo penetrující aortální ulcerace. Výskyt AAS je častější u mužů ve věku průměrně 66–72 let, u žen ve vyšším věku. Ženy mívají atypické klinické symptomy a přicházejí k hospitalizaci později, což vede k těžšímu průběhu, rozvoji komplikací a rovněž k vyšší mortalitě.
Hospitalizační mortalita AAS je průměrně 26 %, vyšší bývá u typu A (32 %) než u typu B (10 %) a nemění se v dlouhodobém časovém horizontu. Třicetidenní mortalita u typu A dosahuje 50 %, u typu B 13 %. Podstatná část pacientů s typem A klasické disekce (30–50 %) však umírá v předhospitalizační fázi, proto celková mortalita u AAS může být vyšší.
Mezi hlavní rizikové faktory AAS řadíme dlouhodobě dekompenzovanou hypertenzi, generalizovanou aterosklerózu tepen, věk > 65 let, kouření, výskyt AAS v rodině a vrozené nemoci pojiva (Marfanův syndrom) nebo vaskulitidy (Ehlersův–Danlosův syndrom).1,2,4
Klasifikace a patofyziologie
Podle lokalizace aortální léze používáme Stanfordskou klasifikaci. Typ A zahrnuje postižení ascendentní aorty a oblouku, případně propagaci léze do descendentní aorty. Typ B je stanoven, pokud je postižena pouze descendentní aorta. Typ non‑A non‑B se vyskytuje vzácněji, představuje postižení oblouku aorty s propagací do descendentní aorty nebo postižení oblouku aorty sekundárně při retrográdním šíření disekce vzniklé distálně pod arteria subclavia sinistra.
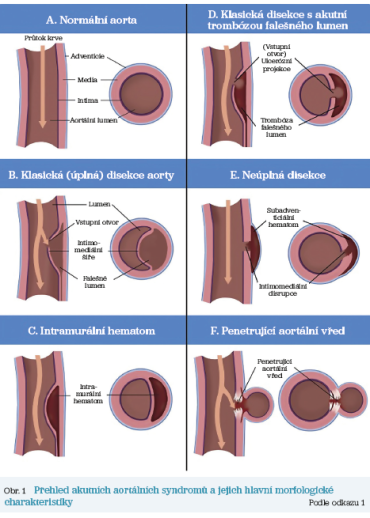
Spektrum morfologických a histopatologických změn stěny aorty nám objasňuje vznik a vývoj různých typů aortálních lézí (obr. 1, obr. 2).
Klasická disekce aorty (CD) (85–95 % všech AAS) vzniká podélným roztržením stěny aorty – separací intimy a medie, intramurálním krvácením a vznikem pravého a falešného lumen. Typický je vlající okraj odtržené stěny – intimal flap. Příčinou je nejčastěji degenerace elastických vláken a ztenčení vrstvy intimy.
Intramurální hematom (IMH) (5–15 %) vzniká při krvácení mezi vrstvy intimy a medie cévní stěny bez roztržení intimy do lumen aorty a bez detekce proudění krve. Diagnóza je potvrzena při ztluštění stěny > 5 mm s hemoragií, případně s detekcí čerstvého trombu při zobrazení výpočetní tomografií. Intramurální hematom se může spontánně vstřebat (10 %) nebo progredovat do klasické disekce aorty (47 %), pokud dojde k roztržení intimy do lumen aorty. Vyskytuje se většinou v oblasti descendentní aorty, ale může postihovat také ascendentní aortu.
Penetrující aortální ulcerace (PAU) (2–7 %) je způsobena roztržením intimy prostupující lamina elastica interna a tunica media. Vzniká „kráter“ ve vnitřní stěně aorty, většinou v terénu pokročilé aterosklerózy, zánětlivé infiltrace aterosklerotických plátů a při deformaci stěny dlouhodobě akcelerovanou hypertenzí. Fokální ulcerace se vyskytují převážně v oblasti descendentní aorty. Aortální ulcerace může progredovat do disekce aorty nebo se provalit do tunica adventicia a formovat se do pseudoaneurysmatu nebo může vést k ruptuře stěny aorty. Ulcerace větší než 13–20 mm a hlubší než 10 mm jsou vysoce rizikové léze.
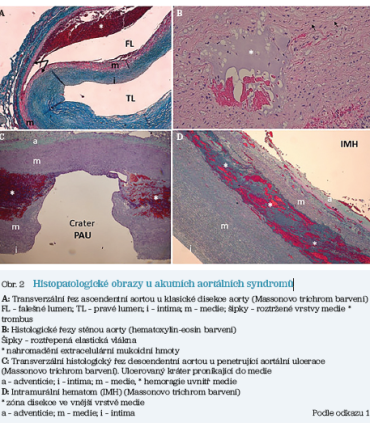
Inkompletní disekce (ID) je prezentována jako roztržení intimy a medie bez rozvoje intramurálního hematomu, s vydutím cévní stěnou následkem krvácení subadventiciálně. Není zde vytvořeno falešné lumen. Příčinou je degenerace medie a objevuje se převážně v oblasti ascendentní aorty.
Tyto typy aortálních lézí se mohou vyskytovat souběžně v různých aortálních segmentech nebo mohou mezi sebe navzájem přecházet. Také mohou progredovat do ruptury aorty, nejčastěji v prvním týdnu manifestace AAS.1,2,4,6
Klinický průběh
AAS se projevují širokým spektrem symptomů, které závisejí na typu a rozsahu aortální léze. Mezi typické klinické projevy patří silná bolest na hrudi nebo mezi lopatkami, u aortální disekce typu B se projevuje bolestí břicha nebo v bederní oblasti. Bolest mívá charakter trhání, párání nebo řezání v průběhu aorty, ale může být atypická nebo zcela chybět. Disekce brachiálních tepen se projevuje bolestí v pažích, viscerální disekce bolestí břicha, malperfúzním syndromem břišních orgánů, disekce v oblasti ilických tepen se projevuje bolestí dolních končetin.
Aortální disekce typu A může způsobit koronární disekci a ischemii myokardu, akutní aortální insuficienci a srdeční tamponádu. Synkopa může být projevem mozkové příhody při disekci karotických tepen nebo projevem hemodynamické nestability. Může dojít k ruptuře vnější stěny aorty přes adventicii s následným masivním krvácením do hrudní nebo břišní dutiny s rozvojem hemoragického šoku.5,8,11,12
 Hlavní komplikace akutních aortálních syndromů typu B zobrazuje tabulka 1.
Hlavní komplikace akutních aortálních syndromů typu B zobrazuje tabulka 1.
Diagnostika
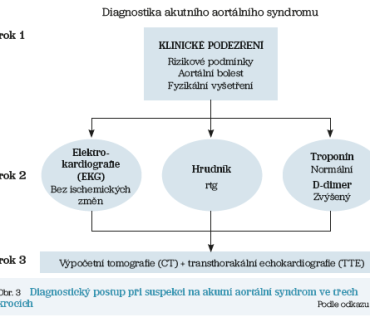
 V první linii hodnotíme rizikové faktory, anamnézu, charakter bolesti a provádíme fyzikální vyšetření. Ve druhé linii posuzujeme sérové hodnoty D‑dimerů a troponinu, rentgen (RTG) hrudníku a elektrokardiogram (EKG). Ve třetí linii u vysoce suspektních AAS využíváme zobrazovací metody (CT, TTE, TEE). K vyšší diagnostické úspěšnosti a přesnosti v odhalení AAS lze využít RIPP skóre (tab. 2). Zahrnuje bodové hodnocení rizikových faktorů, klinických symptomů, fyzikálního vyšetření a charakteru bolesti. Součet bodů < 1 znamená nerozšiřovat základní diagnostický algoritmus, skóre > 1 naopak doporučuje použít zobrazovací metodu (CT, TTE, TEE).9 Diagnostický algoritmus znázorňuje obrázek 3.
V první linii hodnotíme rizikové faktory, anamnézu, charakter bolesti a provádíme fyzikální vyšetření. Ve druhé linii posuzujeme sérové hodnoty D‑dimerů a troponinu, rentgen (RTG) hrudníku a elektrokardiogram (EKG). Ve třetí linii u vysoce suspektních AAS využíváme zobrazovací metody (CT, TTE, TEE). K vyšší diagnostické úspěšnosti a přesnosti v odhalení AAS lze využít RIPP skóre (tab. 2). Zahrnuje bodové hodnocení rizikových faktorů, klinických symptomů, fyzikálního vyšetření a charakteru bolesti. Součet bodů < 1 znamená nerozšiřovat základní diagnostický algoritmus, skóre > 1 naopak doporučuje použít zobrazovací metodu (CT, TTE, TEE).9 Diagnostický algoritmus znázorňuje obrázek 3.
Akutní aortální syndrom bývá nejčastěji zaměněn za akutní koronární syndrom. Pokud detekujeme bolest na hrudi, nacházíme normální EKG, normální hodnotu troponinu a zvýšenou hodnotu D‑dimerů a jsou přítomny rizikové faktory, je silně suspektní diagnóza AAS. Hodnota troponinu může být sekundárně zvýšena při disekci koronárních tepen, sekundární ischemií myokardu vyvolanou hypoperfuzí při akutní aortální insuficienci nebo hypotenzi. RTG snímek hrudníku může být normální a nevylučuje AAS.
 Ve třetí linii používáme zobrazovací metody. Transtorakální echokardiografii (TTE) lze provést v urgentním režimu na Emergency. Mezi hlavní echokardiografické známky AAS patří falešné lumen aorty, intimální flap, akutní aortální insuficience a perikardiální výpotek – hemoperikard. V diferenciální diagnostice lze echokardiografii využít k hodnocení systolické funkce levé komory, včetně regionálních poruch kinetiky, případně dilatace pravostranných oddílů a známek plicní hypertenze.10
Ve třetí linii používáme zobrazovací metody. Transtorakální echokardiografii (TTE) lze provést v urgentním režimu na Emergency. Mezi hlavní echokardiografické známky AAS patří falešné lumen aorty, intimální flap, akutní aortální insuficience a perikardiální výpotek – hemoperikard. V diferenciální diagnostice lze echokardiografii využít k hodnocení systolické funkce levé komory, včetně regionálních poruch kinetiky, případně dilatace pravostranných oddílů a známek plicní hypertenze.10
Transezofageální echokardiografie (TEE) je semiinvazivní metoda, která zobrazuje většinu segmentů hrudní aorty. Není vhodná u pacientů hemodynamicky nestabilních, se silnou bolestí, případně s neklidem. Lze ji využít perioperačně při kardiochirurgických výkonech na ascendentní aortě a aortální chlopni.
Výpočetní tomografie (CT) thorakoabdominální aorty v celém jejím rozsahu, s odstupem karotických, brachiálních, viscerálních a iliackých arterií je nejpřesnější zobrazovací metodou. Umožňuje stanovit lokalizaci a rozsah aortálního postižení, včetně malperfúzních syndromů, perikardiálního a pleurálního výpotku, eventuálně dalších patologií, které určují prognózu pacienta. Používáme CT scany aorty v nativním zobrazení a s aplikací kontrastní látky, s EKG synchronizací obrazů.
 CT nálezy aortálních lézí, které určují volbu léčebné strategie, shrnuje tabulka 3.
CT nálezy aortálních lézí, které určují volbu léčebné strategie, shrnuje tabulka 3.
Pokud je zvolena strategie „wait‑and‑watch“, monitorujeme klinický stav pacienta, dynamiku biomarkerů (D‑dimery, troponin) a kontrolní CT scany aorty k detekci varovných signálů předpovídajících komplikace AAS.1,2,4–7,9
 Rizikové faktory špatné prognózy AAS typu A shrnuje tabulka 4.
Rizikové faktory špatné prognózy AAS typu A shrnuje tabulka 4.
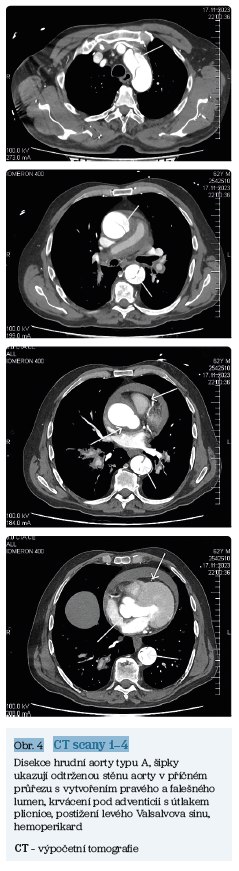
CT scany A–D (obr. 4) zobrazují klasickou disekci hrudní aorty typu A u 62letého pacienta, hypertonika, kuřáka vyšetřeného na Emergency původně pro akutní tepenný uzávěr pravé dolní končetiny.
Léčba
V akutní fázi AAS je nutná monitorace krevního tlaku, srdeční frekvence a tlumení bolesti. Cílové hodnoty systolického krevního tlaku jsou < 120 mmHg, srdeční frekvence < 60/min. Aplikujeme intravenózně betablokátory, blokátory angiotenzinových receptorů, sedativa a opiáty.
Typ A klasické disekce aorty vyžaduje urgentní kardiochirurgickou náhradu ascendentní aorty. Operační techniky závisejí na rozsahu postižení aorty. Cílem operace je prevence ruptury aorty, náhrada dysfunkční aortální chlopně a řešení malperfúzních syndromů. Ve většině případů se jedná o prostetickou náhradu ascendentní aorty, oblouku aorty a aortální chlopně. Pokud je současně postižen kořen aorty, je standardní technikou modifikovaná verze Bentallovy–De Bonovy operace, při které je použita prostetická náhrada oblouku aorty včetně kořene ascendentní aorty, aortální chlopně (mechanické nebo biologické), a reimplantace koronárních tepen. Chirurgická plastika aortálního kořene a aortální chlopně je alternativou k použití kompozitní prostetické náhrady ascendentní aorty a chlopně u vhodných anatomických poměrů. Chirurgická technika „zmrzlý sloní chobot“, užívající hybridní protézu, umožňuje rekonstrukci aortálního oblouku a proximální descendentní aorty, utěsňuje vstup do nepravého lumen, komprimuje odtržené vrstvy stěny aorty, usměrňuje krevní proud do pravého lumen a podmiňuje vznik trombózy ve falešném lumen aorty.
U typu B klasické disekce aorty je v akutní fázi preferována medikamentózní léčba bolesti a stabilizace hemodynamického stavu. Používáme intravenózní aplikaci betablokátorů, vazodilatancií a opiátů. Endovaskulární implantace stentgraftu (TEVAR) je metodou volby při rozvoji komplikací – hemodynamické nestability, progredující expanze disekce, v případě malperfúzních syndromů nebo hrozící ruptury aorty. Načasování implantace stentgraftu u nekomplikované disekce typu B není přesně určeno. Výkon provedený v subakutní fázi přispívá k remodelaci aorty, k zabránění degeneraci aortální stěny a k prevenci komplikací. Perioperační mortalita je 8 %, přežití po TEVAR 84–88 % v následujících dvou letech. U 20 % pacientů je nutná endovaskulární reintervence v následujících 30 dnech, většinou pro rozšíření falešného lumen na kontrolním CT, rozvoj malperfúzního syndromu nebo pro retrográdní disekci. Pacienti, kteří podstoupili endovaskulární léčbu, mají pětiletou mortalitu 40 %.
 Selektivní prostetická náhrada thorako‑abdominální aorty u nekomplikovaného průběhu se provádí v prevenci pozdních aortálních komplikací, nicméně prognostický benefit není znám. Vysoké riziko komplikací bývá u dilatace aorty > 45 mm, u falešného lumen > 22 mm, u rozsáhlého roztržení v oblasti proximální aorty, přetrvávající bolesti a hypertenze. Chirurgická operace s prostetickou náhradou je indikována, pokud endovaskulární terapie selže nebo je kontraindikována.
Selektivní prostetická náhrada thorako‑abdominální aorty u nekomplikovaného průběhu se provádí v prevenci pozdních aortálních komplikací, nicméně prognostický benefit není znám. Vysoké riziko komplikací bývá u dilatace aorty > 45 mm, u falešného lumen > 22 mm, u rozsáhlého roztržení v oblasti proximální aorty, přetrvávající bolesti a hypertenze. Chirurgická operace s prostetickou náhradou je indikována, pokud endovaskulární terapie selže nebo je kontraindikována.
Pacienti s retrográdní propagací disekce z descendentní aorty do oblouku a ascendentní aorty s trombotizovaným falešným lumen mohou být zpočátku léčeni konzervativně. Pacienti s non‑A non‑B disekcí mají komplikovaný průběh, proto správná volba endovaskulárních technik, prostetické náhrady nebo hybridní terapie může zlepšit krátkodobou prognózu. Akutní aortální disekce s mezenterickým malperfúzním syndromem by měla být léčena v první fázi endovaskulární revaskularizací (fenestrace/stenting) a v druhé době chirurgickou náhradou ascendentní aorty.
Navzdory rozvoji chirurgických a endovaskulárních technologií i perioperační péče zůstává mortalita u těchto onemocnění dlouhodobě vysoká.1,2,4
Pacienti po kardiochirurgické nebo endovaskulární intervenci jsou sledováni CT v intervalu 1, 3, 6, 12 měsíců po výkonu a dále jednou ročně. Komplikacemi po TEVAR mohou být rozvoj endoleaku, aneurysmatu, vzácně paraplegie končetin a renální insuficience.
Prevence AAS u pacientů zahrnuje identifikaci rizikových faktorů genetických (Marfanův syndrom), environmentálních (hypertenze, ateroskleróza, vyšší věk, kouření), zahájení včasné farmakoterapie hypertenze, dyslipidemie a eliminaci škodlivých vnějších faktorů (kouření), genetický screening, případně včasnou diagnostiku AAS s využitím zobrazovacích metod (CT, TTE, TEE). Aortální aneurysma patří také mezi rizikové faktory AAS. Elektivní kardiochirurgická náhrada aneurysmatu ascendentní aorty je indikována, pokud přesáhne rozměr 55 mm u mužů a 50 mm u žen.1–4,6,7
Centra pro prevenci, diagnostiku a léčbu AAS jako součást komplexních kardiovaskulárních center by měla zajišťovat preventivní sledování a léčbu těchto vysoce rizikových pacientů, naplánování včasné kardiochirurgické nebo endovaskulární léčby a následnou pooperační péči.
Závěr
Akutní aortální syndromy jsou vzácné, avšak život ohrožující stavy, které mohou progredovat v rupturu aorty a hemoragický šok. Aortální disekce je nejčastější a nejobávanější formou AAS, avšak také penetrující aortální ulcerace a intramurální hematom představují maligní formy postižení aortální stěny, které nacházíme na CT obrazech a jejichž léčba musí být zahájena neodkladně. AAS vyžadují rychlou a přesnou diagnostiku s využitím skórovacích systémů klinických symptomů, laboratorních biomarkerů a zobrazovacích metod. Volba nejvhodnější kombinace medikamentózní a procedurální léčby, multidisciplinární přístup a následná dispenzarizace ve specializovaných centrech vedou ke zlepšení přežívání a včasnému řešení komplikací.
CT obrazová dokumentace byla použita s laskavým svolením primáře Radiodiagnostického oddělení Ústřední vojenské nemocnice – Vojenské fakultní nemocnice Praha MUDr. Tomáše Belšana, CSc.
MUDr. Jana Čepelová1,
MUDr. Radka Šebestová2
1 Interní klinika 1. LF UK, Ústřední vojenská nemocnice – Vojenská fakultní nemocnice Praha
2 Radiodiagnostické oddělení, Ústřední vojenská nemocnice – Vojenská fakultní nemocnice Praha
E‑mail: Jana.Cepelova@uvn.cz
Literatura
- Vilacosta I, Román A, Bartolomeo R, et al. Acute Aortic Syndrome Revisited. J Am Coll Cardiol 2021;78:2106–2125.
- Xu W, Haran Ch, Dean A, et al. Acute aortic syndrome: nationwide study of epidemiology, management, and outcomes. Br J Surg 2023;110:1197–1205.
- Sultan S, Acharya Y, Chua Vi Long K, et al. Management of acute aortic syndrome with evolving individualized precision medicine solutions: Lessons learned over two decades and literature review. Front Surg 2023;10:1157457. doi:10.3389/fsurg.2023.1157457
- Erbel R, Aboyans V, Boileau C, et al. 2014 ESC guidelines on the diagnosis and treatment of aortic diseases: document covering acute and chronic aortic diseases of the thoracic and abdominal aorta of the adult. The Task Force for the Diagnosis and Treatment of Aortic Diseases of the European Society of Cardiology (ESC). Eur Heart J 2014;35:2873–2926.
- Yang B, Norton EL, Rosati CM, et al. Managing patients with acute type A aortic dissection and mesenteric malperfusion syndrome: 20‑year experience. J Thorac Cardiovasc Surg 2019;158:675–687.
- Sorber R, Hicks CW. Diagnosis and Management of Acute Aortic Syndromes: Dissection, Penetrating Aortic Ulcer, and Intramural Hematoma. Curr Cardiol Rep 2022;24:209–216.
- Zhu Y, Lingala B, Baiocchi M, et al. Type A Aortic Dissection‑Experience Over 5 Decades. J Am Coll Cardiol 2020;76:1703–1713.
- Norton EL, Khaja MS, Williams DM, et al. Type A Aortic Dissection Complicated by Malperfusion Syndrome. Curr Opin Cardiol 2019;34:610–615.
- Ohle R, McIsaac S, Van Drusen M, et al. Evaluation of the Canadian Clinical Practice Guidelines Risk Prediction Tool for Acute Aortic Syndrome: The RIPP Score. Emerg Med Int 2023, Article ID 6636800, 1‑7. doi:10.1155/2023/6636800.
- Evangelista A, Maldonado G, Gruosso D, et al. The current role of echocardiography in acute aortic syndrome. Echo Res Pract 2019;6:R53–R63. doi:10.1530/ERP‑18‑0058.
- Hirata K, Shimotakahara J, Nakayama I, et al. Acute Aortic Dissection Masquerading as Acute Pericarditis. Intern Med 2020;59:2009–2013.
- McFarland G, Beck A. Differential Diagnosis of Aortic Pathologies. Endovasc Today 2019;18:47–52.